 Quand ça se passe mal
Quand ça se passe mal
La plupart des accouchements se déroulent sans problème, et c’est un enfant bien portant qui est déposé dans les bras de sa maman. Les pages qui vont suivre décrivent certains problèmes qui peuvent survenir au cours de la grossesse. Ces pages sont là pour vous informer. Nous vous conseillons de les lire sans vous inquiéter, en gardant bien à l’esprit que, dans la très grande majorité des cas, tout se passe bien. Une femme enceinte est particulièrement sensible aux événements malheureux qui peuvent se dérouler autour d’elle : une de vos amies fait une fausse couche, vous vous sentez très affectée, un film vu à la télé peut également vous émouvoir plus que d’habitude. Sachez vous protéger en essayant de privilégier les pensées positives et les moments calmes. Si vous savez préserver votre bébé en respectant une hygiène de vie adaptée, dites-vous que vous faites tout ce qui est en votre pouvoir pour le bien-être de votre petit bout. Et lâchez prise. Laissez la nature faire son travail car, en général, elle le fait bien.
Faites également confiance à l’équipe médicale et à votre échographiste : 80 % des pathologies graves sont décelées à l’échographie.

« MON INQUIÉTUDE PROVOQUAIT DES CONTRACTIONS »
NATHALIE, 35 ANS
Ma sœur et moi, nous sommes tombées enceintes en même temps. Nous étions donc sur un petit nuage lorsque le pire est arrivé : l’enfant de ma sœur n’était pas viable.
Ce qui est arrivé à ma sœur est un fait extrêmement rare.
Mais j’ai été très affectée par cet événement. Lorsque je suis entrée dans le 6e mois de grossesse, de très fortes contractions sont apparues : ma gynécologue m’a ordonné d’arrêter le travail, et surtout, de partir en vacances. Elle avait raison : je suis donc partie et les contractions se sont aussitôt arrêtées.
Mais même si, sur le papier « tout allait bien », dans ma tête, ce n’était pas le cas.
Lorsque la grossesse s’interrompt
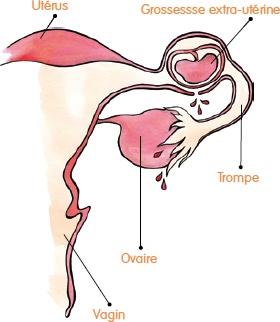
1 • La grossesse extra-utérine
•
Qu’est-ce qu’une grossesse extra-utérine ?
Une grossesse normale se développe dans l’utérus : l’œuf progresse dans les trompes pendant les 7 premiers jours de gestation, puis il s’installe à l’intérieur de l’utérus.
Il arrive parfois que la grossesse ne débute pas au bon endroit. On parle alors de grossesse « extra-utérine » (GEU), car l’œuf reste dans les trompes et ne s’implante pas à l’intérieur de l’utérus. La grossesse n’est pas viable, et si le corps ne la stoppe pas spontanément, le développement de l’œuf peut être dangereux pour la maman. En effet, la trompe dans laquelle l’œuf séjourne et grossit peut se rompre, ce qui peut être grave pour la santé de la mère.
Aujourd’hui, les grossesses extra-utérines représentent 0,5 % des grossesses. Il est important de les diagnostiquer précocement pour pouvoir réaliser un traitement médical ou chirurgical avant que la trompe ne se rompe, ce qui nécessiterait une intervention en urgence.

ATTENTION ! Si vous êtes Rhésus négatif, les saignements provoqués par la grossesse extrautérine imposent des précautions, surtout si votre conjoint est de groupe Rhésus positif. Afin d’éviter une complication pour les grossesses suivantes, une injection d’immunoglobulines (appelées anti-D) est effectuée dans les trois jours qui suivent les premiers saignements ou le traitement de la grossesse extra-utérine. Cette injection empêche que l’organisme maternel fabrique des anticorps contre un futur embryon de Rhésus positif.

Quelles sont les principales causes d’une grossesse extra-utérine ?
La fécondation d’un ovule est réalisée dans le tiers externe d’une des trompes utérines. En temps normal, l’œuf fécondé migre de la trompe utérine vers la cavité utérine où il s’implante au 6e jour environ.
Dans le cas de la grossesse extra-utérine, il y a un défaut d’implantation de l’embryon dans le fond utérin. Cela peut résulter de deux mécanismes : un trouble de la migration ou un trouble de la nidation.
– Le trouble de la migration est essentiellement lié à une anomalie des trompes, à une diminution de leur mobilité, qui peut être due à une infection (salpingite) ou à ses séquelles : dilatation (hydrosalpinx), lésions du pavillon (phimosis). Ce type de grossesse extra-utérine est également plus fréquent chez les fumeuses.
– Le trouble de la nidation dans la cavité utérine est lié à des anomalies de l’utérus, notamment des antécédents de traumatismes ou des malformations : agénésie utérine, utérus uni- ou bicorne.
Lorsqu’on cherche les raisons d’une grossesse extra-utérine, on trouve généralement :
– des antécédents d’infections sexuellement transmissibles : Chlamydiae trachomatis, Mycoplasme hominis, Neisseria gonorrhoeae ;
– le tabagisme ;
– un antécédent de grossesse extra-utérine (si vous avez déjà eu une grossesse de ce type, il est donc indispensable d’être suivie de façon précoce) ;
– des antécédents de chirurgie des trompes : plastie, adhérences ;
– un traitement de l’infertilité : stimulation de l’ovulation, fécondations in vitro ;
– l’usage de pilules microprogestatives : ces pilules modifient la texture de la paroi utérine ;
– un antécédent d’endométriose (ovarienne, péritonéale, utérine…), car cette maladie modifie notamment la paroi utérine ;
– un antécédent de chirurgie pelvienne : curetage endo-utérin, par exemple, à la suite d’une IVG ou d’une fausse couche ;
– une exposition in utero au Distilbène (DES).
Contrairement aux idées reçues, le stérilet n’augmente pas le risque de grossesse extra-utérine.
Comment évolue une grossesse extra-utérine ?
La grossesse extra-utérine peut évoluer vers une expulsion spontanée, une stagnation ou une croissance provoquant la rupture du sac gestationnel et notamment de la trompe.
Dans tous les cas, le diagnostic de grossesse extra-utérine nécessite une surveillance régulière jusqu’à ce que l’on constate la baisse de l’hormone de grossesse. Votre traitement sera fonction de votre état clinique et de l’évolution de la situation. En cas d’expulsion en cours, une surveillance clinique, biologique et échographique est suffisante. En cas de stagnation à un stade précoce et sans signe de complication, un traitement médical consistera en l’injection d’un produit (méthotrexate) qui entraînera l’expulsion du sac gestationnel. L’injection peut être répétée en cas d’échec de la première tentative.
COMMENT DÉTECTE-T-ON UNE GROSSESSE EXTRA-UTÉRINE ?
Au départ, les signes sont identiques à ceux d’une grossesse : vous n’avez plus vos règles, le test acheté en pharmacie est positif. Cependant, d’autres symptômes peuvent alerter et doivent vous conduire à consulter un médecin :
– saignements, le plus souvent sépia, après un retard de règles ;
– douleurs latéralisées du bas-ventre ;
– une hémorragie plus importante peut être le signe de complications de la grossesse extra-utérine : la rupture d’une trompe peut être très douloureuse ou hémorragique. L’échographie pelvienne par voie abdominale et endovaginale (par une sonde désinfectée et protégée) confirmera l’absence de nidation dans la cavité utérine.
Parfois, la découverte peut être fortuite lors de la première échographie de suivi de grossesse.
Si vous présentez des complications ou que la grossesse est trop avancée et est évolutive, il vous sera proposé un traitement chirurgical par cœlioscopie (trois petits orifices abdominaux évitant de larges incisions) ou par laparotomie (incision abdominale transversale ou médiane) en fonction de l’importance du saignement et de la masse du sac gestationnel. Ce traitement peut être conservateur (salpingotomie) ou radical, avec ablation de la trompe malade (salpingectomie).

ATTENTION ! Si vous avez déjà vécu une grossesse extrautérine, et quel que soit le traitement institué, il existe un risque de récidive d’environ 10 à 20 %. C’est pourquoi les grossesses survenant après une grossesse extra-utérine doivent être précocement surveillées. Il est important de ne pas démarrer de nouvelle grossesse trop précocement, et donc d’utiliser un moyen de contraception adapté.
Il est souvent proposé une contraception par pilule œstroprogestative afin de régénérer la muqueuse utérine (la pilule progestative sera évitée car elle modifie la paroi utérine).

La grossesse extra-utérine

ATTENTION ! Une hémorragie au 1er trimestre ne veut pas toujours dire un arrêt d’évolution de la grossesse. Cela peut correspondre seulement à un décollement de l’œuf (décollement du trophoblaste). L’échographie permet de faire le diagnostic en vérifiant la preuve d’un œuf dans la cavité utérine, dont une partie n’adhère pas à la paroi utérine, avec la présence d’un embryon vivant. Le repos et les contrôles échographiques vérifieront la résorption progressive de ce défaut d’accolement sans autre préjudice pour votre bébé.

2 • La fausse couche spontanée
•
La fausse couche spontanée, ou avortement spontané, est un arrêt accidentel de grossesse précoce. Ce type de fausse couche survient dans environ 15 % à 20 % des grossesses. Ces arrêts spontanés de grossesses se manifestent majoritairement avant 12 SA (10 semaines de grossesse).
J’ai vécu deux épisodes de fausse couche avant d’avoir ma fille, qui a aujourd’hui 9 mois. Je ne pensais pas que je serais autant affectée. Je savais que cela pouvait arriver, je savais que, dans la majorité des cas, ce n’est pas grave, que c’est la loi de la nature. J’avais moi-même consolé des amies qui avaient vécu une fausse couche en leur disant : « Ce n’est pas grave, la prochaine fois sera la bonne. » Je ne savais pas que ces mots pouvaient faire très mal, au lieu de réconforter. Pour la première fausse couche, j’ai accusé le coup, j’ai encaissé, comme on dit. Pour la seconde, ce fut plus compliqué, car je suis restée enceinte deux mois. Et en deux mois, c’est fou ce qu’on se fait comme film : on envisage la chambre du bébé, on se voit déjà maman… j’ai beaucoup pleuré, j’ai mis plusieurs mois à faire mon deuil de cet enfant qui ne grandissait plus, mais qui avait grandi dans ma tête.
N’HÉSITEZ PAS À CONSULTER UN PSYCHOLOGUE
La fausse couche est le plus souvent sans conséquence pour les grossesses à venir. Mais elle n’est pas anodine pour les futurs bébés : deuil à accomplir avant d’entamer une nouvelle grossesse, peur de perdre à nouveau son enfant… Ce n’est pas parce que votre ventre ne s’est pas arrondi que vous n’avez pas été enceinte. Si une sensation de tristesse ou de lassitude se prolonge pendant plusieurs semaines, n’hésitez pas à consulter un psychologue qui pourra vous aider à passer le cap. Demandez conseil dans l’hôpital ou la clinique où vous avez été suivie.
Dans la très grande majorité des cas, les causes de la fausse couche ne sont pas connues. Cependant, après deux fausses couches consécutives, votre médecin pourra rechercher une cause.
La plupart du temps, c’est en raison de saignements, noirâtres ou rouge vif, que le diagnostic de grossesse arrêté est réalisé. On peut présenter des douleurs du bas-ventre (pelviennes) ressemblant à des contractions.
Quelles sont les causes de la fausse couche ?
Dans la très grande majorité des cas, la fausse couche fait partie des phénomènes naturels. Il s’agit d’un œuf « inadéquat » qui ne peut pas se développer. Dans certains cas, il ne comporte pas d’embryon. C’est ce qu’on appelle un « œuf clair ». Cela ne préjuge en rien de grossesses normales ultérieures. Mais certains facteurs de risque existent :
– un âge maternel supérieur à 40 ans ;
– des maladies génétiques parentales ;
– des antécédents d’avortements spontanés répétés (plusieurs fausses couches à la suite) ;
– des pathologies maternelles générales : troubles de la coagulation, maladies immunitaires, infections ;
– une anomalie dans le caryotype d’un des deux parents ;
– des pathologies maternelles utérines : fibromes, malformations, infections.
Quand il n’y a pas de symptômes…
Parfois, on ne ressent aucun signe avant-coureur de la fausse couche. La découverte d’une fausse couche spontanée sera alors fortuite : on s’aperçoit, lors de la première échographie du suivi de grossesse, que l’œuf a cessé de se développer. Une échographie pelvienne par voie abdominale et endovaginale (par une sonde désinfectée et protégée) confirmera l’arrêt de la grossesse. On constate alors l’absence d’activité cardiaque de l’embryon, des mensurations trop petites pour le terme de la grossesse estimé, ou une absence de sac gestationnel dans l’utérus.
Le diagnostic peut aussi être établi après un contrôle qui permet d’affirmer la non-évolutivité de la grossesse.
Comment se déroule une fausse couche ?
L’évolution d’une fausse couche spontanée peut être marquée par :
– une évacuation spontanée complète du sac gestationnel de la cavité utérine ;
– une évacuation spontanée incomplète de la cavité utérine ;
– des saignements plus ou moins abondants entretenus par l’évacuation incomplète ;
– des signes de choc hypovolémique : perte de sang très abondante entraînant des problèmes cardiaques, un malaise, voire une perte de connaissance ;
– une rétention du sac gestationnel dans la cavité utérine.
Dans tous les cas, une surveillance de l’expulsion complète du sac gestationnel est réalisée par des échographies de contrôle régulières.
En cas d’expulsion spontanée, votre médecin vérifiera par une échographie qu’elle a été complète, pour éliminer la rétention utérine avec des risques de saignements ultérieurs.
L’expulsion peut être provoquée via la prise de médicaments prescrits par le médecin (un traitement qui peut être pris à domicile) favorisant les contractions utérines, et donc le décollement complet de l’embryon.
En cas de persistance de l’embryon malgré le traitement médical, ou de complications hémorragiques, un traitement chirurgical par aspiration (ou curetage) intra-utérin permettra l’évacuation complète de la grossesse arrêtée.
Le produit du curetage peut être conservé et analysé à la recherche d’une cause. Il est cependant rare qu’une cause soit formellement identifiée à ce terme. Après l’évacuation complète, un saignement minime peut persister quelques jours. Les complications après un curetage sont rares.
Que faire après une fausse couche ?
Après une fausse couche spontanée précoce, un œstroprogestatif peut être prescrit afin d’espacer la survenue d’une prochaine grossesse.
Il s’agit également de ne pas initier de nouvelle grossesse trop précocement. En effet, le vécu d’une fausse couche nécessite parfois un certain recul et une prise en charge psychologique même si certains couples souhaitent, avec raison, remettre en route rapidement une grossesse.
Dans la majorité des cas, la fertilité n’est pas altérée après une fausse couche. Des examens complémentaires ne sont engagés qu’après des épisodes répétés de fausses couches (plus de trois consécutives).

ATTENTION ! Si vous êtes Rhésus négatif, les saignements provoqués par la fausse couche spontanée imposent des précautions, surtout si votre compagnon est de groupe Rhésus positif. Une injection d’immunoglobulines (appelées anti-D) est effectuée dans les trois jours qui suivent les premiers saignements ou l’expulsion, afin d’empêcher que l’organisme maternel fabrique des anticorps contre un futur embryon de Rhésus positif.

UN ŒUF CLAIR, C’EST QUOI ?
Un œuf clair est un œuf qui comporte les membranes (amnios) et le futur placenta (chorion) mais qui est sans embryon. À l’échographie l’utérus présente bien un œuf, mais celui-ci est vide. On dit alors que l’œuf est « clair ». Dans ce cas, la grossesse ne peut se développer. Il se produit alors une « fausse couche ». L’œuf peut se résorber spontanément, avec éventuellement un saignement comparable à des règles. Les règles reviendront 45 jours après. Si l’œuf clair ne disparaît pas seul, on peut soit administrer des prostaglandines pour provoquer sa disparition, soit l’aspirer.

« UNE SALE EXPÉRIENCE ! »
ALYON4, FORUM
aufeminin.com
J’ai fait une fausse couche à 7 semaines. Cela a débuté par des douleurs, comme des règles fortes. Les douleurs partaient vers le haut des jambes. Un jour, il y eut des pertes sanguinolentes sombres. Le lendemain soir, j’ai eu une perte plus importante et j’ai expulsé un gros caillot de sang. J’ai foncé aux Urgences… Cette fausse couche s’est produite il y a 3 mois, et j’y pense tout le temps. Aujourd’hui, je n’ai plus envie de tomber enceinte. Je ne sais si j’y arriverai un jour. Mon gynéco ne m’a pas tellement rassurée. Je trouve qu’on ne parle pas assez de ce problème de fausse couche et des conséquences que cela entraîne.
Une naissance prématurée
1 • L’accouchement prématuré
•
Attention, cela peut être le signe d’une anomalie d’insertion du placenta qui, au lieu d’être inséré dans le fond utérin, est inséré vers le col, voire le recouvre, ou un décollement prématuré d’un placenta normalement inséré. Un saignement au 3e trimestre doit nécessiter une hospitalisation en urgence. Une césarienne de toute urgence peut être nécessaire pour sauver l’enfant et la mère.

La prématurité représente 5 à 7 % des accouchements en France.
La naissance prématurée d’un enfant est toujours un événement bouleversant pour les parents : ils n’y sont pas préparés, et les inquiétudes sont nombreuses, les principales étant : comment va évoluer la santé de l’enfant ? Présentera-t-il des séquelles ?
À la prématurité vient s’ajouter la séparation précoce, qui est bien sûr difficile à vivre : les parents ressentent un sentiment d’impuissance face à la situation de leur enfant. En couveuse ou en soins intensifs, il est plus difficile de créer un lien avec le tout-petit. L’éloignement lié au lieu d’hospitalisation accentue encore ce sentiment. Même après le retour du bébé à la maison, les angoisses peuvent perdurer.
LA PRÉMATURITÉ
En France, la prématurité concerne près de 55 000 enfants par an.
Quand parle-t-on d’accouchement prématuré ?
La prématurité se définit par un accouchement avant 37 SA. La grande prématurité est évoquée entre 28 SA et 32 SA, la très grande prématurité entre 26 SA et 27 SA et enfin, on parle d’extrême prématurité pour les naissances survenant avant 26 SA.
Il est important de faire la différence entre la prématurité spontanée, qui est la conséquence d’un accouchement inopiné, et la prématurité induite ou provoquée par l’interruption de la grossesse avant le terme, qui relève d’une décision médicale prise dans le cas où le pronostic vital de la mère ou du bébé sont en jeu, en particulier en cas d’hypertension pendant la grossesse (toxémie gravidique).
Quelles sont les causes d’un accouchement prématuré ?
Les causes de l’accouchement prématuré sont multiples. Elles peuvent être aussi bien fœtales que maternelles, et elles sont parfois inconnues. On retrouve cependant de manière récurrente certaines situations :
– la mère est porteuse d’un fibrome utérin surtout s’il se développe dans la cavité utérine ;
– la mère souffre d’une malformation utérine ;
– un traumatisme abdominal est survenu au cours de la grossesse ;
– le col reste ouvert : béance cervico-isthmique (ouverture du col utérin en dehors de la grossesse) ;
– les infections vaginales ou urinaires ;
– le liquide amniotique s’est infecté (chorioamniotite) ;
– un retard de croissance et/ou des malformations du fœtus ;
– un excès de liquide amniotique, peut-être lié au fait que le bébé est très gros, ou associé à certaines malformations ;
– des grossesses multiples (jumeaux, triplés…).


ATTENTION ! Les grossesses multiples, qui sont en augmentation constante avec la procréation médicale assistée, peuvent être responsables d’un accouchement prématuré. Il est à noter que 25 % des jumeaux naissent prématurés.

Quels sont les facteurs favorisant un accouchement prématuré ?
– L’antécédent d’accouchement prématuré ou de fausses couches tardives.
– Les conditions difficiles de travail avec des trajets longs.
– Le contexte socio-économique défavorable.
– La mauvaise surveillance de la grossesse.
– La prise de toxiques (tabac, stupéfiants, alcool…).
Dans quels cas réaliser un accouchement prématuré programmé ?
Concernant la prématurité induite (accouchement prématuré programmé), il est important de souligner que, même si à l’heure actuelle, d’énormes progrès sont faits dans la prise en charge des tout-petits, la décision de vous faire accoucher avant terme n’est jamais prise à la légère. Elle fait toujours suite à un examen approfondi des bénéfices et des risques pour vous et votre bébé.
Les principales indications sont :
– l’hypertension artérielle de la grossesse rebelle au traitement (pré-éclampsie) ;
– un retard de croissance intra-utérin ;
– un hématome rétroplacentaire (complication de la pré-éclampsie) ;
– une incompatibilité Rhésus ;
– des signes de souffrance fœtale ;
– un diabète maternel déséquilibré.
ATTENTION ! Le diabète gestationnel (diabète de la grossesse) ou l’hypertension artérielle mal contrôlés peuvent nécessiter un accouchement prématuré décidé par le médecin.

Avez-vous un risque d’accoucher prématurément ?
On ne peut pas parler de prématurité sans aborder la menace d’accouchement prématuré (MAP), qui se caractérise par une modification du col accompagnée ou non de contractions utérines ressenties.
Certains signes doivent vous alerter : douleurs pelviennes, contractions, fièvre, perte de liquide amniotique, ou saignements.
Le diagnostic de raccourcissement du col est fait par échographie vaginale, examen plus performant que le toucher vaginal par sa précision dans l’évaluation de la longueur cervicale. Si le col fait plus de 25 mm de long, rien de grave : avec le repos à la maison et le traitement, la grossesse va se poursuivre normalement. En revanche, si le col est plus court (inférieur à 25 mm), le risque d’accouchement prématuré est accru et une hospitalisation sera nécessaire.
Quand le diagnostic de MAP est posé, une hospitalisation dans un centre adapté en fonction de l’âge de la grossesse peut s’avérer nécessaire. Un traitement est mis en place, à savoir une tocolyse pour arrêter les contractions utérines et/ou une antibiothérapie s’il est trouvé une infection du vagin ou du col. Si l’accouchement est inéluctable, votre médecin vous prescrira un traitement par corticoïdes, dont les bénéfices sur la maturation pulmonaire du bébé sont clairement établis. Cela permettra à votre enfant d’avoir un système respiratoire un peu plus mature à sa naissance.

« J’AI ALLAITÉ MA FILLE PRÉMATURÉE »
SAFIA, 27 ANS
Ma fille est née trop tôt et ça a été très difficile pour moi de me séparer d’elle. Heureusement, l’équipe médicale m’a beaucoup soutenue dans mon choix de l’allaiter et malgré les sondes nasales, cela ne lui a jamais posé de problèmes. Comme elle était petite et s’affaiblissait vite, je stimulais la lactation au moyen d’un tire-lait.
Quels sont les risques pour votre enfant ?
Le développement rapide et constant de la néonatalogie n’a cessé d’abaisser les limites de la viabilité. Dans les cas d’extrême prématurité – heureusement très rares –, la prise en charge est discutée conjointement entre les parents et l’équipe soignante. Les décisions seront prises d’un commun accord et dans l’intérêt de l’enfant.
Il est important que les parents se familiarisent avec les différentes étapes des soins dispensés à leur bébé, afin de les vivre au mieux. En effet, c’est de la qualité de la prise en charge en termes d’efficacité et de précocité que va dépendre le pronostic de vie de l’enfant. Il en est de même pour la prise en charge obstétricale.
Le bébé prématuré a besoin d’une prise en charge spécifique dans une structure pédiatrique adaptée, en fonction du terme auquel il naît (maternités de type II ou III). Plus il naît prématurément, plus il fait l’objet d’une surveillance intensive et de soins spécialisés (type III).
Un ensemble de critères morphologiques et neurologiques permettent d’évaluer le degré de sa prématurité. Les problèmes découlant de la naissance prématurée sont dus à l’immaturité des organes aussi bien dans leur anatomie que dans leur fonction biochimique.
Les problèmes de poids
À la naissance, l’enfant prématuré est bien proportionné, sa peau est fine, rouge, le lanugo (duvet) recouvre ses épaules et son dos. Mais ses réserves sous-cutanées de graisse sont faibles, et il existe parfois un œdème des extrémités. Plus le bébé est prématuré, plus ces signes sont présents.
Le tonus étant fonction de son âge gestationnel, un enfant prématuré sera donc moins tonique qu’un bébé à terme.
Les problèmes de respiration
Le problème majeur et immédiat des nouveau-nés prématurés est l’adaptation à la respiration. Bien que complètement formés, les poumons sont immatures dans leur fonction par un déficit ou une absence de sécrétion d’une substance appelée le surfactant.
Le surfactant est fabriqué par les alvéoles pulmonaires en fin de grossesse. Il les tapisse et les empêche de se fermer totalement lors de l’expiration. L’absence ou le déficit de surfactant est à l’origine d’une affection appelée « maladie des membranes hyalines », qui touche surtout les nouveau-nés prématurés, et qui est responsable d’une insuffisance respiratoire aiguë. Les membranes peuvent se résorber spontanément vers le 4e ou 5e jour, le temps de synthétiser du surfactant, et l’enfant retrouve une respiration normale. Mais plus l’enfant est prématuré, plus la détresse respiratoire est sévère et une prise en charge rapide s’impose. Dans un premier temps, l’intubation (passage d’un petit tube par les narines jusqu’à la trachée) est nécessaire pour permettre l’oxygénation du bébé, de même que l’instillation de surfactant sous forme liquide par la sonde d’intubation.
Grâce au matériel d’oxygénation, très performant, et à l’efficacité du surfactant, les problèmes respiratoires du bébé vont régresser rapidement.
Le problème de l’hypothermie
Dans le même temps, ses difficultés à réguler sa température corporelle l’exposent à l’hypothermie, et rendent indispensable un environnement thermique adapté. C’est pourquoi, à la naissance, après l’avoir séché soigneusement et délicatement et lui avoir prodigué les soins nécessaires à une bonne oxygénation, il est placé en incubateur (couveuse).
Cet espace chaud et clos permet également de le protéger des risques infectieux potentiels, son système immunitaire ne lui permettant pas de lutter efficacement contre les infections.
Les problèmes de digestion
À l’instar des autres organes, le tube digestif du nouveau-né prématuré est immature et nécessite une alimentation progressive par de petites quantités de lait maternel administrées par une sonde arrivant directement dans l’estomac. Il reçoit également des nutriments par perfusion sanguine. En même temps que le lait passe dans la sonde, on donne une tétine adaptée au bébé de façon à favoriser la succion et lui apporter une sensation de satiété. Au fur et à mesure que la tolérance digestive de l’enfant s’améliore, on augmente l’alimentation par voie gastrique jusqu’à supprimer la voie sanguine.
L’alimentation idéale de l’enfant prématuré est le lait maternel, de préférence par don direct de la mère.
Les problèmes digestifs sont les plus longs à régresser. L’adaptation à l’alimentation est progressive et parfois lente, et il ne faut pas exclure le risque d’entérocolite (ballonnements, vomissements, altération de la muqueuse intestinale).
Les problèmes hépatiques
L’ictère, ou « jaunisse », est assez fréquent et peut apparaître rapidement, il est dû à une immaturité du foie qui provoque une concentration élevée de bilirubine (pigment jaune présent dans la bile).
Cette pigmentation jaune de la peau et des muqueuses résulte de l’accumulation de la bilirubine, qui est normalement épurée par le foie et éliminée dans les urines et les selles. Si le foie ne remplit pas cette fonction, la bilirubine persiste dans l’organisme et donne à la peau cette coloration jaune.
Le portage d’un prématuré. Pour porter votre bébé, mettez-le précautionneusement contre vous et nouez autour de vous la pièce de tissu, qui doit se trouver juste en dessous de l’oreille de votre bébé.
La plupart du temps, cet ictère régresse spontanément, mais, chez le prématuré, un traitement par photothérapie (exposition à une lumière bleue) peut s’avérer nécessaire. La vision de votre bébé, nu avec un masque sur les yeux sous cette lumière vive, vous impressionnera sûrement, mais soyez confiante dans l’efficacité de ce traitement. Plus la surface de peau exposée au rayonnement est grande, plus la résorption de l’ictère est rapide.
Les problèmes de développement cérébral
Le développement cérébral et l’activité cérébrale sont évalués respectivement par l’échographie transfontanellaire, qui est un examen parfaitement indolore, l’électroencéphalogramme voire l’IRM.
BÉBÉ A BIEN PLUS DE RESSOURCES QU’ON NE LE CROIT !
En raison de son immaturité et de sa fragilité, l’enfant prématuré a besoin d’une surveillance continue. Mais il possède déjà des ressources qui lui permettent de se développer. Il s’agit donc de l’y aider en restant attentif aux signes discrets qui témoignent de ses besoins. La surveillance de ces signes est importante, afin d’éviter autant que possible une prise en charge trop invasive.
Les problèmes liés à la prématurité sont dépendants du terme auquel naît le bébé et de son état à la naissance. À l’heure actuelle, les progrès spectaculaires dans le domaine de la néonatalogie donnent aux enfants prématurés toutes les chances de grandir et d’évoluer normalement.
Précisons que la durée d’hospitalisation dans ces unités est très variable.
Quand, à la date du terme où il aurait dû naître, le bébé peut s’alimenter normalement (6 repas par jour) sans présenter de troubles digestifs, que sa courbe de croissance est ascendante, qu’il respire normalement, et que l’ictère est résorbé, une sortie peut être envisagée : il pourra alors mener la vie normale d’un tout-petit de son âge. Même si le lait maternel reste le lait le plus adapté à ses besoins, il est possible de lui donner du lait maternisé. On vous conseillera à la sortie de maternité sur le lait adapté.
Quel est le rôle des parents ?
Il est difficile d’imaginer le stress provoqué par une naissance prématurée : votre enfant est en détresse aussi bien corporelle qu’affective, et vous vivez une déception, un arrachement, vous ressentez peut-être de la culpabilité. Votre enfant est arrivé, et c’est naturel, comme pour toute mère séparée de son bébé à la naissance, vous avez des difficultés à identifier ses besoins et parfois des réticences à faire les soins, parfois même à le prendre dans vos bras.
Les signes d’attachement se manifesteront plus tardivement ou de manière moins évidente. Le discours des mères sur leur enfant traduit l’anxiété, la crainte de ne pouvoir s’en occuper efficacement. De telles inquiétudes peuvent croître au fur et à mesure que la date de la sortie du service de néonatalogie approche.
L’environnement hypermédicalisé des services de néonatalogie permet cependant aux parents de prendre leur place et de trouver leurs marques : vous faites partie intégrante de la prise en charge et êtes des acteurs de soins, au même titre que les soignants. Cette mise en confiance dès la période d’hospitalisation vous permettra de prendre le relais de retour à la maison. Votre implication dans les soins, votre présence, et le contact corporel avec votre bébé ne peuvent que renforcer le lien fragile qui vous unit.
Pour rétablir le contact physique avec votre bébé, dont vous êtes privée par la barrière de l’incubateur, il existe une méthode appelée « peau à peau » qui est un soin à part entière et qui favorise le développement du tout-petit. Le bébé, enveloppé d’un linge pour qu’il se sente maintenu et plus en sécurité à la sortie de la couveuse, est déposé ensuite délicatement contre vous, en peau à peau. Pour utiliser l’écharpe de portage, demandez conseil à l’équipe médicale car un prématuré ne se porte pas comme un bébé à terme.
LA MAISON DES PARENTS
Si vous habitez loin du service de néonatalogie et que vous souhaitez rester près de votre bébé, renseignez-vous auprès du cadre infirmier du service ou du médecin sur l’existence d’une maison des parents proche de l’hôpital, où vous pourrez être hébergée, voire nourrie selon un tarif adapté à vos revenus et bien meilleur marché qu’à l’hôtel.
Fédération Nationale des Établissements d’Accueil pour Familles d’Hospitalisés – http://www.hebergement-famillesdemalades.org/
Le « peau à peau » est bénéfique à plus d’un titre : c’est un moyen de renforcer le lien qui relie la mère et l’enfant ; il apporte des bénéfices cliniques et comportementaux en développant le contact et l’éveil des sens du nouveau-né, le papa peut d’ailleurs lui aussi pratiquer ce soin. Il est effectué en toute sécurité pour l’enfant, sans générer de stress, tant pour le parent que pour le soignant. Il n’existe pas de contre-indication majeure à cette relation intime et privilégiée. Les seuls impératifs sont la stabilité de l’état de l’enfant et la disponibilité du soignant.
L’enfant doit être mis en peau à peau le plus tôt possible, car cette méthode développe le sentiment de compétence maternelle, favorise la montée laiteuse, diminue les réactions de stress, améliore l’oxygénation, favorise l’endormissement du bébé et la relation parent/bébé/soignant. Vous ne vous sentirez plus dépossédée de votre bébé et aurez un sentiment de plénitude.
2 • L’organisation familiale
•
Parce que l’arrivée d’un bébé prématuré perturbe toute la famille, y compris la fratrie, les services de néonatalogie organisent un accompagnement des frères et sœurs lors de la présentation du bébé. Cela permet de répondre à leurs questions et de leur expliquer les soins qui sont prodigués.
La naissance d’un prématuré est généralement mal vécue par la mère. Aussi, malgré le bonheur que procure une première naissance, le retour à la maison est source d’angoisse. L’environnement du domicile semble hostile, moins sécurisé et aseptisé qu’à l’hôpital. Mais si votre enfant est rentré à la maison, c’est que les médecins ont jugé qu’il était capable d’affronter cette sortie.
Des indications et des conseils précieux vous sont donnés quelques jours avant la sortie : conseils de couchage, conduite à tenir en cas d’hyperthermie (fièvre), mesures de prévention de la bronchiolite, conseils de jeux et de posture. C’est au cours de cet entretien que les soignants insisteront sur l’importance du suivi à long terme, et vous donneront la liste des contacts en cas de problèmes ou de questions. C’est également au cours de cette mise au point que l’on pourra s’assurer que tout est prêt à la maison pour recevoir le nourrisson.

VOTRE CONGÉ MATERNITÉ
Quelle que soit la date de naissance de votre enfant prématuré, votre congé maternité n’est pas modifié : la Sécurité sociale ne prend en compte que la date de début de grossesse et le nombre d’enfants. Les congés prénataux non pris sont reportés en postnatal.
Mais ne vous inquiétez pas, malgré un démarrage difficile, votre bébé est sur le bon chemin. Laissez-vous guider par votre bon sens de parents.
Évitez de surprotéger votre bébé et n’essayez surtout pas de recréer chez vous l’univers aseptisé et médicalisé de la maternité, mais appliquez simplement des règles de base, et surtout, faites le point régulièrement avec votre médecin traitant ou votre pédiatre sur sa croissance. Cette attention médicale permet d’équilibrer les carences et de contrôler le poids, le périmètre crânien, la mobilité, la vision, l’audition… Suivre de près le développement de votre enfant est le meilleur moyen de dépister les troubles, les retards éventuels et d’agir en conséquence.
L’arrivée de votre bébé dans son nouvel environnement doit se faire progressivement, en douceur. Certes, un enfant prématuré a besoin de soins, mais il a surtout besoin d’affection et d’attention.
En rentrant à la maison, faites-lui faire le tour de la maison pour lui présenter son nouveau cadre de vie, cette visite le rassurera. Pour le prématuré comme pour tous les bébés, le lien charnel avec les parents est essentiel, aussi ne soyez pas avare de câlins, de massages et de marques de tendresse. Les prématurés connaissent davantage de troubles du sommeil et de l’alimentation, ils pleurent davantage et ont plus de difficultés à s’adapter aux changements. Mais ne vous inquiétez pas, tout rentre dans l’ordre avec le temps.
Ne vous culpabilisez pas si vous ne l’allaitez pas, il vaut mieux donner un biberon avec amour que le sein à contrecœur.
Pensez à vous laver les mains, en particulier avant et après les changes et avant les repas. Mieux vaut aussi tenir à distance les animaux… sans pour autant qu’ils se sentent tout à coup délaissés. Ces règles sont simples et s’appliquent à tous les nouveau-nés.
N’oubliez pas également que même si votre bébé est en bonne santé, il est vulnérable en cas d’infection respiratoire, surtout s’il a un faible poids. Pour éviter toute complication, il convient donc de l’éloigner des personnes malades, de bannir les transports en commun et d’éviter les grands magasins !
En appliquant ces règles simples et en lui apportant amour et attention, vous permettrez à votre bébé de grandir et de s’épanouir au sein de votre famille.
Les anomalies fœtales
1 • Le dépistage d’une anomalie fœtale
•
La surveillance d’une grossesse consiste en des examens cliniques, biologiques et échographiques pour s’assurer de la bonne tolérance de la mère et du bon développement du fœtus. Au cours des examens, il est possible de mettre en évidence des perturbations biologiques ou échographiques témoignant d’anomalies fœtales.
PONCTION DU SANG FŒTAL, BIOPSIE OU AMNIOCENTÈSE ?
Si on décèle, lors de la première échographie (12 SA), une anomalie sévère, on peut pratiquer très tôt une biopsie pour connaître le caryotype fœtal et en savoir plus. La biopsie est également indiquée en cas d’antécédents ou d’anomalies biologiques décelées au cours de grossesses précédentes. La biopsie, c’est un prélèvement effectué sur le trophoblaste (à partir de 10 semaines d’aménorrhée). Le trophoblaste est ce qui est en place avant l’installation du placenta.
On peut aussi effectuer une amniocentèse : à partir de 17 SA, ou une analyse de sang fœtal prélevé sur le cordon ombilical, à partir de 19-20 SA pour déterminer le nombre et la structure des chromosomes. L’amniocentèse pose le diagnostic d’anomalies chromosomiques ou génétiques (potentiellement transmissibles par les parents) et les signes d’infection par un virus ou un parasite comme le toxoplasme. Elle peut être réalisée à tout moment au cours de la grossesse.
Des anomalies peuvent être découvertes au cours de la grossesse ou à la naissance. En France, trois échographies sont proposées : à 12, 22 et 32 SA. D’autres échographies peuvent être réalisées, en raison de signes cliniques évoquant une pathologie : excès ou, au contraire, faible quantité de liquide amniotique, infection (rubéole, toxoplasmose, varicelle…), faible croissance du bébé, etc. Des prélèvements de liquide amniotique, de trophoblaste (futur placenta) ou de sang fœtal peuvent être faits pour affiner le diagnostic et déterminer la conduite à tenir.
Le dépistage de la trisomie 21 (maladie improprement appelée « mongolisme ») vous sera proposé, mais vous êtes libre de vous y soumettre ou non. Il repose sur la mesure échographique de l’épaisseur de la nuque du fœtus entre 11 SA et 13 SA et 6 jours et sur le dosage dans le sang maternel de la protéine PAPP-A et de l’hormone βHCG. La combinaison de la valeur de ces mesures et de l’âge maternel permet de calculer le risque d’avoir ou non un enfant ayant une anomalie chromosomique. Si ce risque est supérieur à 1/250 (par exemple 1/50), il est considéré comme élevé et il vous sera alors proposé de faire un prélèvement de liquide amniotique ou de trophoblaste pour pouvoir établir le diagnostic, car seul un prélèvement de cellules fœtales permet de savoir s’il y a véritablement une anomalie. Si, au contraire, le risque calculé est inférieur à 1/250 (par exemple 1/1 000), on ne vous proposera pas de faire un prélèvement ovulaire, car on estime dans ce cas que le risque de fausse couche lié au prélèvement (1 %) est trop important par rapport au risque d’anomalie (1/1 000). Cela ne veut pas dire pour autant que votre enfant sera à « 100 % normal » à la naissance (voir Chapitre 3e mois).
2 • Que se passe-t-il lorsqu’une anomalie est détectée ?
•
Votre échographiste a suspecté ou diagnostiqué une malformation chez votre bébé. Cette annonce est toujours source de beaucoup d’angoisses et d’inquiétudes : va-t-il pouvoir vivre ? Est-ce que c’est grave ? Que faire ?
Il existe en France une cinquantaine de centres pluridisciplinaires de diagnostic prénatal (CPDPN), au moins un par région. Ces centres, agréés par l’Agence de la biomédecine, mettent en commun les compétences de plusieurs professionnels spécialisés dans la médecine prénatale : de l’échographie aux analyses biologiques et des chromosomes, en passant par l’IRM, la radiologie, la psychologie et, bien sûr, les pédiatres médecins ou chirurgiens.
Votre échographiste prendra donc rapidement un rendez-vous pour vous, ou ira lui-même présenter votre dossier dans un CPDPN. Ces spécialistes feront le point sur la malformation ou la maladie du futur bébé, ils vous rencontreront pour vous expliquer les différentes possibilités thérapeutiques et évaluer la meilleure prise en charge de votre enfant à sa naissance.
Selon les cas, il peut vous être conseillé d’accoucher dans une maternité qui sera en mesure de soigner ou d’opérer votre bébé dès sa naissance : c’est ce que l’on appelle le « transfert in utero ». Si l’intervention n’est pas urgente, vous pourrez accoucher dans la maternité de votre choix, votre nouveau-né sera transféré secondairement, et vous pourrez bien sûr l’accompagner.

Quelle que soit la pathologie, il est primordial que vous ayez un contact avec l’équipe pédiatrique et/ou chirurgicale avant la naissance. Cela vous permettra de pouvoir poser toutes les questions que vous souhaitez, et l’équipe pourra constituer le dossier bien avant la naissance et être ainsi préparée à accueillir et soigner votre enfant.
Il n’est pas possible de dresser le catalogue des spécialités chirurgicales et pédiatriques des services hospitaliers : chaque centre de diagnostic prénatal travaille avec son propre réseau, constitué des équipes médicales les plus performantes dans telle ou telle spécialité, c’est pourquoi il est important que vous puissiez entrer en contact avec celle qu’on vous propose le plus tôt possible avant la naissance. Un rendez-vous vous sera systématiquement proposé avec le psychologue ou le psychiatre de l’équipe. Cette rencontre vous sera d’une grande aide pour verbaliser les angoisses très légitimes liées à cette grossesse difficile.
3 • Quels sont les principaux types d’anomalies ?
•
Les différentes anomalies retrouvées peuvent être :
– chromosomiques : de nombre ou de structure (la trisomie 21, par exemple) ;
– génétiques : transmissibles (comme la mucoviscidose) ;
– morphologiques : digestives, cérébrales, génito-urologiques, cardiaques ;
– liées à une infection : rubéole, toxoplasmose, cytomégalovirus.
Plusieurs anomalies peuvent être associées et constituer ce que les médecins appellent un « syndrome polymalformatif ». Cela peut être la conséquence d’une maladie génétique ou encore d’une maladie infectieuse contractée lors de la grossesse. Afin de permettre un avis éclairé sur les risques de handicap et l’indication d’une prise en charge prénatale (interruption médicale de grossesse ou intervention in utero), un conseil génétique est proposé aux familles.
En cas de confirmation d’anomalies fœtales, les solutions proposées seront fonction du terme de la grossesse, de la cause et du pronostic de cette pathologie après évaluation par l’équipe médicale des bénéfices et des risques des techniques utilisées.
La prise en charge peut donc consister en :
– un traitement médical maternel et/ou du fœtus in utero et du nouveau-né ;
– un traitement chirurgical in utero ou à la naissance ;
– éventuellement, une interruption médicale de la grossesse en cours.
Une prise en charge psychologique est toujours proposée aux familles subissant l’annonce d’anomalies fœtales. Des adresses d’associations peuvent être communiquées au couple pour certaines pathologies.
Lorsque je suis tombée enceinte de mon premier enfant, nous avions déjà réfléchi au « pire », mon mari et moi. J’ai une tante handicapée (atteinte de trisomie 21), je ne pouvais donc pas éluder cette éventualité. Je pense qu’il est important d’avoir réfléchi à tout cela avant de décider d’avoir un enfant, car c’est un choix très personnel, parfois religieux, souvent intime. À la première échographie, on a tout de suite vu qu’il y avait un problème : l’épaisseur de la nuque et la clarté nucale n’étaient pas normales. Mon médecin m’a conseillé de faire une biopsie pour en savoir plus. Je n’ai pas hésité. Nous étions très informés sur les risques éventuels de fausse couche, mais ma décision était prise. Après la biopsie, ce fut très dur : le diagnostic a été confirmé, mon enfant était porteur d’une trisomie 22, assez rare. J’ai choisi l’interruption médicale de grossesse ; même si je n’ai jamais douté de mon choix qui était absolument réfléchi, ce fut un moment très difficile. L’IMG se déroule comme un accouchement, ce n’est pas un avortement. Les femmes qui prennent cette décision doivent en être informées.
L’interruption médicale de grossesse (IMG)
1 • La prise de décision
•

Il ne faut pas confondre IVG et IMG : l’IVG est une interruption volontaire de grossesse avant 3 mois, légale en France, et qui se déroule soit par aspiration, soit par prise de médicaments. L’interruption médicale de grossesse (IMG) ou interruption thérapeutique de grossesse (ITG) est une interruption de grossesse demandée par le couple et acceptée par les médecins d’un centre pluridisciplinaire prénatal en raison de la gravité de la pathologie de la maman ou de son bébé. En France, environ 5 000 IMG sont réalisées chaque année. Il n’y a pas de délais pour les IMG, qui peuvent être réalisées au 2e voire au 3e trimestre.
Lorsqu’une anomalie maternelle ou fœtale est découverte en cours de grossesse, le pronostic vital de la mère et le handicap de l’enfant à naître sont évalués au cours de réunions de concertation par les spécialistes référents du CPDPN. Actuellement, il est rare que l’IMG soit envisagée en raison de l’état de santé de la maman (maladie de cœur très grave, cancer, problème psychiatrique), sauf si la poursuite de la grossesse met sa vie en jeu. Le plus souvent, on l’envisage en raison d’une maladie grave du fœtus, sans solutions thérapeutiques. Il peut s’agir d’anomalies si graves que l’enfant ne pourrait pas vivre (anomalies majeures du cerveau, du cœur, absence de rein, malformations multiples, etc.) ou d’anomalies très graves elles aussi pouvant cette fois entraîner la mort dans les premières années de vie (grosses malformations cardiaques nécessitant de nombreuses interventions, insuffisance rénale imposant le recours au rein artificiel, etc.).
Dans d’autres cas, l’IMG peut être discutée, les parents ne souhaitant pas appeler à la vie un enfant qui vivra avec un lourd handicap physique ou intellectuel. C’est, bien entendu, une décision très difficile à prendre pour le couple qui sera informé de manière précise du diagnostic, des solutions thérapeutiques (si elles existent) et des résultats possibles. Un entretien avec un ou des spécialistes de la pathologie concernée sera organisé ; et la mise en contact avec des familles qui élèvent un enfant ayant le même handicap ou une association de parents d’enfants handicapés ainsi qu’un suivi psychologique pourront également être proposés. L’IMG peut être refusée par le couple, même si l’enfant risque de mourir en fin de grossesse ou immédiatement après sa naissance. Si l’enfant peut vivre et si le couple ne se sent pas le courage de l’élever, il peut être confié dès sa naissance à l’Aide sociale à l’enfance (ASE), en vue d’une éventuelle adoption.
Les équipes médicales peuvent conseiller au couple de voir le fœtus afin de faciliter le processus de deuil. De plus, un entretien avec un psychologue est systématiquement proposé aux membres de la famille.
2 • Les méthodes d’IMG
•
La méthode d’IMG dépend essentiellement de votre état clinique et du terme de votre grossesse. Elle peut être médicale ou chirurgicale.
Lorsque le fœtus est vivant in utero, et pour éviter toute souffrance fœtale, un fœticide est réalisé avant l’IMG, par injection de soluté intracardiaque ou dans le cordon ombilical.
La méthode médicamenteuse se déroule en deux étapes :
– La première phase consiste en la prise d’un anti-progestérone. Ce traitement bloque l’action de la progestérone, hormone sécrétée à des taux élevés pour maintenir la grossesse. Cette première étape ne nécessite pas d’hospitalisation, sauf si des complications surviennent (hémorragies, douleurs ou infections), ou si votre état de santé doit être surveillé.
– La deuxième étape est réalisée 48 heures après, le plus souvent au cours d’une hospitalisation. Il s’agit de la phase de déclenchement du travail par l’administration de prostaglandine. Ce traitement va permettre la survenue des contractions utérines et la dilatation du col de l’utérus. Vous bénéficiez systématiquement de traitements anti-douleur par perfusion ou par anesthésie péridurale. Les contractions efficaces, parfois potentialisées par des médicaments (ocytociques), entraînent alors l’expulsion du fœtus, préférentiellement par voie basse.
En cas d’IMG urgente ou de contre-indications à un traitement médical, une césarienne peut être réalisée dans les mêmes conditions que pour l’accouchement d’un fœtus sain.
Une prévention des infections est réalisée si besoin au cours du travail, comme pour un accouchement spontané.
De même, des précautions sont prises chez les femmes de groupe sanguin Rhésus négatif, surtout lorsque le conjoint est de groupe Rhésus positif. Afin d’éviter une complication pour les grossesses suivantes, une injection d’immunoglobulines (appelées anti-D) est effectuée. Ces gammaglobulines administrées à la mère ont pour finalité d’empêcher un éventuel problème d’immunisation fœto-maternelle dans le cas d’une prochaine grossesse.
3 • Après une IMG
•
Après une IMG, il est systématiquement proposé des examens pour rechercher ou confirmer les causes d’anomalies fœtales. Des analyses sur le placenta et le fœtus par le biais d’une autopsie sont réalisées, toujours avec l’accord des parents. Les familles peuvent, si elles le souhaitent, organiser des obsèques ou laisser le soin à la structure hospitalière de se charger de la crémation du corps.
Au cours de l’hospitalisation, une consultation de contrôle est organisée avec votre gynécologue-obstétricien. Elle permet de s’assurer de votre bon rétablissement physique et psychologique, et de compléter si besoin le bilan médical pour rechercher les causes de l’anomalie. C’est souvent lors de ce rendez-vous que les résultats des examens réalisés vous sont transmis. Ils peuvent orienter la suite de la prise en charge et les grossesses ultérieures. Après une IMG, il est souvent proposé une contraception par pilule œstroprogestative afin de ne pas initier une grossesse trop précocement.
Le deuil périnatal
1 • Un violent traumatisme
•
La mort d’un bébé pendant la grossesse (mort fœtale in utero, IMG, fausse couche, réduction embryonnaire), à la naissance ou dans les premiers temps de la vie, est un traumatisme d’une extrême violence.
Sans doute, en raison même de cet événement impensable, l’entourage et la société ont tendance à gommer très vite ce « non-avènement » en le transformant en « non-événement ». Alors que le bébé occupe une place centrale dans notre société, sa mort avant terme reste, paradoxalement, un sujet tabou. Les couples concernés se retrouvent alors souvent seuls et incompris. Ils ne se sentent pas reconnus comme parents et leur statut devient incertain. Les mots eux-mêmes ne rendent pas compte de leur douleur. En effet, il s’agit d’un deuil bien particulier, contraignant les couples, au-delà de leur douleur indicible, à entreprendre un voyage psychique effrayant et totalement inédit.
Peut-on vraiment parler de deuil, au sens habituel qui lui est donné, lorsqu’il s’agit du décès d’un enfant potentiel surpris par la mort avant même d’avoir vu le jour, disparaissant sans laisser de traces et laissant ses parents à leurs rêves brisés ? Le chaos dans l’ordre naturel des choses – l’enfant meurt avant ses parents –, l’entrée fracassante de la mort au moment même du surgissement de la vie, rendent ce deuil si singulier.
2 • La vie « après »
•
Les couples vont devoir puiser en eux-mêmes des ressources qui leur étaient inconnues jusqu’alors. Certains couples referont un enfant très vite pour se sentir encore vivants, d’autres vont dénier l’enfant, la mort. La place occupée par le fœtus mort dans le psychisme des parents ne sera pas la même pour tous. Certains parents vont continuer à « faire vivre » l’enfant sous la forme d’un souvenir nostalgique. D’autres vont lui créer une histoire et lui constituer des souvenirs qu’ils utiliseront pour affronter sa perte. Plus rarement, l’évolution se fait vers un deuil pathologique avec parfois la survenue d’une souffrance dans les générations ultérieures. Le plus souvent, cependant, la vie se poursuit avec une partie de soi endeuillée et une autre tournée vers la vie, avec la venue d’autres enfants ou la mise en place de nouveaux projets.
Les parents ne sont pas les seuls à être touchés au plus profond d’eux-mêmes lorsqu’un bébé meurt. C’est aussi le cas de toute la famille (fratrie, grands-parents et enfants à venir).
Parfois, au sein même du couple, les réactions sont différentes, l’homme souhaitant vite reprendre ses activités et refaire des projets, la femme ayant besoin de sa douleur pour rester en lien avec son bébé disparu. Ces décalages dans l’expression de la souffrance peuvent entraîner des malentendus ou des conflits, même si souvent, les couples se soudent davantage dans ces circonstances.
La reprise du travail est fréquemment une épreuve difficile, notamment pour les femmes qui se sentent « évitées » par leurs collègues. Les enfants aînés ont bien compris que quelque chose de grave avait brisé l’harmonie de la maison. Ils peuvent s’empêcher d’exprimer leurs émotions par crainte de faire souffrir davantage leurs parents. C’est pourquoi, informer les enfants qu’il y a eu un bébé et qu’il est décédé semble indispensable. Bien sûr, les explications données devront être compatibles avec l’âge de l’enfant et les représentations de la mort dans sa famille.
Si une nouvelle grossesse apporte une lueur d’espoir dans un monde devenu hostile, elle peut aussi se révéler un véritable parcours du combattant, chaque examen, chaque date anniversaire étant source d’angoisses. Cependant, elle permet souvent de trouver une juste place à chacun des enfants, celui qui n’est plus et celui qui sera. L’enfant d’après prend une place particulière, qui n’est pas forcément celle d’un enfant de remplacement, même si les destins restent toujours intimement mêlés. Accompagner cet événement traumatique, soutenir les parents et leur permettre de se reconstruire est l’une des tâches premières de tous les professionnels en lien avec eux.
Bien entendu, les couples peuvent trouver des aides auprès des psychologues et des pédopsychiatres. Il existe également des groupes de parole. Certains font appel à des associations de parents. D’autres dialoguent sur des forums Internet car il n’est pas toujours facile de trouver un lieu pour parler.
3 • Faire le deuil : informations utiles
•
Les dispositions énoncées ci-dessous ont pour but de faciliter le processus de deuil quand un couple perd un enfant in utero ou à la suite d’une IMG au cours des deux derniers trimestres de la grossesse.
– Si l’enfant est mort avant l’accouchement, il est délivré un acte dit « d’enfant sans vie », inscrit sur les registres de décès, énonçant le jour et l’heure de l’accouchement. Ce certificat n’est plus fondé sur le seuil de viabilité défini par l’OMS (soit 22 SA ou 500 g), il implique seulement le recueil d’un corps formé et sexué, ce qui exclut de cette déclaration les grossesses de moins de 15 SA, ou les cas où l’on n’observe que des masses tissulaires sans aspect morphologique.
– La déclaration à l’état civil de l’enfant sans vie n’est pas obligatoire. Cette démarche volontaire du couple n’est contrainte par aucun délai. Un ou deux prénoms peuvent être donnés à l’enfant sans vie si les parents le demandent, mais il ne peut lui être conféré ni nom de famille, ni lien de filiation. En effet, la filiation et le nom de famille constituent les attributs de la personnalité juridique et celle-ci ne résulte que du fait d’être né vivant et viable.
– L’enfant sans vie ne compte donc pas dans le nombre d’enfants du couple pouvant donner droit à des avantages sociaux comme la retraite. Les prénoms de l’enfant peuvent figurer à la demande des parents sur le livret de famille. Si cet enfant est le premier d’un couple non marié, le couple peut demander la remise d’un livret de famille.
– Si les parents d’un enfant sans vie demandent des funérailles pour leur enfant, les communes doivent accéder à leur demande. Les funérailles de l’enfant sont à leur charge, la commune gardant la possibilité d’aider les familles en difficulté. Si la famille n’a pas d’acte d’enfant sans vie, mais demande l’organisation de funérailles, les communes peuvent accompagner cette volonté en autorisant l’inhumation ou la crémation.
– Si le corps de l’enfant n’est pas réclamé par la famille dans les 10 jours après l’accouchement, c’est l’établissement de santé qui fait procéder à l’inhumation ou à la crémation du corps.
– Si l’enfant est né vivant et viable, mais est décédé parce qu’on n’a pas pu le réanimer, il est établi un acte de naissance, comme pour tous les enfants, suivi d’un acte de décès. L’inhumation ou la crémation sont obligatoires dans les 6 jours qui suivent la remise du corps à la famille et sont à la charge de celle-ci. La commune est tenue de prendre en charge les frais d’obsèques des personnes dépourvues de ressources ou peut aider les familles en difficulté.

« LE CŒUR DE NOTRE PETITE NASTIA S’EST ARRÊTÉ DE BATTRE »
CLAUDIA, 32 ANS
Quinze jours avant la date du terme, le cœur de notre petite Nastia s’est arrêté de battre. Rien ne laissait présager cette issue fatale. Tout allait bien, ma grossesse s’était déroulée comme dans un rêve. L’annonce du décès de notre fille fut un coup de tonnerre dans un ciel bleu limpide. Je crois que ce fut le moment le plus difficile de toute ma vie. Nous avons souhaité répandre les cendres de notre fille sur la mer du lieu où nous vivons. Je me dis que Nastia a vécu huit mois avec moi, sans souffrir, dans le bonheur le plus complet. Malgré l’autopsie, nous n’avons jamais su pourquoi elle était partie. Je suis à nouveau enceinte, au moment où j’écris ces lignes tout va bien, mais j’ai demandé à être hospitalisée au moment de la date anniversaire du décès de ma fille. Je ne peux pas m’empêcher d’être inquiète. L’équipe médicale le comprend et m’aide énormément. Il a été décidé (à ma demande) que l’accouchement sera déclenché quinze jours avant le terme. Si j’avais un conseil à donner, je dirais qu’il ne faut pas hésiter à en parler. Je sais que c’est un sujet très difficile à aborder, et qui fait peur aux gens. Mais rien n’est pire que l’indifférence.
VOS DROITS
Suite à la naissance d’un enfant sans vie, vous bénéficiez des droits suivants :
– indemnités journalières de repos au titre de l’assurance maternité (art. L. 331-3 et R. 331-5 du Code de Sécurité sociale) ;
– protection contre le licenciement durant la période du congé maternité ;
– indemnités journalières de congé paternité pour les accouchements survenus après le 12 janvier 2008.
Les problèmes de santé à la naissance
•
Plusieurs situations peuvent nécessiter une prise en charge adaptée et plus ou moins lourde à la naissance de votre enfant : la prématurité, la souffrance néonatale et la malformation.
La prématurité a été traitée plus haut. Selon son terme et les pathologies éventuelles, le nouveau-né sera hospitalisé dans une unité de médecine néonatale, où il sera pris en charge par une équipe spécialisée dans les soins du prématuré.
1 • Les services de néonatalogie
•
– La réanimation néonatale traite les bébés qui ont besoin d’une assistance respiratoire. L’enfant respire grâce à l’aide d’une machine, par le biais d’une sonde, et il est nourri par perfusion. Son cœur et ses constantes (saturation en oxygène, tension artérielle) sont surveillés par un scope.
– Les soins intensifs concernent les enfants prématurés ou malades, mais autonomes au niveau respiratoire.
– La médecine néonatale prend en charge les bébés dont le risque vital est écarté, mais qui nécessitent encore une surveillance et des soins rapprochés, ainsi qu’une aide alimentaire.
L’entrée en service de néonatalogie est toujours un choc important pour les parents : le nouveau-né est en couveuse, juste vêtu de sa couche et entouré d’un nombre plus ou moins important de machines, d’écrans de surveillance et d’alarmes sonores. Il est parfois très petit et lové dans son cocon : un boudin souple qui entoure et soutient son corps en position fœtale dans son incubateur.
LES UNITÉS KANGOUROU
De très nombreuses maternités de type II ou III disposent maintenant d’une unité mère-bébé appelée « unité kangourou ». Administrativement, ce sont des lits de médecine néonatale délocalisés en maternité et permettant à l’enfant d’être hospitalisé auprès de sa mère. Les chambres sont adaptées à la présence et aux soins du nouveau-né prématuré ou de petit poids : à partir de 34 semaines et généralement 1,8 à 2 kg. La pratique du « peau à peau » est proposée : l’enfant, nu, juste avec sa couche, est placé contre le thorax de la mère dénudée (ou du père) et maintenu dans un bandeau de coton. Cette pratique, qui donne beaucoup de confort et de plaisir à l’enfant et au parent, facilite aussi l’éveil et la digestion du bébé, « massé » en permanence par les mouvements respiratoires du parent.
L’hospitalisation en unité kangourou peut être plus ou moins longue, de quelques jours à quelques semaines. Cela nécessite donc de prévoir une absence prolongée du domicile, qu’il faut expliquer aux aînés. La mère participe aux soins de l’enfant, elle reste proche de lui et apprend ainsi à connaître son nouveau-né prématuré. L’enfant reçoit les mêmes soins que s’il était hospitalisé en service de médecine néonatale : gavage, perfusion d’antibiotiques, suivi de la saturation (oxygénation) et des constantes, notamment de sa température, par du personnel spécialisé : pédiatres, puéricultrices.
Les règles d’hygiène sont très strictes pour ne pas ajouter une infection à ces bébés très fragiles. Pour épargner du stress à l’enfant, on évite les lumières trop vives et les bruits inutiles.
Ces services ont développé ces dernières années une réelle politique d’accueil du nouveau-né et de ses parents. Les pédiatres néonatalogistes et les puéricultrices qui prennent en charge les prématurés suivent des protocoles de lutte contre la douleur de l’enfant, par des moyens médicamenteux et aussi en adaptant leurs gestes de soin. Ils veillent au confort des nouveau-nés. Les parents sont partenaires des soins, le service leur est ouvert jour et nuit.
L’allaitement maternel est toujours encouragé : il faut alors commencer par tirer le lait à l’aide d’une machine, dans le service d’hospitalisation puis au domicile. Le lait maternel sera donné au bébé dès que possible (selon la distance du domicile et la fréquence des visites, les modes de conservation du lait maternel seront envisagés avec la mère), d’abord par sonde puis au biberon, et bébé sera mis au sein dès qu’il aura acquis une bonne succion.
L’hospitalisation en service de médecine néonatale peut être longue, en fonction de la prématurité et de la santé du nouveau-né ; la mère peut se sentir dépossédée de son bébé, avoir l’impression d’avoir été incapable de mener sa grossesse à terme ou d’avoir été incapable d’assurer une naissance sans risque à son enfant. Il faut alors ne pas hésiter à discuter avec le personnel médical et paramédical, et accepter de rencontrer le psychologue du service pour dépasser ce sentiment de frustration et de culpabilité.
Les équipes soignantes sont présentes 24 heures sur 24 auprès de l’enfant, elles renseignent les parents sur les soins et son évolution. Dès que l’état de l’enfant le permet, il pourra être mis en peau à peau avec sa mère ou son père – même avec sa sonde et son cathéter. C’est un très bon moyen pour les parents et l’enfant de nouer un contact charnel rompu trop tôt.
2 • L’accueil d’un nouveau-né malade ou handicapé
•
Il naît, par an, entre 1,5 et 3 % d’enfants porteurs d’un handicap, d’une sévérité plus ou moins marquée. Certaines pathologies seront dépistées à l’échographie, d’autres pas. Le handicap est toujours une blessure profonde pour les parents et la famille.
Si l’anomalie est connue avant la naissance, cela permet de préparer l’accueil du nouveau-né. Des contacts avec les équipes médicales qui prendront l’enfant en charge sont organisés et planifiés avant et après l’accouchement, et la prise en charge sociale envisagée.
S’il n’y a pas d’urgence, par exemple dans le cas d’un enfant présentant une fente labio-palatine (« bec-de-lièvre »), le nouveau-né reste près de sa mère. Il sera rapidement vu par le pédiatre qui répondra aux questions des parents et reverra avec eux le calendrier prévu pour la prise en charge chirurgicale. Les équipes soignantes seront attentives quant à l’aide apportée à la mère pour qu’elle puisse alimenter son enfant.
Si la prise en charge est urgente, par exemple dans le cas d’un enfant présentant une anomalie cardiaque, le nouveau-né peut être rapidement transféré dans un service spécialisé. Les coordonnées de l’équipe qui s’occupera de l’enfant seront transmises à la famille et la visite des parents peut être organisée dans un délai très court après l’accouchement.
Dans tous les cas, une aide psychologique est utile aux parents. La rencontre avec le psychologue ou le pédopsychiatre du service peut avoir lieu avant la naissance, si la pathologie est déjà connue, ou ensuite. Il ne s’agit pas ici, pour les parents, de commencer une thérapie, mais plutôt de bénéficier de l’aide d’un professionnel pour verbaliser toutes les pensées qui se bousculent dans la tête de la mère et du père : colère, angoisse, anxiété face à l’avenir, culpabilité… le bébé est là, porteur d’une anomalie ou d’une pathologie qui complique ses débuts dans la vie. Il aura besoin de l’aide et de l’amour de ses parents, il est donc important que ceux-ci soient forts pour le soutenir.
LES STRUCTURES DE SUIVI DES ENFANTS HANDICAPÉS
Des structures existent pour le suivi des enfants handicapés, par exemple les CAMSP (centres d’action médico-sociale précoce). Ces centres suivent, de la naissance à 6 ans, les enfants présentant ou susceptibles de présenter des retards psychomoteurs, des troubles sensoriels, neuromoteurs ou intellectuels, avec ou sans difficultés relationnelles associées. Certains CAMSP assurent le suivi spécifique annuel des anciens prématurés.
Les CAMSP peuvent dépendre d’une structure publique (Conseil général…) ou privée (associations). Des équipes pluridisciplinaires, formées de pédiatres, pédopsychiatres, psychomotriciens, kinésithérapeutes, ergothérapeutes, orthophonistes, psychologues, assistantes sociales, travaillent avec les parents pour :
– le dépistage des déficits ou handicaps ;
– la prévention de leur aggravation ;
– la rééducation en ambulatoire : l’enfant reste dans sa famille et vient au centre une ou plusieurs fois par semaine ;
– l’accompagnement des familles (parents et fratries) ;
– le lien avec les écoles et les établissements spécialisés ;
– l’aide à l’intégration dans les structures d’accueil de la petite enfance (crèche, halte-garderie, école maternelle).
Les traumatismes au cours de la grossesse
•
Les traumatismes pendant la grossesse (chute, accident…) sont un stress pour les futurs parents, car le bien-être du fœtus peut être mis en jeu, immédiatement ou ultérieurement.
Six pour cent des femmes enceintes subissent un traumatisme abdominal durant leur grossesse. Celui-ci peut être responsable de plusieurs complications obstétricales, de gravité variable : menace d’accouchement prématuré, rupture de la poche des eaux, hématome rétroplacentaire, rupture utérine, immunisation fœto-maternelle, traumatisme fœtal, mort fœtale in utero lors des accidents de voie publique graves.

ATTENTION ! D’après plusieurs études scientifiques, une femme enceinte qui porte une ceinture de sécurité réduit très fortement le risque que son bébé décède in utero ou soit gravement traumatisé lors d’un accident de voiture. Il faut mettre fin aux fausses idées selon lesquelles les ceintures de sécurité sont dangereuses pour les fœtus. La modération de la vitesse et la ceinture sont formellement recommandées en voiture, y compris sur les places arrière trop souvent considérées – à tort – comme moins dangereuses.

1 • La prise en charge
•
Les femmes enceintes subissant un traumatisme abdominal pendant leur grossesse sont classiquement hospitalisées 48 heures pour surveillance – l’hospitalisation n’est pas systématique, elle est fonction de la nature et de la violence du traumatisme. Après différentes questions posées à la femme enceinte, et un examen clinique – et selon le terme de la grossesse –, sont pratiqués un enregistrement du rythme cardiaque fœtal (ERCF), une échographie obstétricale (fœtus, placenta, liquide amniotique, étude du débit sanguin dans les vaisseaux du bébé avec le doppler) et un examen de sang pour rechercher un passage de sang fœtal dans la circulation maternelle. Les femmes dont le Rhésus D est négatif doivent bénéficier à la maternité d’une prophylaxie par anticorps anti-D injectés sans retard dans les 48 heures qui suivent le traumatisme pour prévenir tout risque d’allo-immunisation, si le conjoint est Rhésus D positif.
Dans certains cas de traumatisme sévère, en particulier en cas de décélérations brutales, l’équipe médicale pourra prescrire une imagerie cérébrale fœtale par IRM. Un examen descriptif initial sera souvent nécessaire et parfois demandé par les assurances lors des procédures judiciaires éventuelles. Il faudra penser à le demander aux médecins si vous voulez en faire état en cas d’implication avec un tiers.
La sortie du service se fait au bout de 48 heures si les différents bilans (clinique, biologique, échographique et ERCF) sont sans anomalies. Une échographie peut être proposée plus tard dans le cadre de la surveillance cérébrale des éventuelles lésions ischémiques chez le fœtus.
2 • Les risques
•
L’intensité et le mécanisme du traumatisme abdominal pour les accidents de la voie publique sont les éléments importants à prendre en compte. Plus le traumatisme est important, plus les risques de complications périnatales sont importants. Cependant, plus que l’intensité, c’est peut-être le mécanisme du choc qui est l’élément prédominant.
Les accidents de la voie publique, notamment ceux à grande vitesse et en absence de ceinture de sécurité, entraînent, par le mécanisme de décélération rapide et brutale, 1,3 fois plus de complications que les chutes ou les agressions. L’hématome rétroplacentaire et la rupture utérine sont les complications les plus redoutables pour le fœtus.
Les accidents bénins sont le plus souvent dénués d’effets secondaires, mais des complications graves peuvent survenir même avec des traumatismes modérés – ou perçus comme tels – justifiant une surveillance, des réserves et la prudence médicale habituelles.

Mauvaise disposition de la ceinture de sécurité.

Bonne disposition de la ceinture de sécurité.
LES POINTS-CLÉS À GARDER EN TÊTE
– Un accident de voiture ou un traumatisme est d’autant plus grave que le choc est violent et que la décélération est brutale.
– Les risques peuvent être immédiats ou différés : un examen normal immédiat n’implique pas l’absence de séquelles différées ultérieures, mais permet d’être rassuré de façon légitime.
– Un certificat initial descriptif des lésions nécessitant une consultation systématique aux urgences est indispensable : il faudra penser à le demander en cas d’implication avec un tiers.
– La limitation de la vitesse est formellement recommandée ainsi que le port de la ceinture de sécurité aux places avant et arrière.
– Les véhicules à deux roues exposent aussi à des traumatismes sévères, même à petite vitesse.
– En cas de Rhésus D négatif, une injection d’anti-D est nécessaire si le conjoint est Rhésus D positif.
La dépression postnatale
•
Statistiquement, la dépression postnatale (DPN), dite aussi dépression du postpartum, est la complication la plus fréquente de la grossesse. Elle touche jusqu’à environ 10 % de toutes les femmes qui accouchent, chiffre constant à l’échelle de la planète, au-delà des différences culturelles ou socio-économiques.
Malheureusement, les tutelles sanitaires et sociales n’ont pas encore pris la mesure de l’enjeu de santé publique que représente cette dépression et de ses conséquences sur le développement des enfants et sur le bien-être des familles. Pourtant, des mesures de bon sens en termes de prévention, de dépistage et d’accompagnement des soignants et des familles, pourraient, à peu de frais pour la communauté, transformer cette réalité quotidienne qui assombrit la rencontre d’un nombre considérable de mères avec leurs bébés.
1 • Dépression et baby blues, quelle différence ?
•
Le baby blues, qui touche près de 60 % des femmes qui accouchent, est un épisode classique et tout à fait normal. Il s’agit d’un « orage » hormonal, émotionnel et existentiel, survenant environ au 3e jour des couches, et qui marque le tournant de la crise maturative de la grossesse et de la rencontre avec l’enfant. C’est une phase d’exacerbation des sentiments et de modifications de la psychologie, limitée à une dizaine de jours. Le baby blues est à l’origine d’une certaine désorganisation du vécu de la mère, qui est nécessaire à la mise en phase des besoins maternels avec ceux du bébé.
La dépression postnatale fait appel à une réalité d’une autre nature. Elle ne correspond pas à une véritable dépression, étant liée, d’une part, aux puissantes modifications corporelles et psychologiques de la fin de la grossesse et de l’accouchement et, d’autre part, à la rencontre avec la précarité du bébé. Ainsi, le cortège dépressif classique est masqué par une fatigue permanente, une insomnie, une irritabilité… mais avant tout par des sentiments d’incapacité maternelle et de faute vis-à-vis du bébé.
L’angoisse remplace le plaisir des échanges avec l’enfant et le quotidien se transforme en une longue épreuve contraignante, vécue dans la solitude. Certaines femmes se retrouvent aux prises avec les phobies d’impulsion, c’est-à-dire des pensées et des images, s’imposant à la conscience, autour de scénarios catastrophiques où la mère imagine son bébé périr dans des conditions tragiques. Ces phobies d’impulsion produisent une très grande souffrance, souvent inavouable. Ce sentiment d’incapacité maternelle enferme les mères dans la honte et le secret. La DPN est donc un malaise silencieux, durable, insidieux, méconnu des mères elles-mêmes, de l’entourage et des soignants.
Enjeu de santé publique, cette dépression peut survenir, tout au long de la première année de vie du bébé, avec un pic entre les 6e et 9e semaines. Elle disparaît spontanément avant la première année, mais elle marque profondément la qualité des liens entre la mère et le bébé. Environ un quart de ces enfants présentera des troubles précoces du développement, du fait de la solitude dans laquelle ils ont évolué avec leur mère.

« HEUREUSEMENT, ON M’A BIEN AIDÉE »
FLOKICOUR, FORUM
aufeminin.com
J’ai deux filles. Après chacun de mes accouchements, j’ai connu une sorte de « nuit noire » qui a duré relativement longtemps. Seule à la maternité, la nuit, je n’osais pas prendre mes filles, hurlantes, dans mes bras, je n’avais plus goût à rien et ne cessais de leur trouver des défauts… J’avais tellement honte de ces sentiments que je n’osais même pas en parler…
Pour ma deuxième fille, c’est sorti : j’ai avoué à mon compagnon que j’étais totalement déprimée. Sa réaction m’a surprise : il m’a avoué qu’il s’en doutait depuis longtemps mais ne voulait pas m’en parler. Il a alors pris les choses en main avec brio : organisé des visites surprises de gens qui comptaient pour moi et que je n’avais pas vus depuis longtemps, pris une femme de ménage, s’est occupé de notre petite dernière et a même trouvé plus de temps pour moi !
Les obstétriciens, les sages-femmes et les pédiatres sont les mieux placés dans notre système de santé pour soutenir les mères fragiles et identifier celles qui sont déjà en difficulté. Lorsque la DPN s’est installée, la mère, l’enfant et la famille ont besoin que des prises en charge multidisciplinaires soient mises à leur disposition dans de brefs délais. Un abord de la relation mère-bébé et parents-bébé dans le quotidien est assumé par le pédopsychiatre, qui peut proposer aussi la participation à des groupes, ou un travail à domicile.
La sollicitation de la PMI est bien souvent utile pour conforter la mère dans ses compétences et veiller sur le bébé. Enfin, des soins pour la mère sont parfois nécessaires, associant un suivi psychologique et un traitement antidépressif et anxiolytique.

2 • Face à la dépression, quelles sont les réactions du bébé ?
•
Le bébé éprouve au quotidien une inadéquation entre les échanges engagés avec sa mère et un certain nombre de ses besoins, situation le confinant dans la détresse et confirmant la mère dans son sentiment d’incompétence.
Dans ce contexte, une communication insatisfaisante s’installe rapidement, verrouillant des pans entiers de la vie commune dans des scénarios répétitifs où la souffrance de la mère empiète sur ses bonnes capacités à reconnaître les besoins de son bébé, lui proposant des échanges et des soins mécaniques, dépourvus de créativité et de plaisir partagé. Ainsi, la réponse à tous les pleurs peut se réduire à la tétine ou au nourrissage, toute interaction devient utilitaire, sans plaisir, les moments de jeu s’amenuisent et la détresse du bébé fige la mère dans un sentiment d’impuissance.
Les premiers signes d’alerte du côté du bébé sont l’inconsolabilité et l’irritabilité, suivis de troubles du sommeil et de désordres gastro-intestinaux. Si le malaise perdure, un eczéma et des infections respiratoires à répétition peuvent être les signes d’une véritable dépression du bébé.
3 • Ne culpabilisez pas
•
Il serait abusif de faire peser la responsabilité du malaise du bébé aux seules difficultés de la mère, au moins pour trois raisons :
– il existe une réciprocité qui rend difficile leur lien de cause à effet direct : les états de l’enfant ont une influence sur les états de la mère ;
– la dépression postnatale n’éclipse pas tous les échanges et tous les moments partagés par la mère avec son enfant. Les femmes qui réussissent à garantir le quotidien pour leur bébé, en dépit des effets de la DPN, font la preuve de capacités à être mère qui devraient les requalifier aux yeux de tous ;
– la souffrance silencieuse qu’est la DPN pour la mère et pour l’enfant ne déploie généralement ses effets néfastes que lorsqu’ils sont seuls. Ainsi, la dépression postnatale doit poser la question du rôle du conjoint, de la famille, des soignants et acteurs sociaux qui n’ont pas aidé la mère dans son sentiment de solitude.

