
4 Wundmanagement
4.1 Allgemeine Prinzipien der Wundtherapie
Im folgenden Kapitel werden die wichtigsten Faktoren für eine wirksame und wirtschaftliche Wundversorgung erläutert. Es werden Verhaltensweisen dargestellt, die den Arbeitsablauf optimieren und somit Zeit und Material sparen. Besonders hervorzuheben ist dabei die interdisziplinäre Zusammenarbeit von Ärzten und Pflegekräften sowie angrenzenden Berufsgruppen. Teamwork gestaltet die Arbeit nicht nur effizienter, sondern schafft auch ein angenehmes Arbeitsklima. Dies heißt jedoch nicht, dass alle immer die gleiche Meinung haben müssen. Wichtig ist, dass Anregungen und Kritik freundlich und sachlich vermittelt werden, um anschließend einen Konsens zu finden. Patienten nehmen diese Zusammenarbeit des therapeutischen Teams zu seinem Wohl ebenfalls positiv wahr und können dadurch Vertrauen fassen.
In einem Erstgespräch sollte bei Patienten mit chronischen Wunden eine Wundanalyse mit Identifikation von Störfaktoren der Wundheilung erfolgen. Patienten können sich hierbei informieren und merken, dass sie mit Beschwerden und Sorgen ernst genommen werden. Damit wird auch die Compliance, also die Bereitschaft zur Mithilfe bei der Therapie, erheblich gefördert.
Die Wunddokumentation, deren Vorteile in der Praxis selten gesehen werden, ist ein wichtiges Hilfsmittel, um die Effizienz der ergriffenen Maßnahmen zu überprüfen.
Grundlage einer wirksamen und wirtschaftlichen Wundtherapie sind 4 Faktoren:
-
Teamwork
-
Wundanalyse
-
Wundbehandlung
-
Wunddokumentation
Dabei gilt, wie auch in der Mathematik: Wird nur einer der 4 Faktoren ausgelassen, erhält man nicht das richtige Ergebnis.
4.1.1 Teamwork
„Teamwork“ ist ein Begriff, der sich großer Beliebtheit erfreut. Bereits in Stellenanzeigen wird um teamfähige Mitarbeiter geworben. Die moderne Wundtherapie ist ein Arbeitsbereich, der die Wichtigkeit und die Bedeutung des Wortes „Teamwork“ sehr gut veranschaulicht.
Definition
Teamwork heißt Zusammenarbeit, gegenseitige Kritik und Unterstützung, um ein bestimmtes Ziel zu erreichen. In diesem Fall sind die Ziele das Wohlbefinden des Patienten, die Linderung seiner Leiden und das Abheilen der Wunde.
Die moderne Wundtherapie braucht ein therapeutisches Team aus Ärzten und Pflegekräften, die sich auf das Wohl des Patienten fokussieren. Dabei sollten sich beide Parteien als gleichwertige Partner betrachten, die sich mit ihren Fähigkeiten gegenseitig ergänzen. Diagnose, Therapie und Verlauf der Wundheilung sollten gemeinsam im Rahmen der Visite/des Verbandwechsels besprochen werden, denn 4 Augen sehen bekanntlich mehr als 2. Oftmals scheint es, als herrsche Konkurrenz zwischen Ärzten und Pflegenden, dabei sind ihre Tätigkeiten völlig verschieden und benötigen einander, um zu wirken. Die „Tätigkeitsliste“ der beiden Berufsgruppen in ▶ Tab. 4.1 verdeutlicht dabei die verschiedenen Aufgaben, die ineinandergreifen.
|
Arzt |
Pflegekraft |
|
ordnet diagnostische Maßnahmen an (z. B. Labor) |
führt Verbandwechsel durch, auf Station oder im ambulanten Bereich |
|
stellt OP-Indikation |
dokumentiert Maßnahmen und Verlauf im Wunddokumentationsbogen |
|
führt chirurgisches Débridement sowie Wundversorgung im OP durch |
sorgt für eine angemessene Ernährung des Patienten |
|
setzt medikamentöse Therapie an (z. B. Antibiotika) |
lagert die Patienten fachgerecht, um Dekubiti vorzubeugen und die Abheilung bereits bestehender Druckgeschwüre zu fördern |
|
kümmert sich um notwendige Konsile (z. B. Internist zur Blutzuckereinstellung) |
ist häufig Ansprechpartner für den Patienten, wenn er Fragen, Ängste oder Sorgen hat |
Diese Tabelle kann noch weitergeführt werden. Ihr Zweck ist es zu veranschaulichen, dass Ärzte und Pflegekräfte unterschiedliche Kompetenzbereiche haben, die beide für einen Behandlungserfolg gleichermaßen wichtig und zu respektieren sind.
Innerhalb des pflegerischen Teams sollte jeder über den aktuellen Wundstatus und die Therapie informiert sein, um eine adäquate und kontinuierliche Wundtherapie gewährleisten zu können. Daneben ist das Einhalten der Verbandwechselintervalle wegen wirtschaftlicher und arbeitserleichternder Gründe wichtig.
4.1.2 Wundanalyse
Eine gezielte und umfassende Wundanalyse ist der Beginn jeder effizienten Wundbehandlung. Die besten Wundtherapeutika sind wirkungslos, wenn sie nicht indikationsgerecht eingesetzt werden. Zudem ist es unerlässlich, nach den wundverursachenden Faktoren zu suchen und diese im Rahmen der Therapie zu beseitigen. Eine Wundanalyse beinhaltet demzufolge die Aspekte:
-
gezielte Anamnese
-
genaues Betrachten und Vermessen der Wunde sowie
-
eine korrekte und ausführliche Dokumentation
Ist die Ursache der Wunde geklärt, kann die Wundtherapie individuell auf den Patienten ausgerichtet werden. Die wundheilungsbeeinflussenden Faktoren sind oftmals in die Wunddokumentationsbögen integriert, damit sie nicht in Vergessenheit geraten. Eine gründliche Wundanalyse bedeutet auch, Zeit und Material zu sparen. Ein ungezieltes Herumprobieren mit verschiedenen Produkten ist teuer, aufwendiger und letztlich insgesamt zeitintensiver und unter Umständen auch ineffektiv.
Merke
Die Wundanalyse ist Grundlage des gesamten Therapiekonzepts.
Das gesamte Therapiekonzept stützt sich auf die Wundanalyse. Sie ist Voraussetzung für eine dem Wundstatus und dem Allgemeinzustand des Patienten angepasste Behandlung.
Der erste Schritt ist immer das Gespräch mit dem Patienten. Die dabei gewonnenen Informationen helfen dabei, die Wunde und die Wundumgebung anschließend noch gezielter beobachten zu können. Notwendig für ein zielgerichtetes Patientengespräch ist das Wissen über die lokalen und systemischen Einflussfaktoren auf die Wundheilung. Daraus ergeben sich die Fragen, die dem Patienten in einem Anamnesegespräch gestellt werden.
Erstellen einer Anamnese Eine umfassende und aussagekräftige Anamnese beantwortet folgende Fragen:
-
Wie ist die Wunde entstanden (z. B. Verletzung, Druckgeschwür)?
-
Wie lange besteht die Wunde schon?
-
Wurde bereits eine Wundbehandlung durchgeführt und, wenn ja, womit? Brachte die Therapie Erfolg oder Verschlechterung der Symptomatik?
-
Wurde die Wunde bereits einmal operativ versorgt (z. B. Spalthauttransplantat oder Lappenplastik)?
-
Welche Begleit- und Stoffwechselerkrankungen liegen vor (Diabetes mellitus, arterielle und venöse Durchblutungsstörungen)?
-
Werden vorhandene Erkrankungen ärztlich behandelt und liegen Untersuchungsergebnisse vor (z. B. Blutzuckertagebuch, Angiografie, Dopplersono)?
-
Werden Medikamente eingenommen und, wenn ja, welche (z. B. Antibiotika)?
-
Bestehen Allergien?
-
Gibt es Besonderheiten bezüglich der Ernährung (z.B. Mangelernährung)?
-
Wo schränkt die Wunde den Patienten im Alltagsleben ein? Wie mobil ist der Patient (z. B. Erfassung des Dekubitusrisikos mithilfe der Braden-Skala)?
-
Gibt der Patient Schmerzen an?
-
Wie alt ist der Patient?
-
Wie sieht es mit seiner sozialen Integration und seiner häuslichen Versorgung aus?
-
Bestehen psychische Erkrankungen und wie ist die Compliance einzuschätzen?
Wundbegutachtung Die Wundbegutachtung gibt Aufschluss über den Wundstatus und mögliche lokale Störfaktoren. Daneben gibt sie wichtige Hinweise zu Vorerkrankungen, von denen der Patient selbst nichts weiß oder die er nicht für erwähnenswert hält.
Fallbeispiel
Herr Döbler. Der 64-jährige Herr Döbler bricht sich bei einem Verkehrsunfall mit seinem Motorroller den rechten Ellbogen. In der Klinik bittet seine Ehefrau die Pflegekraft, sich doch einmal die Wunde an Herrn Döblers linkem Fuß anzusehen, die er schon seit ein paar Monaten habe. Herr Döbler meint, die Wunde sei nicht weiter schlimm, sie schmerze nicht, er wechsle täglich das Pflaster und versorge sie mit Kräutersalbe. Die Pflegekraft entfernt das Pflaster vom Großzehenballen und findet eine bis zum Knochen reichende übel riechende Wunde vor. Sie informiert die Stationsärztin. Bei dem Patienten wird ein Diabetes mellitus Typ 2 diagnostiziert, der Vorfuß des Patienten muss amputiert werden.
Das Zusammenwirken von Anamnese und Wundbeurteilung vervollständigt die Wundanalyse.
Zur Beurteilung des Wundstatus sind folgende Kriterien wichtig:
-
Lokalisation der Wunde
-
wundumgebende Haut (intakt, ekzematisiert, entzündet usw.)
-
Wundgröße (Fläche, Tiefe und Vorhandensein von Wundtaschen)
-
Wundfarbe (rot, rosig usw.)
-
Vorhandensein von Belägen (feuchte oder trockene Nekrose, Fibrinbeläge)
-
Wundcharakter (trocken, mäßige Exsudation, starke Exsudation)
-
Wundgeruch (geruchlos, süßlich, übel riechend-faulig)
-
Wundränder (epithelisierend, wallartig verdickt, mazeriert)
Aus diesen Beobachtungskriterien erfolgt die Einordnung der Wunde, aus der sich schließlich die Auswahl der Wundtherapeutika ergibt. Oftmals lässt sich eine Wunde mehr als nur einem Stadium zuordnen, z. B. granulierende tiefe Wunde, infiziert und stellenweise mit Fibrin belegt. In solchen Fällen gilt: Die Komplikationen und Störfaktoren bestimmen die Auswahl des Wundtherapeutikums.
Merke
Für eine effektive, professionelle Wundbehandlung gilt die Regel: „First eyes, next hands“ („Erst schauen, dann handeln“).
4.1.3 Wundbehandlung
Für eine erfolgreiche Wundbehandlung müssen einige Dinge beachtet werden.
Hygiene Von größter Bedeutung ist die aseptische bzw. sterile Arbeitsweise. Um den Patienten vor Infektionen zu schützen, müssen alle Gegenstände, die mit der Wunde in Berührung kommen, steril sein. Hierbei spielt es keine Rolle, ob mit steriler Pinzette oder mit sterilen Handschuhen gearbeitet wird. Entscheidend ist das Gewährleisten der Asepsis. Auch bei bereits infizierten Wunden muss steril gearbeitet werden, damit der ohnehin schon keimbelasteten Wunde nicht noch zusätzliche Keime zugeführt werden und die Wundheilung dadurch weiter verzögert wird.
Assistenz Ein Verbandwechsel wird am besten zu zweit durchgeführt. Eine zweite Person als Assistenz stellt eine enorme Erleichterung im Ablauf dar. Steht keine Assistenz zur Verfügung, muss der Ablauf entsprechend gut durchgeplant sein. Wichtig ist, dass alle benötigten Materialien im Patientenzimmer sind und der Arbeitsplatz so organisiert ist, dass ein reibungsloser Ablauf und die Einhaltung der Asepsis gewährleistet sind.
Schmerzmittelgabe Von großer Relevanz sind eine zeitgerechte Schmerzmittelgabe vor der Durchführung eines schmerzhaften Verbandwechsels sowie das Informieren des Patienten über die Vorgehensweise und die einzelnen Arbeitsschritte.
Gerade bei der Durchführung des Verbandwechsels mit Assistenz wird dies oft vergessen und über den Kopf des Patienten hinweg gesprochen, was für den Betroffenen unangenehm ist. Der Patient sollte stets im Mittelpunkt stehen, damit er sich sicher und gut aufgehoben fühlt. Dies kann sich bei zukünftigen Verbandwechseln auch auf den Schmerzmittelbedarf auswirken, da der Abbau von Ängsten dazu führt, dass der Patient entspannter ist.
4.1.4 Wunddokumentation
Die Wunddokumentation ist die 4. Säule einer phasengerechten und effizienten Wundtherapie. Nur mithilfe einer präzisen und kontinuierlich durchgeführten Dokumentation kann der Verlauf der Wundheilung nachvollziehbar gemacht werden. Dies gibt dem therapeutischen Team die Möglichkeit, den Effekt der gewählten Wundtherapeutika besser zu beurteilen und die Therapie ggf. den aktuellen Wundgegebenheiten entsprechend anzupassen. Nur durch eine lückenlose Dokumentation ist gewährleistet, dass sich jeder über den Verlauf und den aktuellen Wundstatus informieren kann. Überflüssige Verbandwechsel und kostspieliges Herumprobieren werden dadurch vermieden.
Daneben sind die rechtlichen und ökonomischen Aspekte nicht zu vergessen. Alle Maßnahmen im Zusammenhang mit der Wunde müssen dokumentiert werden, damit sie abgerechnet und im Falle eines Rechtsstreits nachgewiesen werden können.
Pflegepraxis
Dokumentation. Es hat sich in der Praxis bewährt, den Deckverband mit Datum zu beschriften (zusätzlich zur schriftlichen Dokumentation). Somit ist jeder auf den ersten Blick über den Zeitpunkt des nächsten Verbandwechsels informiert.
Durch eine nachvollziehbare Dokumentation sichert sich das therapeutische Team nicht nur ab, sie ermöglicht auch, das therapeutische Vorgehen für den Patienten transparent zu machen. Die Wunddokumentation sollte
-
auf einem Wunddokumentationsbogen schriftlich fixiert und dem Dokumentationssystem (z.B. Kardex, Stocker, Optiplan) beigefügt werden,
-
bei jedem Verbandwechsel erfolgen,
-
von Therapiebeginn bis Therapieende durchgeführt werden,
-
einfach und übersichtlich sowie
-
zeitsparend auszufüllen sein.
Kriterien der Wunddokumentation Folgende Kriterien sollten in der Wunddokumentation zu finden sein:
-
Wundstatus
-
Wundtherapie
-
wundheilungsbeeinflussende Faktoren
Wundstatus Der zu dokumentierende Wundstatus ergibt sich aus den Kriterien, die auch bereits im Rahmen der ▶ Wundbegutachtung erhoben wurden:
-
Lokalisation der Wunde
-
Wundgröße (Länge, Breite, Tiefe in Zentimeter; Vorhandensein von Wundtaschen)
-
Aussehen der Wunde (Farbe, z. B. rosiges Granulationsgewebe, graugelbe Beläge)
-
Wundcharakter (z.B. trocken, wenig Exsudat, starke Exsudation)
-
Wundexsudat (z.B. eitrig, serös, blutig)
-
Wundgeruch (geruchlos, süßlich, faulig)
-
Benennen des Wundzustands (z. B. reizlos granulierend mit 2 × 2 cm großer Restnekrose im Wundrandbereich)
-
Beschreibung der Wundränder und der wundumgebenden Haut (z.B. Mazeration, Schwellung, Ekzem)
-
Foto oder Skizze der Wunde
-
Angaben des Patienten (Hatte er Schmerzen? War der Verbandwechsel schmerzhaft?)
Wundtherapie Die therapeutischen Maßnahmen werden kontinuierlich dokumentiert und beinhalten Informationen zu:
-
Art der Wundreinigung und Wundspüllösungen (z. B. Spülung mit Ringer-Lösung)
-
Durchführung eines chirurgischen Débridements oder sonstiger Eingriffe
-
angewendete Wundtherapeutika und Deckverbände (z. B. Verbandwechsel mit Kalziumalginattamponade, mit Schaumverband abgedeckt)
Wundheilungsbeeinflussende Faktoren Neben den lokalen Faktoren müssen auch die systemischen Einflüsse auf die Wundheilung dokumentiert werden, die auch im Rahmen der Wundanalyse erhoben wurden (Kap. ▶ 4.1.2). Dazu gehören:
-
Ernährungszustand (Liegt eine Mangelernährung vor, z.B. Eiweiß- oder Zinkmangel?)
-
Begleit- oder Stoffwechselerkrankung (z.B. Anämie, venöse/arterielle Durchblutungsstörung, Diabetes mellitus, systemische Infektion)
-
hohes Lebensalter
-
Allgemeinzustand (z. B. reduzierter Allgemeinzustand durch eine schwere Erkrankung)
-
Medikamente (z. B. Kortison, Zytostatika, Immunsuppression)
-
Mobilität des Patienten (z.B. postoperativ notwendige Immobilität)
Die entsprechenden Maßnahmen, wie z. B. Kompressionstherapie bei venösem Ulcus cruris, Druckentlastung bei Dekubiti, eiweißreiche Kost, Blutzuckereinstellung, sind wichtige Bestandteile der Wundtherapie und werden entweder direkt auf dem Wunddokumentationsbogen oder im Krankenblatt schriftlich fixiert.
Bildliche Dokumentation Zu Beginn der Wundbehandlung sollte ein Foto oder alternativ eine Skizze angefertigt werden, aus der das genaue Ausmaß der Wunde deutlich hervorgeht (Länge, Breite, Fläche und Tiefe in Zentimetern). Nachdem die ▶ Wundanamnese zu Therapiebeginn dokumentiert wurde, sollte bei jedem Verbandwechsel ein neuer Wundstatus erhoben werden, damit die Therapie den sich verändernden Wundgegebenheiten angepasst werden kann und Komplikationen frühzeitig erkannt und behandelt werden können (z. B. neu auftretende Allergien, Infektionen). Weitere Fotos oder Skizzen sollten in regelmäßigen Abständen angefertigt werden (Fotos ca. alle 14 Tage, Wundbeschreibung bei jedem VW). Sie dokumentieren den Verlauf der Wundheilung. Zudem stellen einen großen Motivationsfaktor dar, denn der „Vorher-nachher-Effekt“ wird eindrucksvoll festgehalten.
Das Rückverfolgen der Dokumentation kann zudem, bei eventuellen Misserfolgen, Aufschluss über die Ursachen des negativen Verlaufs geben und als Lernhilfe dienen.
Zusatzinfo
Fachsprache. Bei der Wunddokumentation ist auf eine differenzierte Wundbeschreibung und die Verwendung von Fachsprache zu achten (z.B. reizloses Granulationsgewebe mit 2 × 2 cm großer Restnekrose am unteren Wundrand). Unspezifische Ausdrücke wie „Wunde suppt“ oder „Wunde sieht gut aus“ sind ungenügend und stellen keine aussagekräftige Information dar.
Die Voraussetzungen für eine adäquate Fotodokumentation sind:
-
Das Einverständnis des fotografierten Patienten oder dessen gesetzlichen Betreuers, falls der Patient selbst nicht in der Lage ist, sein Einverständnis zu erteilen. Die Einverständniserklärung muss in der Patientenakte dokumentiert werden. Im Notfall – wenn der Patient seine Zustimmung nicht erteilen kann (z. B. nach einem Unfall mit schweren Verletzungen, bei bewusstlosen oder narkotisierten Patienten) – können erste Bilder angefertigt und die Zustimmung erst später eingeholt werden.
-
Die angefertigten Bilder müssen der Patientenakte beigefügt und 30 Jahre aufbewahrt werden.
-
Die Fotos müssen dem Patienten eindeutig zugeordnet werden können. Dazu sollten Vor- und Nachname sowie Geburtsdatum des Patienten oder der Patientencode auf den Fotos vermerkt sein. Ebenso ist immer das Erstellungsdatum des Fotos zu vermerken.
-
Die Wundgröße wird durch die Verwendung eines Einmalmaßbands definiert. Zusätzlich können darauf Angaben zur Lokalisation der Wunde dokumentiert werden (z. B. linke Gesäßhälfte, rechter Oberschenkel).
-
Die Wunde sollte mindestens ⅓ der Bildfläche einnehmen.
-
Bevor fotografiert wird, muss die Wunde gespült werden, damit z. B. Reste von Wundtherapeutika nicht den Eindruck verfälschen.
-
Vorab sollten alle Materialien vorbereitet werden, damit der Verbandwechsel zügig erfolgen kann und eine Auskühlung der Wunde vermieden werden kann.
4.2 Praktisches Vorgehen bei chronischen Wunden
4.2.1 Grundlagen
Die Pathophysiologie chronischer Wunden unterscheidet sich von der akuter Wunden. Die normale Abfolge des Reparationsprozesses wird an einer oder mehreren Stellen der verschiedenen Stadien der Wundheilung unterbrochen. Als grundlegendes Behandlungsprinzip müssen zunächst die Ursachen dieser Wundheilungsstörung gefunden und möglichst abgestellt werden (lokale und systemische Störfaktoren, ▶ Tab. 4.2 ).
|
Beispiele |
Hinweise zur Entstehung |
therapeutische Einflussnahme |
|
Dekubitus 4. Grades |
Druck und die damit einhergehende Perfusionsstörung des Gewebes |
die permanente Druckeinwirkung des direkt dem Knochen aufliegenden Gewebes wird reduziert |
|
chronisch venöse Insuffizienz (CVI) |
gestörte Makro- und Mikrozirkulation (die CVI führt in ihrer schwersten Form zum Ulcus cruris varicosum oder venosum) |
kann z.B. durch Kompressionstherapie verbessert werden |
|
exulzerierender Tumor |
Infiltration der Haut und ihrer versorgenden Blut- und Lymphgefäße durch Tumorzellen, Tumor durchbricht Hautgrenze |
palliative Therapie (z. B. Geruchsdämpfung, antiinfektive Behandlung) |
|
pAVK (periphere arterielle Verschlusskrankheit), arteriosklerotisch oder diabetesbedingte Störung der Mikrozirkulation |
trockene Gangrän: nekrotisches Gewebe ist eingetrocknet, hart und schwarz verfärbt (Mumifikation) bei feuchter Gangrän wird nekrotisches Gewebe durch Fäulnisbakterien zersetzt und eitrig verflüssigt |
Verbesserung durch Therapie der Grunderkrankung |
|
chronische posttraumatische Wunden |
entstehen meist infolge einer unzureichenden Primärbehandlung des Traumas oder seiner Komplikationen |
Beachten der Behandlungsprinzipien akuter traumatischer Wunden |
Erst dann kommen die nachfolgenden Grundsätze einer modernen Wundtherapie bei chronischen Wunden zur Anwendung.
Lokale Behandlungsgrundsätze
-
Débridement
-
Wundspülung
-
Infektionskontrolle
-
phasengerechte Wundversorgung
Systemische Behandlungsgrundsätze
-
Patientenberatung
-
Ernährungsberatung
-
Revaskularisation (Verbesserung der Gefäßversorgung)
-
medikamentöse Einstellung u. a.
4.2.2 TIME-Prinzip
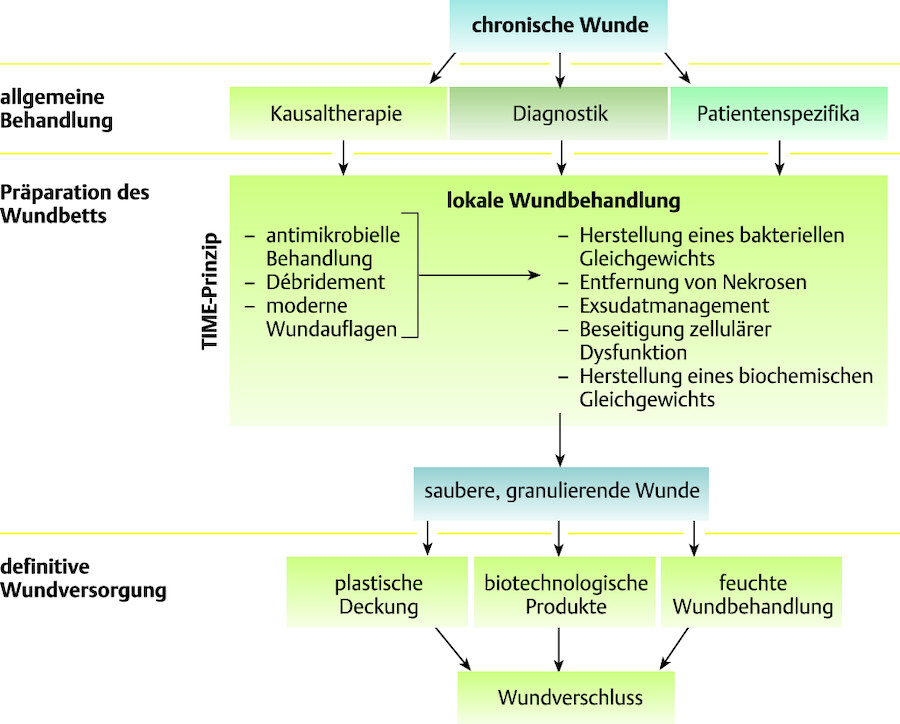
Das TIME-Prinzip ist ein erfolgreiches und evaluiertes Behandlungskonzept. Jeder Buchstabe steht dabei für ein Behandlungsziel ( ▶ Abb. 4.1).
Merke
T = Tissue (Gewebebehandlung)
I = Inflammation/Infection (Entzündungs-/Infektionskontrolle)
M = Moisture (Wundexsudatgleichgewicht)
E = Edge (Wundrandförderung)
Abb. 4.1 Chronische Wunden. Prinzipien der Behandlung chronischer Wunden (nach Tautenhahn et al. Wunde, Wundheilung, Wundbehandlung. Allgemeine und Viszeralchirurgie up2date 2007; 3: 201–216.
4.2.2.1 T – Behandlung des Wundgewebes
Chronische Wunden sind häufig mit Nekrosen belastet, die einen Nährboden für Bakterien darstellen. Damit wird die Entzündungsreaktion verlängert und mechanisch eine Kontraktion und Reepithelisierung behindert.
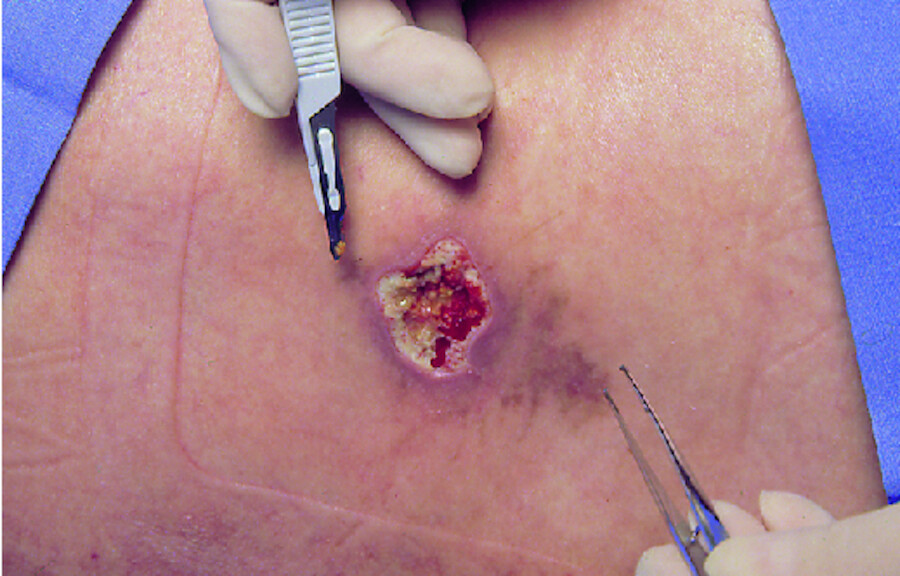
Maßnahmen Die chirurgische Wundreinigung durch Entfernung von Nekrosen (Débridement) bietet die schnellste und effektivste Möglichkeit, Zelltrümmer und nekrotisches Gewebe zu entfernen ( ▶ Abb. 4.2). Leichte Blutungen nach dem Reinigungsprozess fördern die Ausschüttung von Wachstumsfaktoren. Die lokale Durchblutung wird unterstützt und der Infektionsnährboden entzogen. Im Gegensatz zur akuten Wunde erfolgt jedoch durch die Grundkrankheit eine fortwährende Nachbildung, sodass ein intermittierendes, angemessenes Débridement folgen muss. Abhängig von der Wundart und -ausdehnung muss die ärztliche Entscheidung getroffen werden, ob das Abtragen von Nekrosen durch ein autolytisches (konservativ) oder chirurgisches Débridement erfolgen soll.
Abb. 4.2 Débridement eines Druckgeschwürs.
Abb. 4.2a Benötigtes Material.
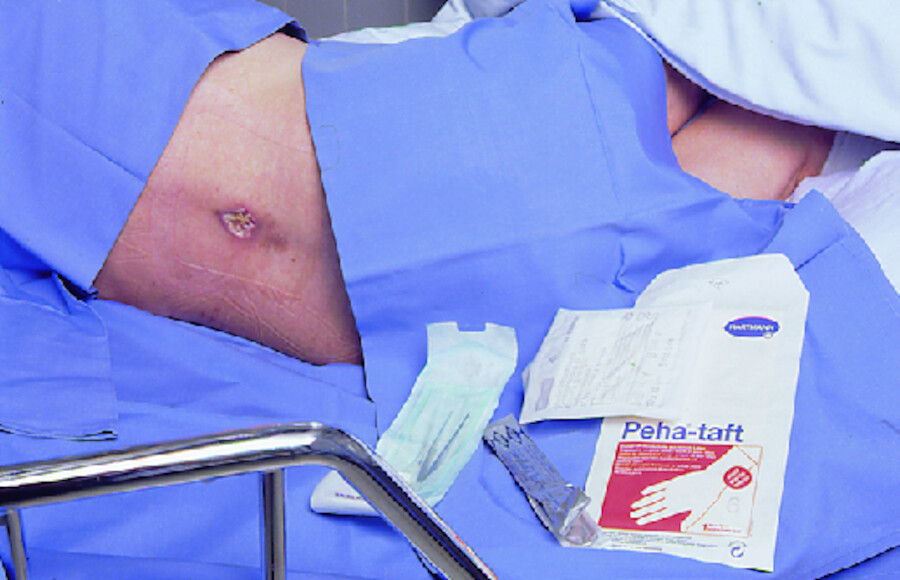
Abb. 4.2b Nekrotisches Gewebe wird mit der Pinzette angehoben und mit dem Skalpell entfernt.

Abb. 4.2c Blutet die Wunde leicht, ist das nekrotische Gewebe entfernt.
4.2.2.2 I – Behandlung der Inflammation/Infektion
Jede Störung der Hautbarriere führt zu einer Veränderung der physiologischen Bakterienflora. Die kontaminierenden Keime müssen nicht mit den Mikroorganismen der Infektion identisch sein. Chronische Wunden sind niemals steril. Die Anwesenheit von Keimen führt zudem nicht unbedingt zur Beeinträchtigung der Wundheilung. Mit einer Verzögerung ist allerdings ab einer Keimzahl von 105–106 Mikroorganismen/g Gewebe zu rechnen.
Merke
Eine Wundinfektion zeigt sich mit den Entzündungsreaktionen:
-
Rubor (Rötung)
-
Calor (Wärme)
-
Dolor (Schmerzen)
-
Tumor (Schwellung)
-
Functio laesa (eingeschränkte Funktion)
Maßnahmen Da sich meist die oberflächlichen Keime von denen der tieferen Gewebeschichten unterscheiden, ist die Biopsie dem herkömmlichen Wundabstrich vorzuziehen. Débridement, Drainage, Wundspülung, z. B. mit körperwarmer Ringer-Spüllösung, und evtl. eine systemische Antibiotikatherapie sind Mittel der Wahl. Der Verband ist ggf. häufiger, unter Verwendung von z. B. Alginat- oder silberionenhaltigen Wundauflagen zu wechseln.
Lässt sich die Infektsanierung durch die beschriebenen Maßnahmen nicht erreichen, kann eine kurzzeitige Behandlung mit Polihexanid-, Polyvidon-Jod-Präparaten oder octenidingetränkten Mullauflagen ( ▶ Tab. 4.3 ) und Antiseptikaspülungen durchgeführt werden. Auf die prophylaktische Antiseptik wird bei chronischen Wunden verzichtet. Sie hat bei der modernen Wundbehandlung ihre Bedeutung verloren, denn oft sind Zellschädigungen die Folge.
|
Wirkstoffe und Präparate |
antimikrobielle Wirkung |
Zytotoxizität |
Bemerkungen |
|
Polihexanid-Lösung, z. B. Lavanid, Serasept |
in Konzentrationen von 0,02 % und 0,04 % in Ringer-Lösung sichere Wirksamkeit gegen breites Keimspektrum (insbesondere gegen S. aureus und gegen P. aeruginosa wirksam) |
Mittel der 1. Wahl: hohe Gewebeverträglichkeit |
nicht anzuwenden bei Schwangerschaft bzw. in der Stillperiode Kombination mit PVP-jodhaltigen Lösungen, Wasserstoffperoxid oder Silber-Aktivkohle sollte vermieden werden |
|
Polihexanid-Lösung, z. B. Prontosan |
in Konzentration von 0,1 % in Wasser (aqua ad injectabila) mit Tensid (Betain) zur Reduzierung der Oberflächenspannung |
||
|
PVP-Jodpräparate, z. B. Braunol |
rasche Sofortwirkung bei oberflächlichen Wunden (konzentriert), bei tiefen Wunden 1 : 10 mit Ringer-Lösung verdünnt sehr gute antimikrobielle Wirksamkeit, Wirkungseinbuße durch Blut und Sekret |
Mittel der 2. Wahl in Bezug auf Gewebeverträglichkeit |
nicht anwenden bei:
erschwerte Wundbeobachtung durch Färbung |
|
Octenidin, z. B. Octenisept |
gute antimikrobielle Wirkung |
Anwendungsdauer max. 7 Tage |
|
|
Ethanol, z. B. Softasept N |
gute antimikrobielle Wirkung |
mit PVP-Jod-Lösung vergleichbar |
Anwendung wegen Brennen nur im Ausnahmefall! |
|
Nicht oder nicht ausreichend wirksam sind lokale Antiseptika auf der Basis von Farbstoffen (z. B. Gentianaviolett) und Wasserstoffperoxid 3 %. Auch antiseptisch wirkende oder antibiotikahaltige Salben stören, über längere Zeit angewandt, die Wundheilung: Sie schädigen die Granulozytose und Lymphozytose mehr als die Mikroben. Weiterhin stören sie die Durchblutung und behindern die Bildung von Granulationsgewebe. Dadurch verzögern sie signifikant die Heilung, abgesehen davon, dass sie Kontaktallergien und Resistenzen Vorschub leisten. |
|||
4.2.2.3 M – Exsudatmanagement
Die Korrektur des biochemischen Milieus chronischer Wunden schafft die Voraussetzung eines schnelleren Heilungsprozesses. Dazu wird das „Moist-Wound-Healing“ (feuchtwarmes Wundmilieu) für alle sekundär heilenden Wunden angewandt, bei denen evtl. eine Wundkonditionierung erforderlich ist. Darunter versteht man die Reinigung der Wunde und die Züchtung frisch durchbluteter Granulationen als Voraussetzung für eine spätere Deckung der Wunde durch Transplantation (Gewebeaufbau zur Defektfüllung).
Maßnahmen Eine phasengerechte Wundversorgung wird angestrebt ( ▶ Abb. 4.3). Sie sollte sich nach einem konkreten Wundversorgungskonzept ( ▶ Tab. 4.4 ) richten.
Abb. 4.3 Phasengerechte Wundversorgung chronischer Wunden.
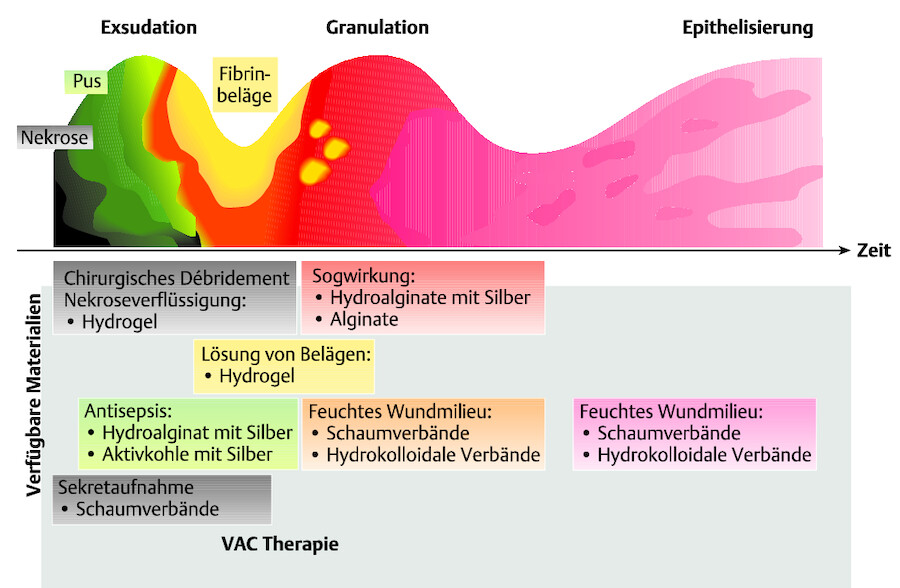
Merke
Chronische Problemwunden heilen im feuchtwarmen Wundmilieu schneller als in einem trockenen, der Luft ausgesetzten Wundmilieu.
|
Wundzustand |
Versorgungsmöglichkeiten |
|
Reinigungsphase |
|
|
Nekrose |
|
|
infizierte oder infektionsgefährdete Wunde* |
|
|
Restnekrosen und/oder Fibrinbeläge |
|
|
Granulationsphase |
|
|
Granulation plus Infektionsgefährdung |
|
|
Granulation ohne Infektionsgefährdung |
|
|
Epithelisierungsphase |
|
|
Epithelgewebe vom Wundrand zirkulär schließend |
Schaumverband oder hydrokolloidaler Verband |
|
*Merke: Bei MRSA (methicillinresistenter Staphylococcus aureus) und VRE (vancomycinresistente Enterokokken) immer Hydroalginat mit Silber verwenden; Abdeckung mit Kompressen oder Schaumverband (phasenunabhängig)! |
|
4.2.2.4 E – Wundrand/Wundumgebung
Ausgeprägte Gewebewucherungen (Hyperproliferationen) im Bereich der Wundränder verhindern, dass die Epidermis in chronischen Wunden über das Wundgewebe wandert und so die Wunde schließt. Zugleich finden sich bei stark exsudativen Wunden Veränderungen der Wundumgebung im Sinne von Mazeration, Ödem, Erythem oder Ekzem. Bei diesen Veränderungen ist an potente Kontaktallergene mit Kontaktsensibilisierung durch Wundauflagen zu denken.
Maßnahmen Die Behandlung des Wundrands ist in das Konzept der Wundbettaufbereitung einzubeziehen:
-
bei frischen Granulationsrändern: keine Reinigung und Spülung vornehmen, keine Salben zur Granulationsförderung, Wundruhe durch atraumatische Verbände, feucht halten.
-
bei überschießenden Granulationen: Hier kann man vorsichtig mit dem Ätzstift einwirken.
-
bei exsudativen Wunden: Geeignete Wundauflagen regulieren die Exsudatmenge; bei ausgeprägten Befunden zeigen sich Vaseline oder Zinkpaste als hilfreich, zudem ist ein Ausweichen auf Stomaschutzsalben möglich.
-
Bei stagnierenden Granulationen: Bei schmierigen, schlaffen und stagnierenden Granulationen müssen die möglichen Ursachen eruiert und behandelt werden (z. B. Blutminderversorgung, Druckbelastung, mangelhafte Wundreinigung).
4.2.3 Wundabdeckung
Wundauflagen sind heute mehr als ein Wundschnellverband oder Mullkompressen. Was über viele Jahre zur Blutstillung und zum Schutz der Wunde verwendet wurde, reicht nach neuesten Forschungen und umfangreichen praktischen Erfahrungen nicht mehr aus. Zwar soll auch heute noch die Wundabdeckung vor äußeren Einflüssen schützen, aber zusätzlich greift sie aktiv in den Heilungsprozess ein. Moderne Wundverbände schaffen für die nacheinander ablaufenden Heilungsphasen ein günstiges Mikroklima und unterstützen die physiologischen Heilungsprozesse.
4.2.3.1 Okklusive Wundbehandlung
Definition
Okklusion bezeichnet in der Wundbehandlung einen luftfreien Verschluss und eine Abdichtung der Wunde gegenüber der Umgebung.
Wunden heilen unter Luftabschluss besser als vergleichbare Wunden, die an der Luft trocknen. Die Abdichtung regt den Körper an, über den Blutweg Sauerstoff in das Wundgebiet zu fördern. Ein feuchtes, körperwarmes Wundmilieu intensiviert zusätzlich die optimale Wirksamkeit körpereigener Zellaktivitäten.
Kontraindikationen Während bakterielle Kontaminationen keine Kontraindikation für Okklusivverbandtechniken darstellen, dürfen chronische Wunden nicht in dieser Art verbunden werden bei:
-
klinischen Anzeichen einer lokalen oder systemischen Infektion (Zunahme der Schmerzen, Schwellung, Anstieg von Temperatur und Leukozyten)
-
Infektionen mit anaeroben Keimen
-
ischämisch-gangränösen Läsionen, insbesondere mit Beteiligung tieferer Strukturen (Knochen, Sehnen, Faszien)
Begleittherapie Die okklusive Verbandtechnik kann bei Bedarf mit anderen Therapien kombiniert werden. So ist z. B. bei einem Ulcus cruris venosum eine Kompressionstherapie in Kombination mit dem Okklusionsverband erforderlich.
4.2.3.2 Funktionen moderner Wundverbände
Dem Erscheinungsbild der Wunde entsprechend haben die Verbände verschiedene Funktionen und Aufgaben:
-
bei trockenen, nekrotischen Wunden: Feuchtigkeitsretention
-
bei schorfbedeckten, feuchten Wunden: Feuchtigkeitsretention, Exsudataufnahme, evtl. Geruchsbindung und antimikrobielle Wirkung
-
bei sauberen, exsudativen Wunden: Exsudataufnahme, Wärmeisolierung, evtl. Geruchsbindung und antimikrobielle Wirkung
-
bei trockenen oder wenig Sekret fördernden Wunden: Feuchtigkeitsretention, Wärmeisolierung, Schutz vor Verkleben mit dem Wundgrund
Moderne Verbände sind in ihrer Anwendung eher spezifisch und müssen deshalb differenziert eingesetzt werden. Die Wahl der Wundauflage richtet sich dabei nach den Anforderungen, die die jeweilige Heilungsphase an die Funktion des Wundverbands stellt. Geht es eher um eine Wundbettsanierung und Reinigung, eine Wundkonditionierung zum Granulationsaufbau oder um den Wundverschluss?
4.2.3.3 Auswahl der richtigen Wundauflage
Die richtige Wahl der Wundauflage ist für den Fortgang der Wundheilung von besonderer Bedeutung. Neben den in ▶ Tab. 4.5 aufgeführten existieren noch (bio)aktive Verbände, z. B. autologe Hauttransplantate, lyophilisierte Schweinehaut, autologe Keratinozytenkulturen, Wundverbände auf Kollagenbasis mit Wachstumsfaktoren, honighaltige Wundbehandlungsmittel, wie z.B. Medihoney.
Zusatzinfo
Evidenz. Es existiert eine Vielzahl an verschiedenen Wundauflagen von unterschiedlichen Herstellern. Meist fehlen für ihre Wirkungen klinische Beweise (Evidenz). Entscheidend ist, dass die Wundauflage den Abfluss von Wundflüssigkeit erleichtert, eine bakterielle Kontamination reduziert bzw. eine Infektion verhindert und ein physiologisches Wundmilieu erzeugt.
Viele metallhaltige Pasten, die meisten Antiseptika und viele pflanzliche Präparate hemmen die Wundheilung. Bei Langzeitanwendung können sie bei offenen Wunden Allergien und Hautirritationen verursachen.
|
Wundauflagen |
Wirkweise/Charakteristika |
Beispiele für Indikation |
Beispiele für Handelsnamen |
|
Baumwoll-Mullkompressen |
Hinweis: Um ein Verkleben mit der Wunde und eine dadurch verursachte Traumatisierung beim Entfernen des Verbands zu verhindern, sollte die Kompresse vor dem Entfernen angefeuchtet werden (z. B. mit NaCl 0,9 % oder Ringerlösung) |
klassische Wundversorgung |
ES-Kompresse |
|
Saugkompressen |
saugfähig, weich und luftdurchlässig |
starke Wundsekretion |
Zetuvit |
|
Salbenkompressen |
Hinweis: Aufsaugen des Wundsekrets erfolgt mithilfe zusätzlich aufgelegter Mull- und Saugkompressen |
großflächige Wunden (Verbrennungswunden) |
Atrauman, Oleotüll, Adaptic |
|
Polyurethan-Schaumverbände |
hohes Sekretaufnahmevermögen (bis zum 10-Fachen des Eigengewichts) und nicht ausdrückbar |
stark bis mäßig exsudierende Wunden, Granulationsphase |
Allevyn Life, Cutinova hydro, Biatain, Mepilex |
|
Hydrokolloide |
|
granulierende u. epithelialisierende Wunden |
Askina Biofilm, Varihesive E, Hydrocoll, Comfeel plus, Tegasorb, Combiderm |
|
Hydropolymere |
erzeugen ein Gel, das in einer stabilen Matrix im Verbandinneren gespeichert wird |
schwach bis mäßig exsudierende Wunden |
Tielle, Spyrosorb |
|
Hydrogele |
geben Feuchtigkeit ab Hinweis: Verlängerte Verbandwechselintervalle sind möglich. Gel wird mit Ringer-Lösung ausgespült. |
speziell in trockenen Wunden wirken sie aufquellend und lösen Beläge und Nekrosen |
Intra Site Gel, Nobagel, Varihesive-Hydrogel, Hydrosorb, Nu-Gel, Askina Transorbent, Purilon-Gel |
|
Alginate |
Hinweis: In Wundtaschen sollten Alginate nur locker eingelegt werden: Sie quillt in der Wunde zu einem strukturbeständigen Gel. |
tiefe Ulzera, ausgeprägte Wundtaschen |
Nobaalgin, Algosteril, Seasorb, Sorbalgon, Algisite M, Trionic, Kaltostat, Comfeel Plus Transparent |
|
Folien |
hauchdünne synthetische Folienverbände aus Polyurethan |
Abdeckung akuter Wunden nach primärer Wundversorgung, Behandlung oberflächlicher Hautdefekte |
Opsite, Cutifilm, Tegaderm, Bioclusive |
|
Aktivkohle-Kompressen / Silber-Aktivkohle-Kompressen |
|
infizierte Wunden, Infektionsprophylaxe |
Carbonet, Carboflex Actisorb Silver 220 |
|
silberbeschichtete Auflage |
wirksam gegen eine Vielzahl von Keimen (u. a. MRSA und VRE) durch die Freisetzung von Silberionen |
infizierte Wunden, Infektionsprophylaxe |
Acticoat, Aquacel Ag, Silvercel, SeaSorb-AG |
|
Weitere Informationen erhalten Sie im Internet auf den jeweiligen Webseiten der Hersteller. |
|||
4.3 Verbandwechsel
4.3.1 Grundlagen und Ziele
Ein gut organisierter, hygienisch einwandfreier Verbandwechsel (VW) ist von zentraler Bedeutung in der modernen Wundtherapie. Er vereint alle Säulen der Wundtherapie in sich: die Zusammenarbeit im Team, die Wundanalyse, die Wundbehandlung sowie die Dokumentation.
Die Ziele eines Verbandwechsels sind:
-
Inspektion von Wunde und Wundumgebung
-
Reinigung der Wunde
-
Förderung der Wundheilung
Eine phasengerechte Wundtherapie kann nur erfolgen, wenn bei jedem Verbandwechsel der aktuelle Wundstatus erhoben wird. Der Verbandwechsel ist demnach der entscheidende Schlüssel zum Therapieerfolg. Die sorgfältige Planung von Zeitpunkt, Ablauf und Durchführung des Verbandwechsels dient der Arbeitserleichterung und der wirtschaftlichen Effizienz der Therapie.
4.3.1.1 Grundsätzliches vor der Durchführung von Verbänden
Septische Wunden werden immer nach aseptischen Wunden behandelt. Zum einen bedeutet dies, dass Patienten mit einer septischen Wunde am Ende einer „Verbandrunde“ versorgt werden. Zum anderen sind bei einem Patienten mit mehreren Wunden immer die septischen Wunden zum Schluss zu verbinden. Lokalisationen mit hoher Keimlast werden immer zuletzt verbunden. So wird z. B. bei Patienten mit ZVK (zentralem Venenkatheter) am Hals und einer Wundnaht in der Leiste zuerst der ZVK versorgt.
Keime dürfen weder entlang eines Patienten von einer Wunde in die nächste, noch von einem Patienten zu einem anderen Patienten verschleppt werden.
Alle Wunden werden mit hygienischer Sorgfalt behandelt, d. h. aseptisch verbunden. Dies gilt unabhängig davon, ob eine Wunde septisch (also keimbelastet) ist oder nicht. Ein zusätzliches Einbringen von Keimen durch einen unsterilen Verbandwechsel verschlechtert die Situation und stört die Wundheilung.
Merke
Jede Wunde, egal ob aseptisch oder septisch, muss steril verbunden werden.
Die wesentlichen Unterschiede im Umgang mit aseptischen und septischen Wunden sind folgende:
-
Aseptische Wunden werden prinzipiell vor septischen Wunden verbunden.
-
Bei aseptischen Wunden wird die Wunde bei Durchführung der Wundreinigung von innen nach außen gewischt.
-
Bei septischen Wunden wird von außen nach innen gewischt.
-
Je nach nachgewiesenem Krankheitserreger sind zusätzliche Schutzmaßnahmen (Eigenschutz und Schutz vor Infektionsübertragung) erforderlich, z. B. das Tragen von Mundschutz und Schutzkittel.
-
Die Art der verwendeten Wundspüllösungen und Wundtherapeutika unterscheidet sich bei aseptischen und septischen Wunden. So ist bei aseptischen Wunden eine Wundreinigung mit steriler Ringer- oder Kochsalzlösung einer routinemäßigen Wunddesinfektion vorzuziehen. Wundantiseptika sollten nur gezielt bei kritisch kolonisierten und infizierten Wunden Anwendung finden. Ebenso sollten antiseptische Wundtherapeutika (z. B. silberhaltige Wundauflagen) nur indikationsgerecht für septische Wunden eingesetzt werden. Weitere Informationen finden Sie im Kap. ▶ 4.2.3.
Bei der Durchführung des Verbandwechsels muss sich Zeit für die Beachtung der hygienischen Anforderungen (Händedesinfektion, Sterilität, Beachtung der Einwirkzeiten bei Wunddesinfektion) genommen werden. Dies gewährleistet, dass die Therapie überhaupt erfolgreich sein kann und dass Verbände ohne Angst und schlechtes Gewissen mehrere Tage (je nach angewandten Wundtherapeutika) auf der Wunde belassen werden können. Es ist ein weitverbreiteter Fehlglaube, dass unsteriles Arbeiten zeitsparend ist, da langfristig mehr Aufwand nötig ist.
Der Verbandwechsel wird in 3 Phasen unterteilt:
-
Vorbereitung
-
Durchführung
-
Nachbereitung
Die Phasen knüpfen nahtlos aneinander an und dienen der Strukturierung der Arbeitsabläufe.
4.3.2 Vorbereitung
Eine sorgfältige Vorbereitung ist wichtig, um eine reibungslose Durchführung des Verbandwechsels zu gewährleisten. Die Vorbereitung nimmt kaum Zeit in Anspruch und dient der Vermeidung von Hygienefehlern und unkoordinierten Handlungsabläufen (z. B. häufiges Aus-dem-Zimmer-gehen-Müssen und Unterbrechung des Handlungsablaufs), die nicht nur den Patienten verunsichern, sondern auch in Prüfungssituationen (praktisches Examen) fatal sein können.
Es ist sehr wichtig, den Verbandwechsel so kurz wie möglich zu gestalten, da es sich für den Patienten meist um eine unangenehme und teilweise auch schmerzhafte Maßnahme handelt. Außerdem kann es zu einer Wundauskühlung und Wundaustrocknung kommen, wodurch die Heilungsabläufe gestört werden. Die gute Organisation wirkt zudem zeitsparend, sodass sich die in die Vorbereitung investierte Zeit rechnet.
Die Vorbereitung lässt sich in 4 Bereiche unterteilen:
-
Material
-
eigene Person
-
Patientenzimmer
-
Patient
4.3.2.1 Material
Das benötigte Material wird auf einer desinfizierten Ablagefläche (z.B. auf ein Tablett) vorbereitet. Es wird nur so viel Material in das Patientenzimmer mitgenommen wie benötigt. Dabei soll unsteriles Material patientennah und steriles Material patientenfern platziert werden. Der Verbandwagen wird nicht ins Patientenzimmer mitgenommen (Gefahr der Keimverschleppung).
Unsteriles Material:
-
Schutzkleidung
-
Händedesinfektionsmittel
-
Abwurfmöglichkeiten für Müll und für gebrauchte Instrumente
-
Handschuhe
-
Wundspüllösung (z.B. Ringerl-Lösung)
-
Schleimhautdesinfektionsmittel (z.B. Octenisept)
-
Fixiermaterial (z. B. Fixiervlies Fixomull, Binden, PU-Folien)
Steriles Material:
-
sterile Handschuhe
-
benötigte Instrumente (scharfer Löffel, Pinzette, Fadenmesser, Skalpell usw.)
-
Material zur Durchführung einer Wundspülung (Blasenspritze, Einmalspritze, Knopfkanüle)
-
Wundtherapeutika bzw. Wundauflagen (Hydrogele, Alginate, Schaumstoffkompressen usw.)
-
Kompressen
4.3.2.2 Eigene Person
Zur Vorbereitung der eigenen Person gehören folgende Maßnahmen:
-
Informationen über den aktuellen Wundstatus und die Therapie einholen.
-
Sicherstellen, dass zum Zeitpunkt des Verbandwechsels keine Untersuchungen oder Behandlungen anstehen (z. B. Röntgen, Physiotherapie).
-
Hygienevorschriften beachten:
-
Haare zusammenbinden, Ringe und Uhr ablegen
-
Schutzkleidung tragen (Schutzkittel, Einwegschürze, bei größeren Wundflächen und starker Infektionsgefahr auch Mundschutz und Kopfhaube)
-
hygienische Händedesinfektion durchführen
-
4.3.2.3 Patientenzimmer
Um einen möglichst ungestörten Ablauf des Verbandwechsels und eine geschützte Intimsphäre des Patienten gewährleisten zu können, sollten folgende Punkte berücksichtigt werden:
-
Besucher aus dem Zimmer bitten
-
Fenster und Türen schließen
-
Arbeitsfläche vorbereiten (Desinfektion des Nachttisches), die Arbeitsfläche (Materialablage) sollte sich neben der durchführenden Person befinden, nicht dahinter
-
Abwurfmöglichkeit für gebrauchtes Material in Reichweite stellen
-
vor Wundspülungen saugfähige Unterlage als Bettschutz unterlegen
-
bei Bedarf Sichtschutz aufstellen und Vorhänge schließen
4.3.2.4 Patient
Die Vorbereitung des Patienten umfasst folgende Aspekte:
-
Patienten rechtzeitig über Maßnahme und Ablauf informieren und dabei auf mögliche Ängste eingehen.
-
Vor schmerzhaften Verbandwechseln für eine ausreichende und zeitgerechte Analgetikaverabreichung sorgen (Wirkungseintritt und Wirkungsdauer beachten).
-
Den Patienten zum Verbandwechsel lagern. Die Lagerung sollte einen guten Zugang zum Wundgebiet ermöglichen, möglichst schmerzarm für den Patienten sein sowie seine Intimsphäre berücksichtigen. Die Arbeitshöhe ist rückengerecht für die durchführende Pflegeperson einzustellen.
4.3.3 Praktische Durchführung
Bei der Durchführung des Verbandwechsels stehen 2 Dinge im Vordergrund: die lückenlose Asepsis und die ständige Information des Patienten über die einzelnen Handlungsschritte. Auch bereits klinisch infizierte Wunden müssen steril verbunden werden, um vorhandene Infektionen zu bekämpfen und weiteren Infektionen vorzubeugen. Alle Gegenstände (z.B. Instrumente, Wundauflagen), die mit einer Wunde in Berührung kommen, müssen steril sein. Verbandwechsel sollten stets so atraumatisch wie möglich erfolgen.
Beim Verbandwechsel ergeben sich folgende chronologischen Handlungsschritte ( ▶ Abb. 4.4):
Vorbereitung
-
Hygienische Händedesinfektion durchführen und Schutzkleidung anlegen.
-
Patienten arbeitsfreundlich und bequem lagern und Bettschutz unterlegen.
-
Hygienische Händedesinfektion erneut durchführen und unsterile Handschuhe anziehen.
Verband entfernen
-
Deckverband vorsichtig entfernen: Dabei ist unbedingt darauf zu achten, dass weder der Wundgrund noch die wundumgebende Haut beschädigt werden.
-
Alten Verband und Handschuhe direkt in einem bereitgestellten Abwurfbehälter bzw. Beutel entsorgen.
-
Hygienische Händedesinfektion durchführen.
-
Wenn angeordnet, wird zunächst ein Abstrich für eine bakteriologische Untersuchung entnommen.
-
Reste von Wundtherapeutika (z.B. Salbenkompresse) werden mit einer sterilen Pinzette vorsichtig vom Wundgrund abgehoben und entsorgt. Die Pinzette wird sofort nach Gebrauch in einen bereitstehenden Instrumentenabwurf gegeben.
Pflegepraxis
Vorsicht. Mit dem Wundgrund verklebte Verbände dürfen nicht mit Gewalt entfernt werden. Sie werden mit Ringer-Lösung (oder Kochsalzlösung) so lange getränkt und aufgeweicht, bis sich der Verband schonend und für den Patienten schmerzfrei entfernen lässt. Pflasterfixierungen werden an den Ecken abgehoben und vorsichtig von der Haut abgezogen. Viele ältere Menschen leiden unter empfindlicher Pergamenthaut, die durch einfaches Abziehen eines Pflasters bereits stark geschädigt werden kann (insbesondere braunes Pflaster kann sehr stark mit der Haut verkleben).
Schmerzmanagement Auf Schmerzäußerungen des Patienten ist zu achten und Rücksicht zu nehmen. Es ist hilfreich, den Patienten vor dem Verbandwechsel zu informieren, dass er sich bei Schmerzen sofort melden soll. Schmerzempfinden kann individuell sehr unterschiedlich sein, daher stellt das individuelle Empfinden des Patienten den Beurteilungsmaßstab für eine Schmerztherapie dar.
Wundspülung Hydrogele und Alginate werden mithilfe einer Wundspülung aus der Wunde beseitigt. Die Spüllösung (z.B. Ringer-Lösung) wird mit einer Blasenspritze oder einer Einmalspritze (ggf. mit einer Knopfkanüle oder einem Spülkatheter) in die Wunde eingebracht. Auf ein steriles Entnehmen der Spüllösung ist zu achten. Die Spülung erfolgt so lange, bis die aus der Wunde zurücklaufende Spüllösung klar und frei von Rückständen der Wundtherapeutika ist. Bei infizierten Wunden kann anschließend eine desinfizierende Wundspülung durchgeführt werden, z. B. mit Octenisept (nicht mit Druck einbringen, Lösung muss gut ablaufen können).
Pflegepraxis
Wundspülung. Wenn möglich sollte die Spüllösung vorab angewärmt werden (z.B. in einem Wärmeschrank), damit die Wunde nicht auskühlt. Auf keinen Fall darf die Spüllösung kalt sein. Zimmertemperatur ist ausreichend.
Wundgrund und Wundrand dürfen nicht abgerieben werden, denn durch Wischen und Reiben werden die neu gebildeten oberen Zellschichten abgetragen und die Wundheilung verzögert. Ein vorsichtiges Abtupfen mit einer feuchten, sterilen Kompresse ist möglich (sterile Handschuhe tragen!), sollte jedoch auch nur erfolgen, wenn durch die Wundspülung nicht alle Rückstände entfernt werden konnten.
Wundinspektion Nach erfolgter Wundreinigung wird die Wunde gründlich inspiziert und ein aktueller ▶ Wundstatus erhoben. Das Ausmessen der Wundgröße und -tiefe oder eine Fotodokumentation sind in regelmäßigen Abständen durchzuführen, um den Verlauf der Heilung besser abschätzen zu können.
Bei Hydrokolloiden, Hydrogelen und Kalziumalginaten kann eine Beurteilung der Wunde erst nach der Wundspülung erfolgen, da das gebildete Gel Eiter zum Verwechseln ähnlich sieht. Bei Schaumstoffverbänden (und bei Silikongitterauflagen oder Fettgazen) können der Wundgrund und das sich im Verband befindliche Exsudat sofort beurteilt werden (z.B. Geruch, Farbe, blutig, serös).
Öffnen der Wundtherapeutika Nach Wundreinigung und Beurteilung werden die geeigneten Wundtherapeutika ausgewählt. Die Verpackung der Wundauflage wird dann so geöffnet, dass das Entnehmen aus der Verpackung steril durchgeführt werden kann (mit Pinzette oder sterilem Handschuh).
Applikation der Wundtherapeutika Für die Applikation der Wundtherapeutika sind sterile Handschuhe zu tragen oder eine sterile Pinzette zu verwenden. Wichtig ist, dass die Wundtherapeutika direkten Kontakt zum gesamten Wundgrund haben. Wundtaschen werden vorsichtig und ohne Druck austamponiert (mit Druck applizierte Tamponaden behindern die Mikrozirkulation im Wundgebiet und können zur Bildung von Nekrosen führen).
Anlegen des Deckverbandes Entsprechend der Wundexsudation wird ein Deckverband ausgewählt (z.B. Hydropolymer, PU-Folie, Saugkompressen) und fixiert.
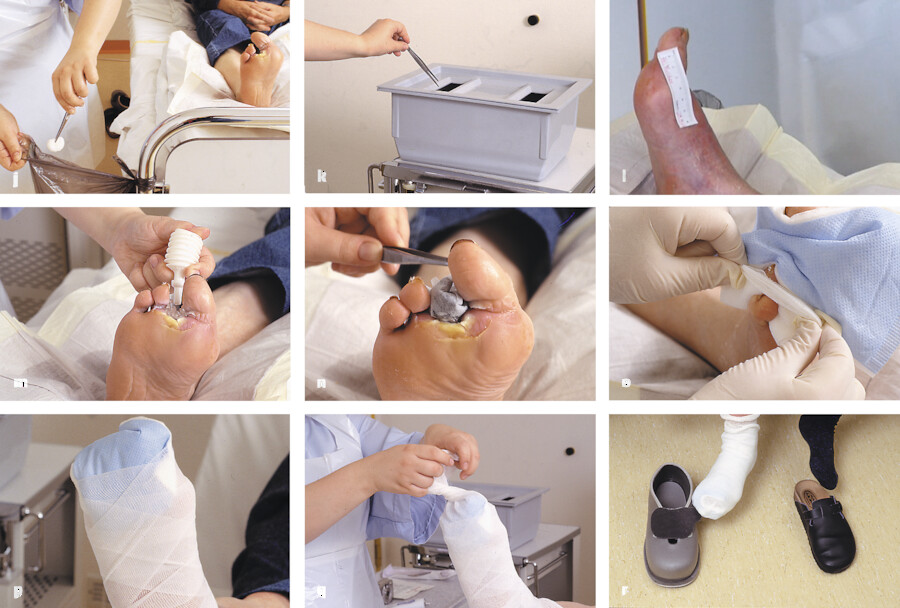
Abb. 4.4 Beispiel eines Verbandwechsels an einem diabetischen Fuß.
Abb. 4.4a Das benötigte Material wird auf einem Tablett vorbereitet. Ein Abwurf wird am Patientenbett befestigt und die Hände im Anschluss desinfiziert.
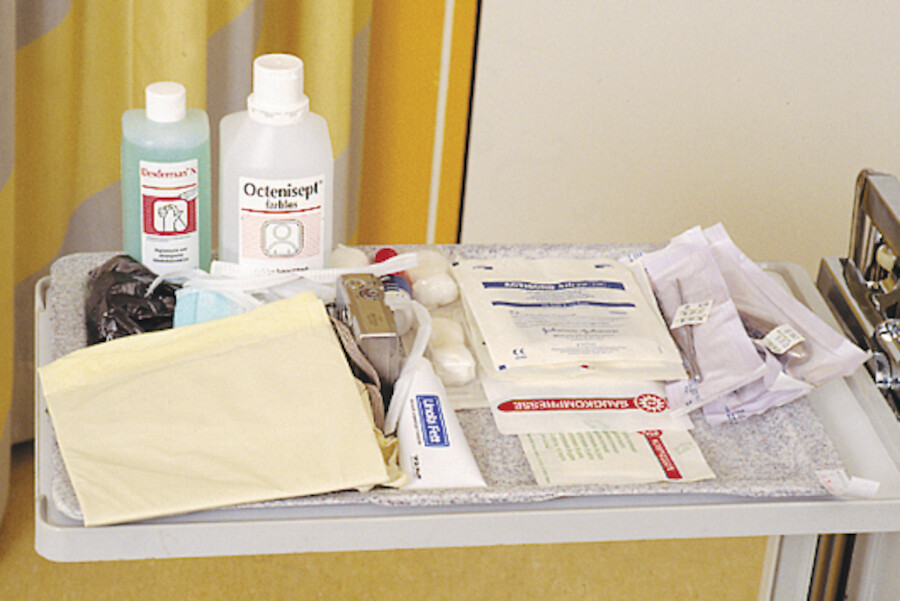
Abb. 4.4b Mundschutz und Schutzschürze werden angelegt.

Abb. 4.4c Rückengerechte und für den Patienten möglichst angenehme Lagerung des Patienten. Der Fuß wird auf einer saugfähigen Unterlage platziert (Bettschutz). Dann erfolgt wieder eine hygienische Händedesinfektion.

Abb. 4.4d Mit unsterilen Handschuhen wird der alte Verband entfernt und direkt in den bereitgestellten Müllbeutel entsorgt. Anschließend werden auch die unsterilen Handschuhe sofort entsorgt.
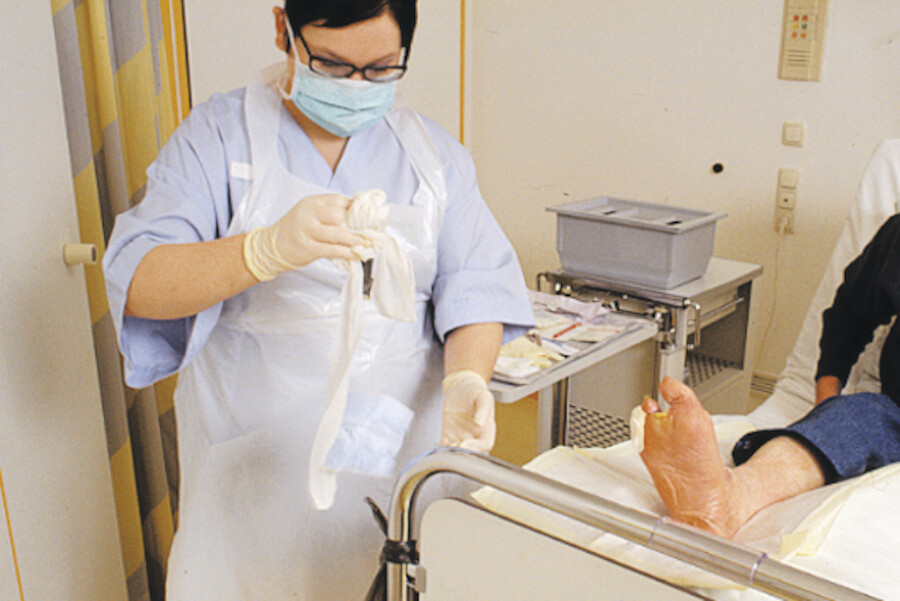
Abb. 4.4e Dann kann die Wunde inspiziert und begutachtet werden.
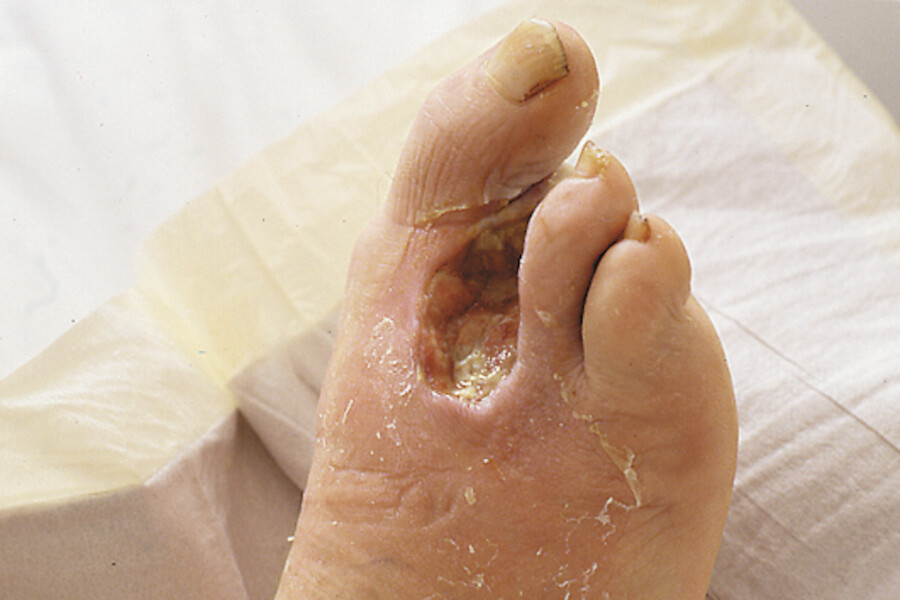
Abb. 4.4f Die Hände werden erneut desinfiziert.

Abb. 4.4g Zur Wundreinigung werden sterile Tupfer mit Octenisept getränkt, da es sich um eine septische Wunde handelt.

Abb. 4.4h Die Pinzette wird der sterilen Packung entnommen.
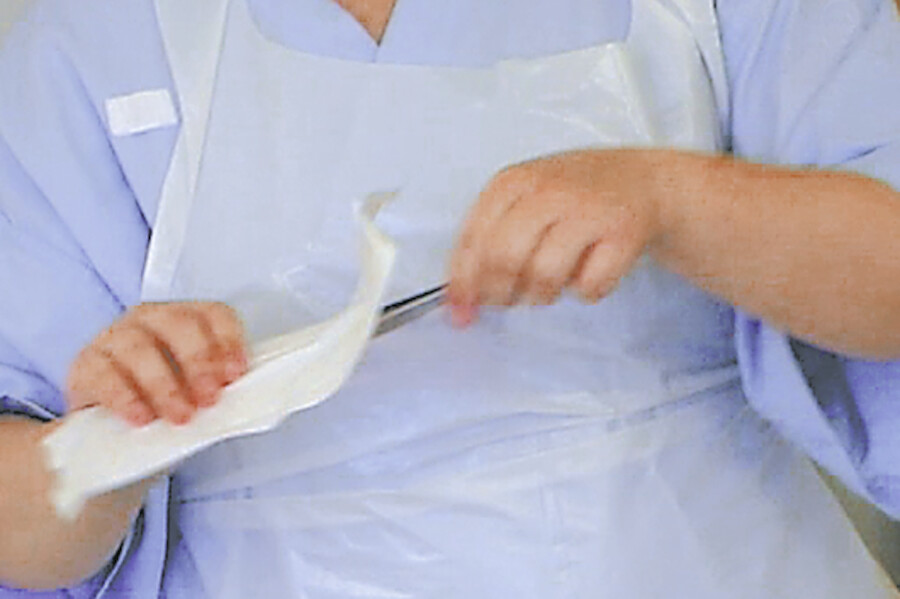
Abb. 4.4i Da es sich um eine infizierte Wunde handelt, wird von außen nach innen gereinigt, um so eine Keimverschleppung in die Wundumgebung zu verhindern.
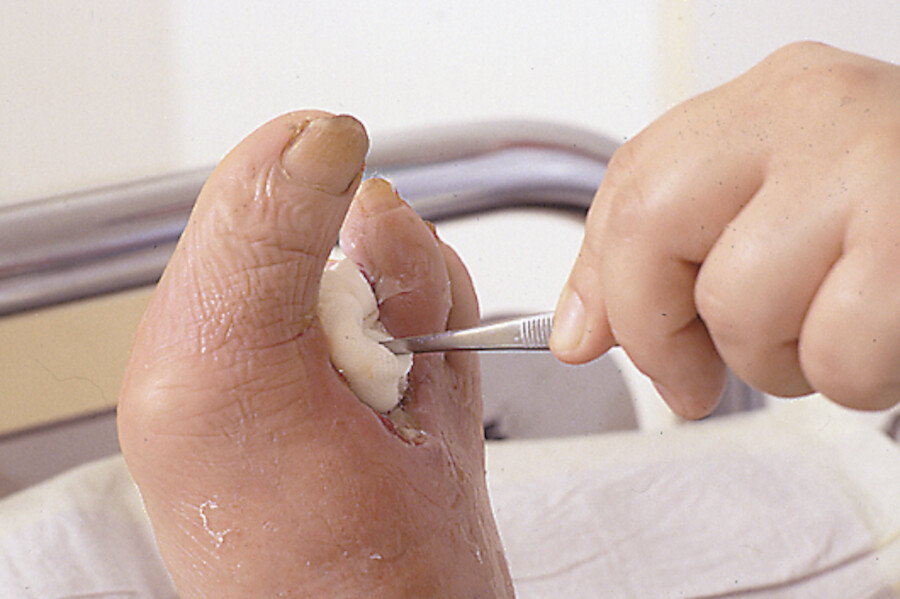
Abb. 4.4j Die kontaminierten Tupfer werden in einem bereitgestellten Abwurfbeutel entsorgt.

Abb. 4.4k Die sterile Pinzette wird sofort nach Gebrauch in einem Instrumentenabwurfbehälter entsorgt.

Abb. 4.4l Es folgt die fotografische Dokumentation des Wundstatus. Dazu wird ein Einmalmaßband gut sichtbar neben der Wunde platziert.
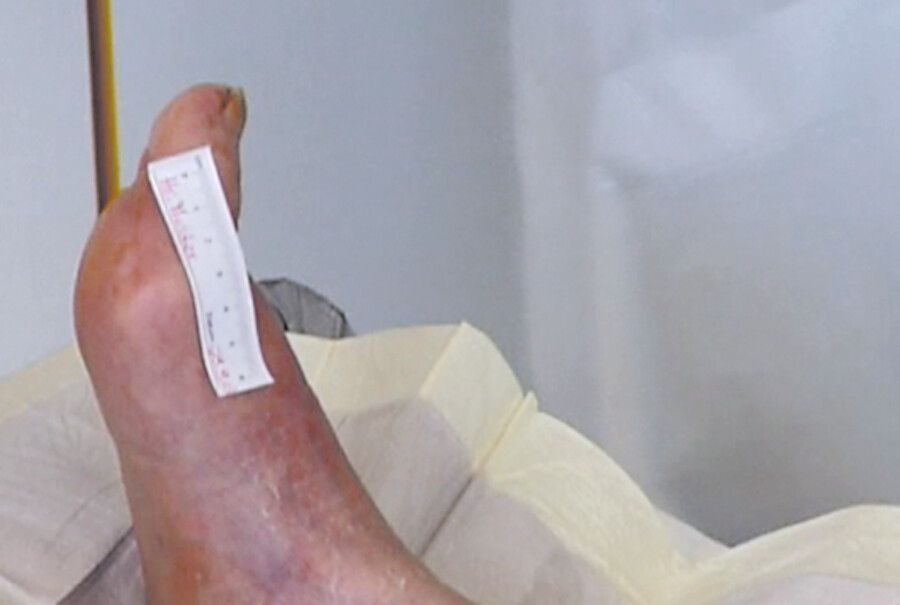
Abb. 4.4m Anschließend wird das ▶ Hydrogel aufgetragen.

Abb. 4.4n Die sterile Wundauflage wird mit einer sterilen Pinzette appliziert.

Abb. 4.4o Mit unsterilen Handschuhen werden weitere sterile Kompressen, zum Schutz der Wundumgebung, zwischen die Zehen gelegt.

Abb. 4.4p Die Wundauflagen werden mit Mullbinden fixiert.

Abb. 4.4q Zusätzlich wird der Verband mit einem Stülpa-Schlauchverband fixiert.
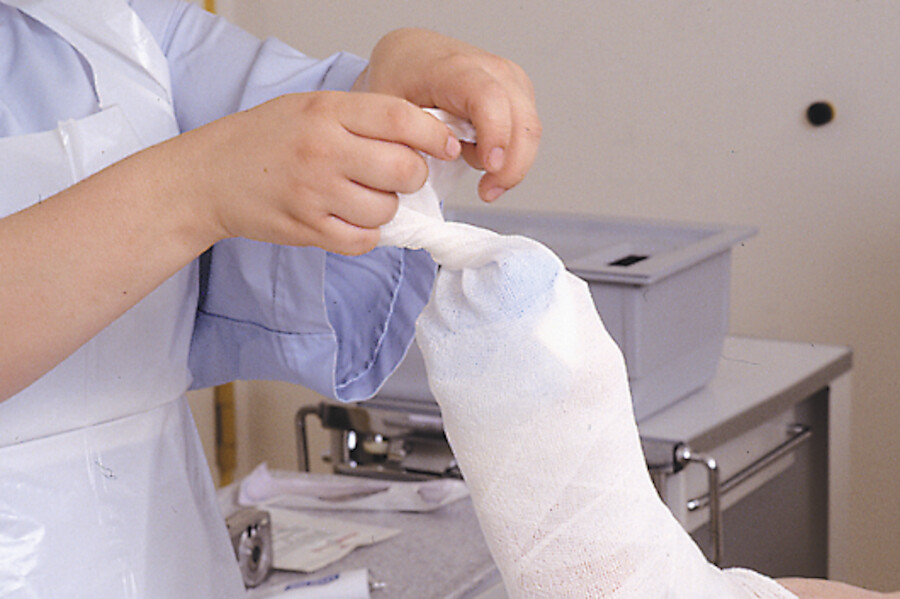
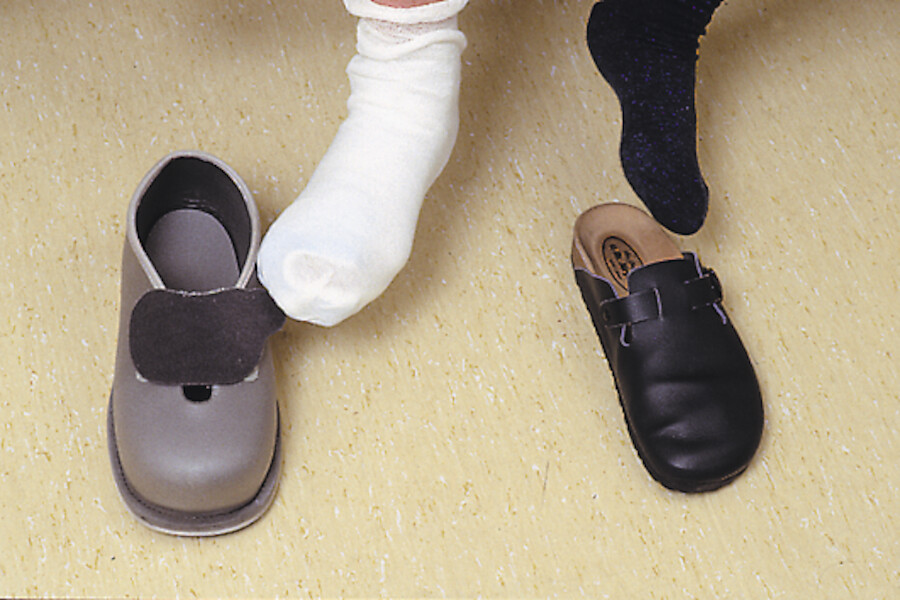
Abb. 4.4r Der Verband gewährleistet guten Halt und schnürt nicht ein. Der Patient trägt einen Spezialschuh für Diabetiker, um Druckstellen zu vermeiden.
Fortsetzung
4.3.3.1 Pinzette versus Handschuhe
Es gibt Pflegekräfte und Ärzte, die bevorzugt mit steriler Pinzette arbeiten, und Wundtherapeuten, denen sterile Handschuhe in der Handhabung besser liegen. Beide Methoden sind richtig, solange eine lückenlose Asepsis gewährleistet ist.
Verbandwechsel mit Pinzette Für einen Verbandwechsel mit Pinzette werden 2 sterile Pinzetten und 1 Instrumentenabwurfbehälter benötigt. Mit einer Pinzette wird die Wundreinigung durchgeführt, mit der anderen wird die neue Wundauflage appliziert.
Verbandwechsel mit Handschuhen Für einen Verbandwechsel mit sterilen Handschuhen genügt 1 Paar sterile Handschuhe. Für die Reinigung der Wunde wird der linke sterile Handschuh angezogen. Nach erfolgter Reinigung wird der Handschuh ausgezogen und verworfen. Der rechte Handschuh wird angezogen und die neue Wundauflage appliziert. Bei Linkshändern werden die Wundreinigung mit der rechten Hand und das Anbringen des neuen Verbands mit der linken Hand durchgeführt.
Von Vorteil ist, dass nur 1 Paar sterile Handschuhe benötigt wird und man jeweils eine Hand frei hat, die „unsterile Hand“. Mit der unsterilen Hand kann z. B. die Verpackung der Wundauflage aufgehalten werden, um ein steriles Entnehmen zu erleichtern. Dieses Vorgehen erfordert jedoch etwas Übung und Sicherheit im Arbeiten mit sterilen Handschuhen. Wer in Bezug auf die Handhabung noch nicht sicher ist, sollte ein 2. Paar sterile Handschuhe für den Verbandwechsel bereitlegen.
Verbandwechsel mit Handschuhen und Pinzette Für Verbandwechsel bei großflächigen oder tiefen Wunden muss immer eine zusätzliche sterile Pinzette gerichtet werden. Nach Entfernen des Deckverbands mit unsterilen Handschuhen wird die Pinzette benutzt, um in bzw. auf der Wunde verbliebene Wundtherapeutika vom Wundgrund abzuheben und zu entsorgen, denn die Wundfläche darf nicht mit unsterilen Handschuhen berührt werden. Deshalb gilt: Für aufwendige Verbandwechsel sind entweder 3 sterile Pinzetten oder 1 sterile Pinzette und 1 Paar sterile Handschuhe einzuplanen.
4.3.4 Nachbereitung
Die Nachbereitung ist die letzte Phase des Verbandwechsels. Die Arbeitsschritte können in 5 Kategorien unterteilt werden:
Patient und Patientenzimmer
-
Patienten beim Anziehen und ggf. beim Einnehmen einer bequemen Lagerung unterstützen
-
nach Wohlbefinden fragen, ggf. Schmerzmittel nach ärztlicher Anordnung verabreichen
-
Nachttisch und Klingel in Patientennähe stellen
-
falls gewünscht, Fenster öffnen
-
Sichtschutz entfernen
-
Besucher wieder ins Zimmer lassen
Eigene Person
-
hygienische Händedesinfektion durchführen
-
Schutzkleidung ablegen (Einwegschürze und Mundschutz verwerfen)
-
vor dem Verlassen des Patientenzimmers nochmals Händedesinfektion durchführen
Material
-
Müll entsorgen, gelbe Abwurfbehälter vor Entsorgung gut verschließen, Müllbeutel wechseln, insbesondere nach VW bei stark riechenden Wunden
-
Reste von kristallinen Wundspüllösungen (Ringer- oder Kochsalzlösung) entsorgen
-
Instrumente für die Aufbereitung (Sterilisation) vorbereiten
-
Verbandtablett desinfizieren
Dokumentation
-
Die Dokumentation sollte direkt nach dem Verbandwechsel stattfinden.
-
Die Inhalte der Wunddokumentation können im Kap. ▶ 4.1.4 nachgelesen werden.