
15 ATL Körpertemperatur regulieren
Fallbeispiel
Simone Jochum
Pflegesituation Kindergartenkind Ina
Ina Hartmann ist 5 Jahre alt und lebt mit ihren Eltern und ihrer älteren Schwester Clara in einer Eigentumswohnung in der Stadt. Dort besucht Ina regelmäßig den Kindergarten Regenbogen. Auch heute hat sie dort mit ihren Freundinnen gespielt. Ihre Mutter holt sie um 12:00 Uhr ab und sie gehen gemeinsam nach Hause. Doch Ina ist heute sehr müde und der Heimweg fällt ihr sichtlich schwer. „Was ist los Ina?“, fragt ihre Mutter, „geht es dir nicht gut?“ „Bin müde,“ antwortet Ina kurz. Zu Hause angekommen legt sie sich auf das Sofa im Wohnzimmer, Appetit auf Mittagessen hat sie nicht. „Mama, mir ist kalt,“ sagt Ina. Ihre Mutter deckt sie zu und Ina schläft sofort ein. Nach einem längeren Mittagsschlaf geht es Ina immer noch nicht besser. Ihr Kopf ist nun gerötet, ihr Körper fühlt sich warm an. Inas Mutter ermittelt eine Körpertemperatur von 38,8°C mit dem Digitalthermometer. „Du hast Fieber, Ina. Das kann ich mir vorstellen, dass es dir nicht gut geht.“ Die Mutter streichelt Ina zärtlich über die Wange. „Kann ich bitte etwas zu trinken haben?“, fragt Ina. „Aber natürlich“, antwortet Inas Mutter, „ich koche dir jetzt eine große Kanne mit deinem Lieblingstee und anschließend mache ich dir Wadenwickel, damit das Fieber sinkt.“ Ina ist einverstanden und schläft gleich wieder ein.
15.1 Grundlagen aus Pflege- und Bezugswissenschaften
15.1.1 Menschen – homoiotherme Lebewesen
Der Mensch gehört zu den homoiothermen (d. h. gleichwarmen) Lebewesen. Im Gegensatz zu poikilothermen (d. h. wechselwarmen) Tieren, bei denen die Körpertemperatur entsprechend der sich verändernden Umgebungstemperatur schwankt, ist der Mensch fähig, seine Körperkerntemperatur bei ca. 37 °C relativ konstant zu halten. Viele von Ihnen kennen den Film Titanic (1997), der in dramatischen Szenen zeigt, wie die verunglückten Menschen im eiskalten Wasser treiben, nach kurzer Zeit bewusstlos werden und dann sterben. Durch die kalte Umgebungstemperatur waren die Verunglückten nicht mehr in der Lage, ihre Körperkerntemperatur bei ca. 37°C aufrechtzuerhalten. Dies ist jedoch eine lebenswichtige Voraussetzung für die Funktionen der Organe und Organsysteme. Bestehen größere Abweichungen von der physiologischen Körperkerntemperatur über einen längeren Zeitraum, sind Schädigungen der Lebensfunktionen und Tod möglich.
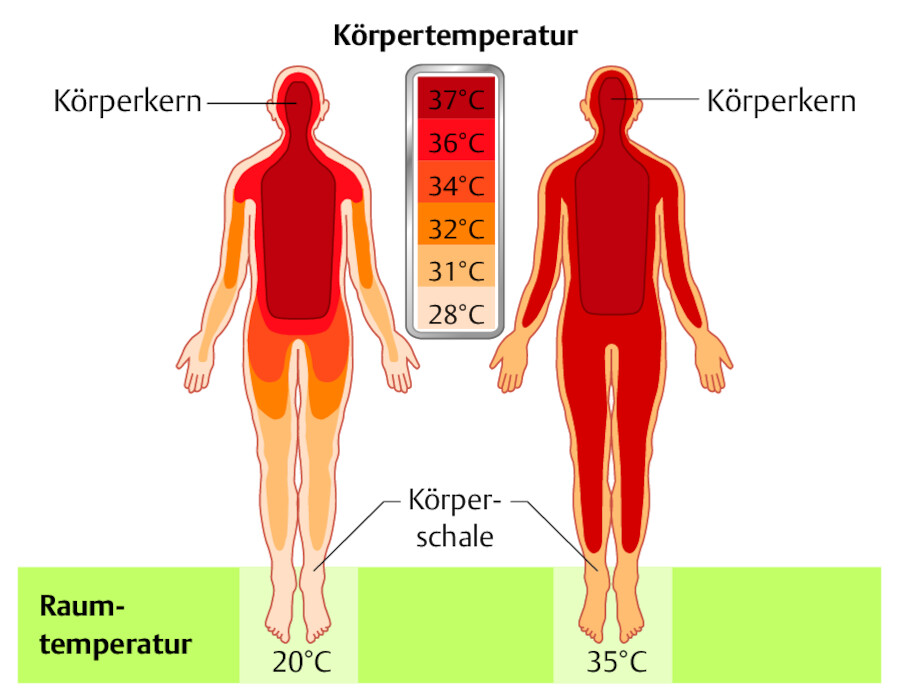
Der Körperkern umfasst das Innere des Kopfes, des Bauchraumes und des Brustkorbs. Zur Körperschale werden die Extremitäten, Haut und Unterhaut gezählt (Silbernagl u. Despopoulus 2012). Anders als die Körperkerntemperatur kann die Temperatur der Körperschale erheblich variieren (28 – 37 °C), sie ist relativ anpassungsfähig an die Umgebung ( ▶ Abb. 15.1).
Temperatur von Körperkern und Körperschale.
Abb. 15.1 Temperaturzonen eines unbekleideten Menschen bei unterschiedlicher Raumtemperatur (nach Aschoff).
15.1.2 Wärmehaushalt
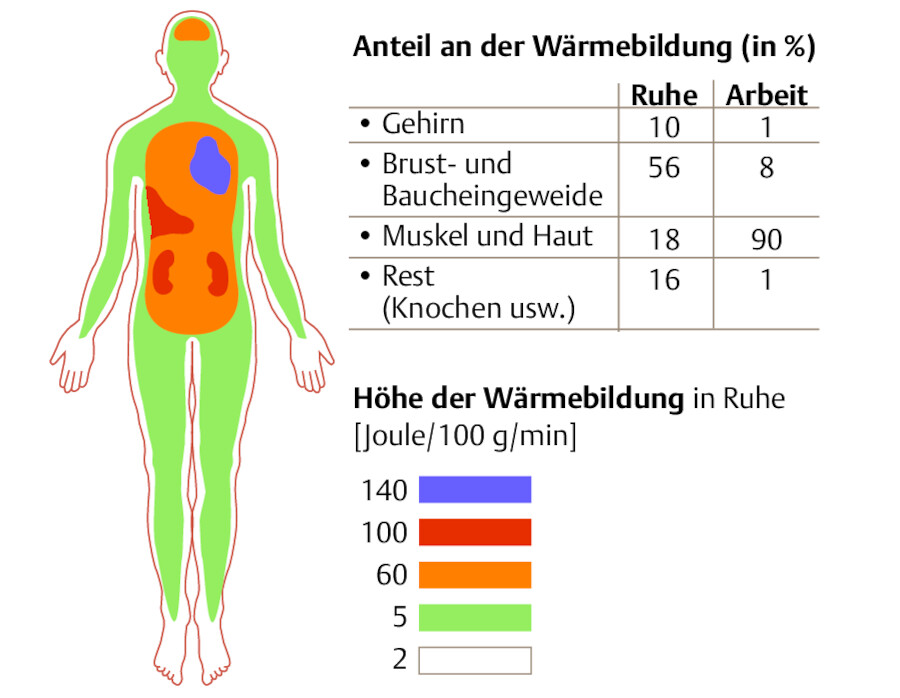
Die Körperkerntemperatur wird durch das Zusammenspiel von Wärmebildung, Wärmeaufnahme und Wärmeabgabe konstant gehalten. Die energieumsetzenden Prozesse des Stoffwechsels führen zur Wärmebildung. Im Ruhezustand erfolgt dies durch innere Organe (ca. 56%) und durch Muskulatur und Haut (ca. 18%). Bei körperlicher Tätigkeit nimmt die Wärmebildung um ein Vielfaches zu, besonders durch die Aktivität der Muskulatur ( ▶ Abb. 15.2).
Orte der Wärmebildung (nach Silbernagl u. Despopoulos).
Abb. 15.2
15.1.2.1 Innerer Wärmestrom
Der innere Wärmestrom nimmt die durch Energieverbrennung entstandene Wärme durch das Blut auf und transportiert sie zur Körperoberfläche. Dies ist nur möglich, wenn die Temperatur der Haut niedriger ist als die des Körperkerns. Entscheidend für den Wärmetransport zur Haut ist v.a. die Hautdurchblutung.
15.1.2.2 Äußerer Wärmestrom (Wärmeabgabe)
Der äußere Wärmestrom, die Wärmeabgabe, umfasst Wärmestrahlung (Radiation), Wärmeleitung (Konvektion) und Verdunstung (Evaporation) ( ▶ Abb. 15.3).
Mechanismen der Wärmeabgabe (nach Silbernagl u. Despopoulos 2012).
Abb. 15.3
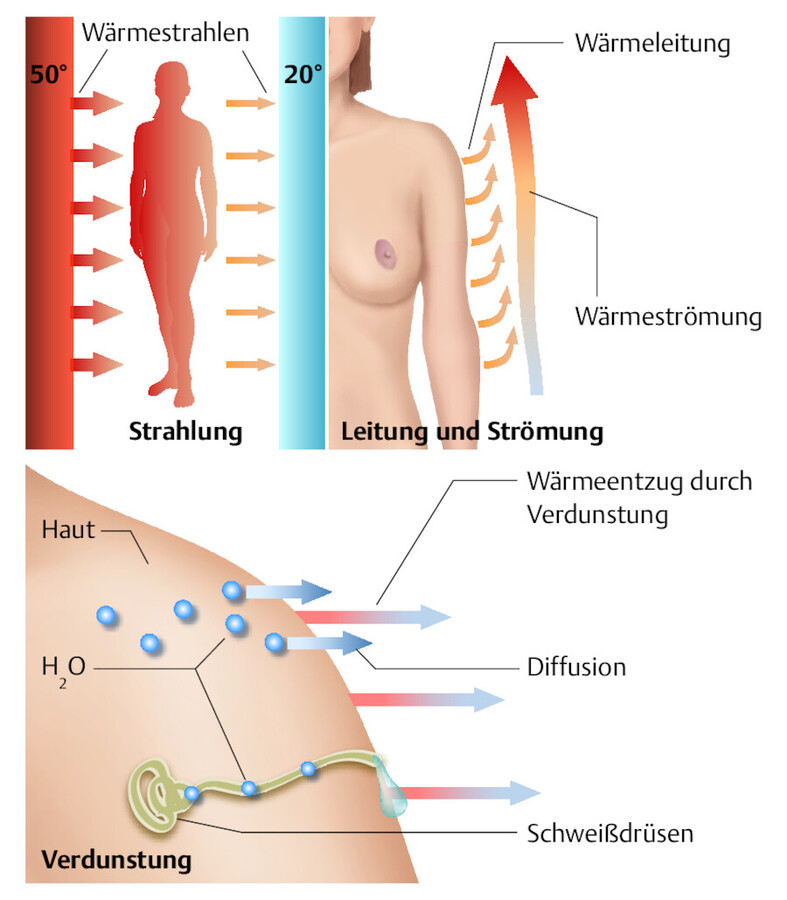
Wärmestrahlung Die durch Strahlung abgegebene Wärmemenge ist von der Temperatur des Strahlers und dessen Umgebung abhängig. Ist ein Gegenstand der Umgebung wärmer als die Haut, nimmt der Körper von dort die Strahlungswärme auf (z. B. Sonneneinstrahlung, Heizung). Ist der Gegenstand kälter, kann die Haut in diese Richtung Strahlungswärme abgeben (z. B. nasse Kleidung, kalte Zimmerwand).
Wärmeleitung Die mit dem Blut zur Körperoberfläche transportierte Wärme wird an das unmittelbar umgebende Medium (z. B. kalte, nasse Kleidung) geleitet. Die natürliche Wärmeleitung findet von der Haut an die umgebende Luft statt. Voraussetzung ist ein Temperaturgefälle, d. h., die Luft muss kühler als die Haut sein. Stark gefördert wird diese Art der Wärmeabgabe, wenn die jeweils erwärmte Luftschicht von der Haut wegbewegt wird (z. B. Ventilator, Wind).
Verdunstung Bei hohen Außentemperaturen und bei starker körperlicher Arbeit steigt die Körpertemperatur an. Wärmestrahlung und Wärmeleitung reichen dann nicht mehr aus, um die Körpertemperatur zu senken. Deshalb muss die Wärme zusätzlich durch Verdunstung abgegeben werden. Bei Umgebungstemperaturen über 36°C erfolgt die Wärmeabgabe nur noch über Verdunstung. Der Körper verdunstet Wasser auf 2 Arten:
-
Perspiratio sensibilis: Der größte Teil des benötigten Wassers gelangt durch die Schweißdrüsen an die Hautoberfläche, die Menge ist individuell unterschiedlich und auch vom Verhalten/von körperlicher Aktivität abhängig.
-
Perspiratio insensibilis: In Ruhe werden unmerklich ca. 20 – 50 ml/h über die Atemwege und die Haut abgegeben (Gekle u. Singer 2014).
Voraussetzung für die Verdunstung ist eine relativ trockene Umgebungsluft, da die Luft nur eine bestimmte Menge an Flüssigkeit als Wasserdampf aufnehmen kann (Sättigung). In Umgebungen mit sehr hoher Luftfeuchtigkeit (z.B. tropischer Urwald) können selbst in körperlicher Ruhe nur Außentemperaturen bis ca. 33°C toleriert werden. Bei der Verdunstung von 1 l Wasser wird dem Körper eine Wärmemenge von ca. 2400 kJ (580 kcal) entzogen (Silbernagl u. Despopoulos 2012).
15.1.2.3 Körpertemperaturregulierung (Thermoregulation)
Definition
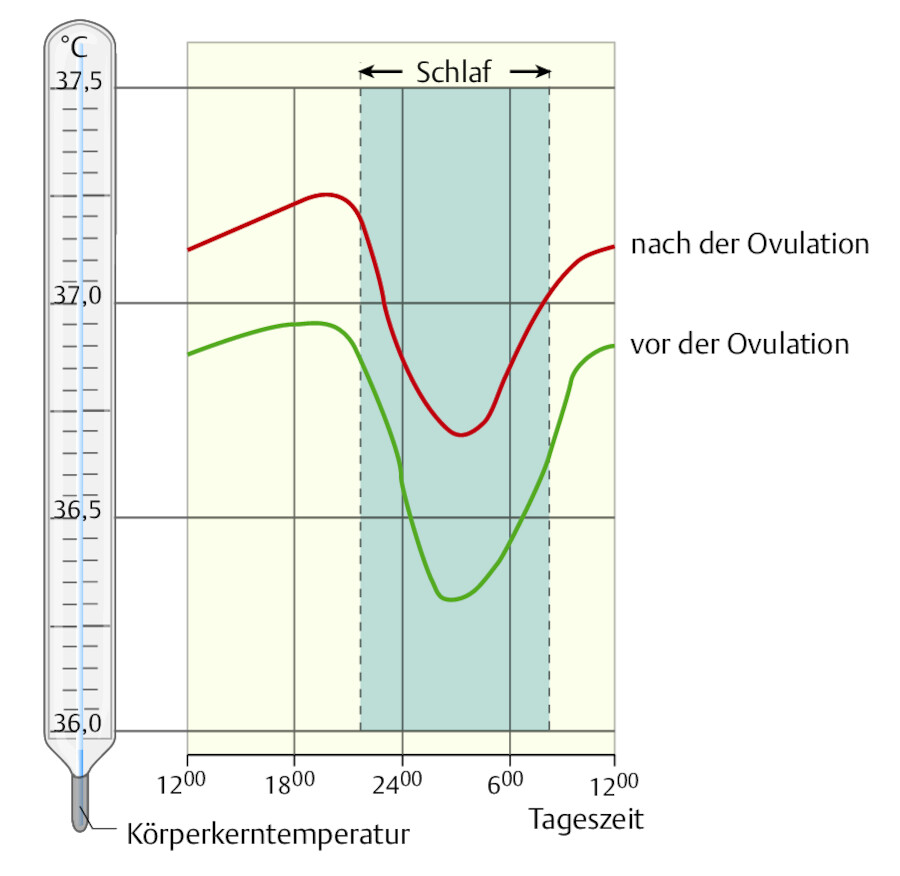
Der Sollwert der Körperkerntemperatur beträgt im Mittel 37 °C (individuelle Schwankungen von 36 – 37,5 °C). Sie unterliegt tageszeitlichen Schwankungen (zirkadianer Rhythmus: „innere Uhr“) von ca. 0,6 °C. Am niedrigsten ist die Temperatur um ca. 3.00 Uhr, am höchsten um ca. 18.00 Uhr ( ▶ Abb. 15.4). Durch Menstruationszyklus und Fieber kann es zu einer längerfristigen Sollwertverschiebung kommen.
Tageszeitliche Schwankungen der Körpertemperatur.
Abb. 15.4 Bei Frauen tritt durch Progesteronwirkung nach der Ovulation eine höhere Körperkerntemperatur auf (nach Jessen 1996).
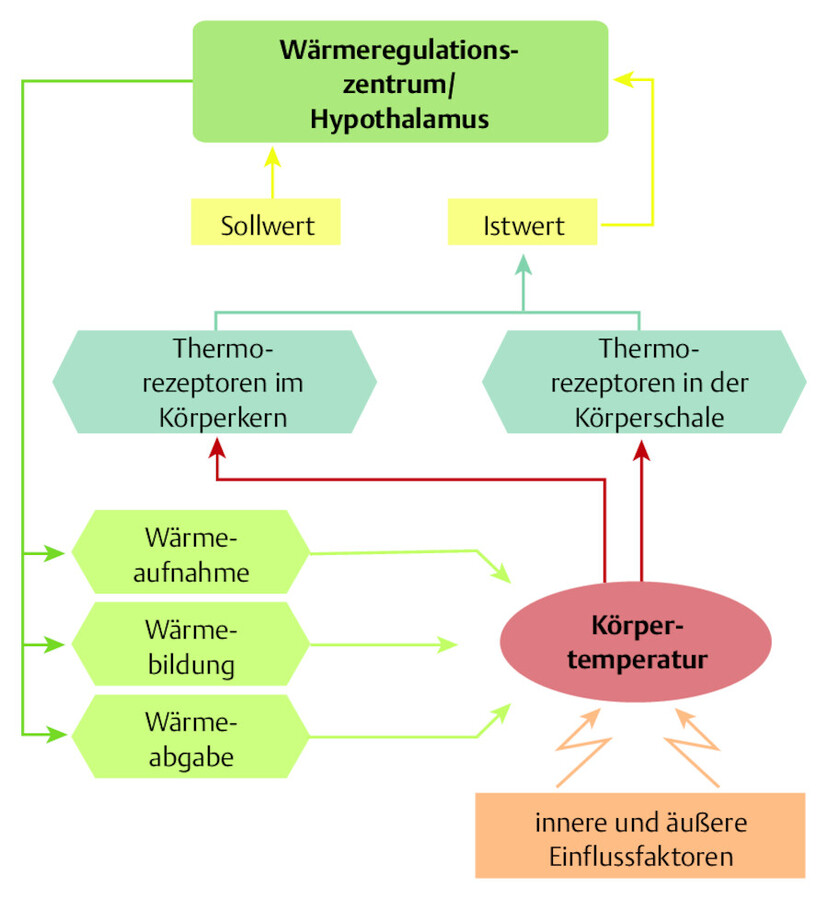
Das Wärmeregulationszentrum hat die Aufgabe, den Sollwert der Körperkerntemperatur von ca. 37 °C konstant zu halten ( ▶ Abb. 15.5). Es befindet sich im Zwischenhirn, dem Hypothalamus. Hier befinden sich zentrale Thermorezeptoren (Rezeptoren zur Registrierung der Temperatur – „Wärmesinn“ [Sitzmann 1995/1996]), die die Kerntemperatur registrieren. Zusätzliche Informationen erhält der Hypothalamus durch die Kalt- und Warmrezeptoren der Haut und des Zentralnervensystems.
Modell der Wärmeregulation.
Abb. 15.5
Temperaturempfindung Die Temperatur der Umgebung wird weder als kalt noch als warm empfunden, wenn sie im sog. Behaglichkeitsbereich liegt (auch thermoneutrale Zone genannt). Vorausgesetzt, dass keine Luftbewegungen stattfinden, ergibt sich für einen gesunden unbekleideten Erwachsenen im Ruhezustand ein Bereich zwischen 27 und 32 °C, im bekleideten Zustand beträgt dieser ca. 23 °C. Im Wasser steigt der Behaglichkeitsbereich je nach subkutaner Fettschicht als Wärmeisolator auf 31 °C (dick) bis 36 °C (dünn) (Silbernagl u. Despopoulos 2012). Liegt die Temperatur jedoch außerhalb dieser thermoneutralen Zone, dann wird sie als kalt oder warm empfunden. Das Auftreten einer Temperaturempfindung wird von weiteren Faktoren beeinflusst: „Je schneller die Temperaturänderung und je größer die Fläche, umso geringer braucht die Temperaturänderung zu sein, um die Wahrnehmungsschwelle zu erreichen“ (Fruhstorfer 1996).
Merke
Im Hypothalamus wird die gemessene Körpertemperatur (Istwert) mit dem Sollwert verglichen. Bei Abweichungen wird reguliert: Überschreitet die Kerntemperatur den Sollwert (z. B. bei körperlicher Arbeit oder einem Saunagang), dann wird die Hautdurchblutung und damit der Wärmetransport vom Körperkern zur Haut erhöht. Liegt hingegen die Kerntemperatur unter dem Sollwert, wird die Durchblutung der Haut gedrosselt.
Periphere Gefäßregulation
Die periphere Gefäßregulation dient dem Wärmeaustausch. Wärme wird größtenteils mit dem Blutstrom weitergeleitet, somit kann durch eine Änderung des Blutdurchflusses in der Peripherie der Wärmetransport vom Körperkern an die Oberfläche in verhältnismäßig weitem Umfang geregelt werden. Die Steuerung der Vasomotorik (Bewegungsprozesse der Blutgefäße) erfolgt durch
-
vasoaktive Substanzen: z. B. Acetylcholin, Histamin (gefäßerweiternd) und Adrenalin, Noradrenalin (gefäßverengend) sowie
-
gegenreflektorische Vorgänge (ausgelöst bei Überschreiten der Temperaturschwellenwerte).
Durch die Steuerung der Vasomotorik kann eine drohende Auskühlung, z. B. durch Vasokonstriktion (Engstellung) der Hautgefäße, verhindert werden. Wärme führt dagegen zur Vasodilatation (Weitstellung) der Hautgefäße und damit zur vermehrten Wärmeabgabe über die Haut.
Lebensphase Kind
Mechthild Hoehl
Temperaturregulation beim Säugling
Zu Beginn seines Lebens ist der Säugling nur bedingt in der Lage, seine Körpertemperatur selbst zu regulieren. Dies beruht auf folgenden Faktoren:
-
Säuglingen fehlt die Fähigkeit, die Wärmeproduktion durch Muskelzittern zu steigern.
-
Kältestress kann zu vermehrtem Sauerstoffbedarf und Hypoglykämie führen. Die Wärmeproduktion erfolgt bei Säuglingen durch Verbrennung von Fett im sog. braunen Fettgewebe. Bei schwerer Unterkühlung kann es daher zu Azidose, Hypoxie und Apnoe kommen.
-
Säuglinge verlieren schnell Wärme, da ihre wärmeableitende Körperoberfläche im Vergleich zur wärmebildenden Körpermasse relativ groß ist.
-
Das geringe Unterhautfettgewebe isoliert kaum; dies gilt insbesondere für untergewichtige und frühgeborene Kinder.
-
Bei Frühgeborenen besteht eine erhöhte Gefahr des Wärmeverlustes über die Haut (Evaporation) an die Unterlage (Konduktion), die Umgebung (Radiation) oder durch Zugluft (Konvektion). Die Wärmeregulation wird zudem durch die Unreife des Wärmeregulationszentrums im Gehirn beeinflusst.
Andererseits sind Säuglinge auch gefährdet, lebensgefährlich zu überhitzen, z.B. durch erhöhte Umgebungstemperaturen und zu warme Bekleidung.
Merke: Um die Risiken für einen plötzlichen Kindstod (SIDS = sudden infant death syndrome) zu reduzieren, gilt die 3-R-Regel: „Rückenlage, Rauchfrei, Richtig gebettet“.
Temperaturmessung beim Säugling
Die Kontrolle der Körpertemperatur erfolgt beim Säugling, um Abweichungen frühzeitig zu erkennen. Sie ist insbesondere indiziert
-
bei unreifen Kindern,
-
Kindern mit gestörter Temperaturregulation,
-
Kindern, die krank erscheinen,
-
zur Konkretisierung einer Situation,
-
zur Ermittlung eines Ausgangswertes im Krankenhaus,
-
zum Ausschluss und zur Früherkennung von Infektionen,
-
zur Kontrolle temperaturregulierender oder therapeutischer Maßnahmen.
Durchführung
Bei Säuglingen erfolgt die Temperaturmessung üblicherweise rektal mithilfe eines Digitalthermometers.
Hierbei liegt der Säugling in Rücklage, mit dem Gesäß auf einer Windel, da sich bei der Temperaturmessung häufig Stuhl entleert. Die Pflegeperson hält die Beine in einer Beugeabspreizung ( ▶ Abb. 15.6).
Temperaturmessung beim Neugeborenen.
Abb. 15.6 Die Beine müssen während der rektalen Messung sicher gehalten werden.
(Abb. aus: Hoehl M, Kullick P. Gesundheits- und Kinderkrankenpflege. Thieme; 2012)
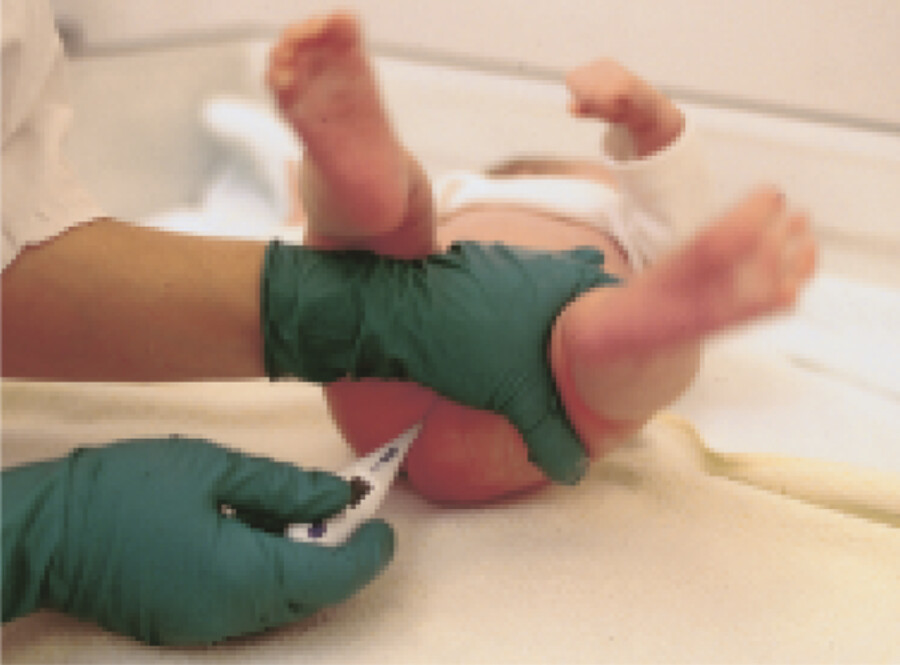
Das Thermometer darf bei Säuglingen maximal 1,5 cm ins Rektum eingeführt werden, um Perforationen zu vermeiden.
Manche Kliniken verzichten wegen der Perforationsgefahr bei Frühgeborenen unter 1500g auf routinemäßige rektale Temperaturkontrollen und führen stattdessen axillare Messungen oder Hauttemperaturmessungen durch. Nur bei auffälligen Messergebnissen wird rektal kontrolliert. Die Herstellerangaben der Hauttemperatursensoren sowie die Angaben zum optimalen Messort sind zu beachten.
Nach abgeschlossener Sauberkeitsentwicklung wird die rektale Messmethode von Kindern häufig als zu invasiv oder übergriffig erlebt. Daher muss je nach Alter, Akzeptanz und Situation des Kindes auf andere Messmethoden, wie z.B. die Messung im Gehörgang, zurückgegriffen werden.
Wärmeerhalt bei Säuglingen
Bei reifen Neugeborenen kann die Körperwärme durch engen Körperkontakt zu den Eltern, ein vorgewärmtes Bettchen, angemessene Kleidung, wärmeerhaltende Umgebungsgestaltung (z.B. Wärmelampen an den Pflegeeinheiten) sowie zügiges Arbeiten bei pflegerischen Maßnahmen konstant gehalten werden.
Benötigen pflegerische oder therapeutische Maßnahmen etwas mehr Zeit, müssen unbekleidete Körperpartien des Säuglings unbedingt abgedeckt werden. Feuchte Unterlagen müssen unverzüglich entfernt werden, da die Verdunstungskälte den Kindern zusätzliche Wärme entzieht. Eine ausreichende Nährstoff- und Flüssigkeitszufuhr unterstützt die Temperaturregulation.
15.2 Pflegesituationen erkennen, erfassen und bewerten
15.2.1 Körpertemperatur beobachten und beurteilen
15.2.1.1 Pflegeanamnese
Informationen zur individuellen Regulierung der Körpertemperatur können auf unterschiedliche Weise gewonnen werden:
-
Im Gespräch mit dem Patienten:
-
Wie sind sein alltägliches und aktuelles Wärmebedürfnis und Temperaturempfinden?
-
Neigt er eher zum Frieren oder zum Schwitzen?
-
Wie reagiert er auf Temperaturprobleme?
-
Welche Maßnahmen ergreift er, die zu seinem Wärmewohlbefinden beitragen?
-
-
Durch Befühlen und Betrachten einzelner Hautpartien (z. B. Gesicht, Schultern, Hände, Füße) können Informationen über Wärmeverteilung und Hautdurchblutung gewonnen werden.
-
Beobachten des Verhaltens ermöglicht, Informationen zu individuellem Wärmehaushalt, Temperaturregulierung und Maßnahmen der Verhaltensanpassung zu erhalten.
In ▶ Tab. 15.1 sind typische Beobachtungskriterien zur Regulierung der Körpertemperatur eines Erwachsenen aufgeführt.
|
Behaglichkeitstemperatur |
bei Kälte/Kühle |
bei Wärme/Hitze |
|
Hautfarbe und Hautkonsistenz |
||
|
|
|
|
Hautwärme |
||
|
|
|
|
Körperhaltung und -bewegung |
||
|
|
|
|
Kleidung und Umgebung |
||
|
|
|
|
Nahrung |
||
|
|
|
|
seelisch-geistige Verfassung |
||
|
|
|
15.2.1.2 Messen der Körpertemperatur
Um die subjektiv gewonnenen Eindrücke über den Wärmehaushalt und die Temperaturregulierung zu objektivieren, wird die Körpertemperatur gemessen.
Wie bereits beschrieben, unterliegt die Körpertemperatur individuellen, tageszeitlichen und hormonellen Schwankungen, die um ca. 0,6 °C differieren können. Insofern ist ein einmaliger Messwert wenig aussagekräftig. Um Temperaturtrends zu erfassen und somit Rückschlüsse auf Verhaltensweisen, Erkrankungen oder Einflüsse von pflegerischen und therapeutischen Maßnahmen zu erkennen und zu beurteilen, sind weitere Messungen notwendig. Dabei ist zu beachten, dass die Messergebnisse je nach Messort und Messmethode variieren.
Messorte und Messverfahren
An folgenden Körperstellen kann gemessen werden ( ▶ Tab. 15.2 ):
|
Messdauer |
Vorteile |
Nachteile |
Nicht anwenden bei |
|
rektal |
|||
|
|
|
|
|
Haut: axillar |
|||
|
|
|
|
|
Haut: inguinal (Leiste) |
|||
|
|
|
|
|
oral/sublingual |
|||
|
|
|
|
|
im Gehörgang |
|||
|
|
|
|
|
an Stirn/Schläfe |
|||
|
|
|
|
-
im Gehörgang
-
an Stirn/Schläfe
-
oral (in der Mundhöhle)
-
sublingual (unter der Zunge neben dem Zungenbändchen)
-
axillar (in der Achselhöhle)
-
rektal (im Mastdarm)
-
vaginal (in der Scheide)
-
inguinal (in der Leiste)
In der Intensivpflege stehen weitere Messverfahren zur Verfügung, um die Temperatur im Blut und in verschiedenen Organen zu messen:
-
Temperatur des Blutes über den Pulmonaliskatheter
-
Temperatur im Rektum über die Rektalsonde
-
Temperatur in der Harnblase über den Blasenkatheter
Temperaturdifferenzen Unter Normalbedingungen variieren die Körperkerntemperaturen an verschiedenen Messorten um 0,2 – 1,2 °C. Die höchsten Werte finden sich im Rektum, hier allerdings wiederum abhängig von der Tiefe des Messortes (je nach Tiefe Temperaturunterschiede bis zu 1 °C). Aus diesem Grunde ist für Verlaufskontrollen eine präzise Messtiefe zu fordern. Dies gilt ebenso für die orale/sublinguale Messung. Die axillare Messung gibt nur einen sehr vagen Anhalt über die Körpertemperatur, da sie lediglich die Temperatur der Körperschale misst.
Gleichzeitige Messung Aus diagnostischen Gründen kann es sinnvoll sein, simultane Messungen von Körperkern und Körperschale vorzunehmen, um Aussagen über Veränderungen von Wärmeverteilungen, Entwicklung von Fieber usw. zu erhalten und gezielte Therapiemaßnahmen einzuleiten (Holtzclaw 1990, Sund-Levander u. Wahren 2000).
Regeln für die Temperaturmessung
Merke
Die Erfassung der individuellen Körpertemperatur unterliegt zahlreichen Einflüssen, sodass für eine aussagefähige Messung Tageszeit, Messort und Messmethode in der Funktionseinheit (z. B. Station) festgelegt werden sollten.
Handhabung Die Werte werden nach institutionsüblicher Weise dokumentiert. Vor der Anwendung müssen unbedingt die Hinweise des Herstellers beachtet werden, um eine genaue und sichere Messung durchführen zu können. Die verschiedenen Thermometermodelle variieren in der Handhabung und Messdauer. Bei der Reinigung und Desinfektion sind Hinweise auf Wasserdichtigkeit und Materialeigenschaften zu prüfen. Informationen zu den verschiedenen Messverfahren sind in ▶ Tab. 15.2 und ▶ Tab. 15.3 aufgeführt, weitere Infos siehe auch Öko-Test 1/2016.
|
Messort |
Messbereich |
Messtechnik |
Besonderheiten |
|
analoges Glasfieberthermometer Maximumthermometer |
|||
|
|
|
|
|
digitales Thermometer |
|||
|
|
|
|
|
mobiler Monitor zur kontinuierlichen Überwachung |
|||
|
|
|
|
|
Infrarotthermometer |
|||
|
|
|
|
Merke
Die Körpertemperatur wird bei Verdacht auf eine Erkrankung und bei Aufnahme im Krankenhaus gemessen. Regelmäßige Temperaturmessungen sollten nur bei Fieber, bei Verdacht auf Infektion, während eines postoperativen Aufenthaltes oder bei Risikopatienten durchgeführt werden, da unnötiges Messen Patienten stört oder beunruhigt. Die Häufigkeit der Messungen richtet sich nach pflegerischer Einschätzung und Beurteilung, Krankheitsverlauf, Befinden und ärztlicher Anordnung.
Hygiene Zum Nutzen eines analogen oder digitalen Thermometers sind patientenbezogene Schutzhüllen sinnvoll. Alle Thermometer müssen nach Gebrauch desinfiziert werden (z. B. mit 70 % Alkohol abwischen), um Kreuzübertragungen zu vermeiden.
Ruhephase Da die Temperatur von vorausgegangener körperlicher Beanspruchung abhängig ist, z. B. körperliche Bewegung, Untersuchungen, pflegerische Maßnahmen (warmes Bad, Einlauf), sollte die Temperatur nach einer entsprechenden Ruhephase von ca. 10 – 20 Min. gemessen werden. Die Dauer der Ruhephase kann individuell unterschiedlich sein. Deshalb ist bei auffälligen Messwerten, die nicht zum klinischen Bild und zum Befinden des Patienten passen, nach 2 Std. eine erneute Temperaturkontrolle zu empfehlen. Wärmequellen sind vor der Messung zu entfernen.
Merke
Die Ruhe vor der Temperaturmessung ist auch bei der Bestimmung der Körpertemperatur zur natürlichen Familienplanung (Bestimmung der Basaltemperatur) erforderlich. Unter idealen Umständen können bei korrekter Messung (täglich morgens rektal, sublingual oder vaginal) und Dokumentation der Körpertemperatur die fruchtbaren Tage und der voraussichtliche Eisprung einer Frau bestimmt werden (Frauenärzte im Netz 2016).
Unruhige Patienten Bei unruhigen Patienten sollte die Messung überwacht und u. U. das Thermometer festgehalten werden. Bei kleinen Kindern, unruhigen oder zu Krämpfen neigenden Menschen darf keine orale/sublinguale Messung durchgeführt werden, da sie das Thermometer zerbeißen könnten. Kurz zuvor eingenommene (ca. 10 Min.) heiße oder kalte Getränke beeinflussen diese Messmethode ebenso wie eine dauernde Mundatmung.
Thermometermodelle
Zum Messen der Körpertemperatur stehen verschiedene Thermometer zur Verfügung ( ▶ Abb. 15.7). Die Wahl des Thermometers ist abhängig von Messort, Alter, Erkrankung, Befinden und Bewusstseinszustand des Patienten, von der Häufigkeit, mit der die Resultate benötigt werden, und natürlich auch von der Auswahl der verfügbaren Thermometer.
Verschiedene Thermometer.
Abb. 15.7
Abb. 15.7a Digitalthermometer
(Foto: K. Oborny, Thieme)

Abb. 15.7b Infrarotthermometer
(Foto: K. Oborny, Thieme)

Die verschiedenen Thermometermodelle mit Messorten, Messbereichen, Messtechniken und jeweiligen Besonderheiten sind in ▶ Tab. 15.3 zusammengefasst.
Merke
Bei der Interpretation eines Körpertemperaturwertes ist zu beachten, dass dieser von zahlreichen individuellen Einflüssen abhängig ist. Darüber hinaus produziert jeder Messort und jede Messmethode einen eigenen Temperaturwert.
15.2.1.3 Veränderungen der Körpertemperatur – Hypothermie und Hyperthermie
Bei Abweichungen von der normalen Körpertemperatur wird (rektal gemessen) unterschieden in:
-
Hypothermie (unter 35 °C)
-
Hyperthermie (über 37,5 °C ohne Sollwerterhöhung der Körperkerntemperatur)
-
Fieber (über 38 °C mit Sollwerterhöhung der Körperkerntemperatur). Entscheidend für die Bewertung des erhöhten Temperaturmesswertes als Fieber ist die individuelle reguläre Körperkerntemperatur des Patienten (Sund-Levander 2013).
Ursachen von Körpertemperaturstörungen
Störungen der Körpertemperatur entstehen durch ein Missverhältnis zwischen Wärmebildung/-aufnahme und Wärmeabgabe. Lokale Schäden treten bei begrenzten Hitze- oder Kältebelastungen auf, die die Kompensationsmöglichkeiten des Körpers übersteigen. Die Folgen sind Verbrennungen bzw. Erfrierungen in verschiedenen Schweregraden. Ursachen für Temperaturstörungen sind z. B. unangepasstes Verhalten und innere Störfaktoren.
Unangepasstes Verhalten Falsches Verhalten führt zu generalisierten Temperaturstörungen (z. B. bei Kälte, Regen, Schnee, Hitze, Sonne, Wind oder durch unangemessene Kleidung, körperliche Inaktivität oder extreme Aktivität). Es kommt zu Unterkühlungen, Überwärmungen oder allgemeinen Hitzeschäden.
Innere Störfaktoren Dies können Infektionen, Medikamentenwirkungen, Vergiftungen, Störungen des Wasser-/Elektrolyt-/Hormonhaushaltes, Körpergewichtsextreme u. a. sein. Auch das Temperaturzentrum im Hypothalamus kann direkt betroffen sein (z. B. Hirnblutung, hypoxischer Hirnschaden, Tumor). Bei einer Querschnittlähmung kann es im betroffenen Bereich zur Störung der Temperaturregulierung kommen: Ausfall des Kältezitterns, der Hautvasomotorik und des Schwitzens. Kälte bzw. Wärme scheint häufig zu paradoxen Empfindungen zu führen, die wiederum sehr belastende Auswirkungen haben können.
Risikogruppen Alte und sehr junge oder sehr hilfs- und pflegebedürftige Menschen haben häufig eine unzureichende Temperaturwahrnehmung, die nötigen Verhaltensänderungen fehlen (Sitzmann 2011).
Lebensphase alter Mensch
Temperaturregulation
Im hohen Alter kann es vermehrt zu Störungen der Temperaturregulation kommen, da
-
die Konstriktionsfähigkeit der peripheren Blutgefäße nachlässt,
-
die Zitterschwelle oft herabgesetzt ist,
-
die körperliche Aktivität gering ist und
-
die Nahrungsaufnahme und damit die Grundlage des Energieumsatzes reduziert sind.
Lebensphase Kind
Temperaturregulation Neugeborene
Neugeborene und kleine Kinder verfügen über ein ungünstiges Verhältnis zwischen großer Körperoberfläche und geringer Körpermasse. Sie weisen eine geringe Ruhewärmeproduktion und eine dünne subkutane Fettschicht auf. Dadurch können sie leicht auskühlen und benötigen einen höheren ▶ Behaglichkeitsbereich, z. B. für das unbekleidete Neugeborene ca. 34 °C. Als zusätzliche Regulationsmöglichkeit hat es braunes Fettgewebe, das ihm eine „zitterfreie“ Wärmebildung ermöglicht.
Prävention und Gesundheitsförderung
Gefürchtete Folgeschäden beim Diabetes mellitus sind das Zusammenwirken von Mikro- und Makroangiopathien (z. B. in peripheren Gefäßen der Beine) sowie die diabetische Polyneuropathie. Dadurch kann die Empfindung für Temperatur und Sensibilität bei Verletzungen, aber auch bei Wärmeanwendungen beeinträchtigt werden. Um das Risiko für Verletzungen mit chronischer Wundheilung zu reduzieren, sollten die Fußsensibilität regelmäßig überprüft und der Patient über präventive Maßnahmen aufgeklärt werden.
15.2.1.4 Hypothermie
Definition
Hypothermie ist eine Körpertemperatur von unter 35 °C (Silbernagl u. Lang 2013). Sinkt die Temperatur auf weniger als 28 °C ab, kommt es zu Bewusstlosigkeit, später zu Atem- und Kreislaufstillstand.
Ursachen
Hypothermie kann folgende Ursachen haben:
-
nicht vollständig funktionierendes Wärmeregulationssystem oder fehlende, der Temperatur entsprechende Verhaltensänderung
-
längerer Aufenthalt in einer kühlen, kalten und/oder nassen Umgebung (z. B. nach Unfällen, Alkohol- oder Drogenintoxikationen)
-
Krankheit oder Verletzung
-
Unfähigkeit oder verminderte Fähigkeit, zu frösteln bzw. durch Kältezittern Wärme zu produzieren
-
Unterernährung, verminderter Stoffwechsel
-
Vasodilatation, Schwitzen in kühler Umgebung
-
Schädigung der Temperaturregulierung (z. B. durch Verbrennungen, Querschnittverletzungen, Hirnschädigungen, Intoxikationen)
-
große Flüssigkeits- und/oder Blutverluste (z. B. während Operationen)
Therapeutische Hypothermie (Hibernation) Eine milde therapeutische Hypothermie (32–34°C) wird zur Herabsetzung des Stoffwechsels künstlich herbeigeführt und ist u.a. indiziert bei:
-
großen chirurgischen Eingriffen (z.B. Herz-, Gefäß-, Neurochirurgie)
-
komatösen Überlebenden eines Kreislaufstillstands mit defibrillierbarem sowie auch nicht defibrillierbarem initialen Herzrhythmus (Deakin et al. 2010; Himmel et al. 2015; Klein 2016)
-
Neugeborenen-Hypoxie
Wahrscheinlich sinnvolle Indikationen sind:
-
Asphyxie durch Erhängen oder Ertrinken
-
CO- und Methangasintoxikationen
Weitere potenzielle Indikationen, für die jedoch noch keine gesicherte Datenlage vorliegt, sind:
-
refraktäres Hirnödem (Senkung des Hirndrucks)
-
ischämischer Schlaganfall
-
Schädel-Hirn-Trauma (Andrews 2015), traumatische Rückenmarksschädigung
-
hepatische Enzephalopathie
-
Enzephalitis und Meningitis (Lebiedz, Oberfeld u. Waltenberger 2012)
Symptome und Folgen
Die akuten Folgen und Symptome einer Hypothermie lassen sich einteilen in ( ▶ Abb. 15.8):
Stadien der Hypothermie.
Abb. 15.8 Die verschiedenen Stadien zeichnen sich durch unterschiedliche Symptome aus und erfordern spezifische Maßnahmen der Wiedererwärmung.
(Abb. nach: Silbernagl u. Lang 2013)

-
Stadium I: Erregung/Abwehr (35 – 32 °C)
-
Stadium II: Erschöpfung (32 – 28 °C)
-
Stadium III: Lähmung (ca. < 28 °C) (Silbernagl u. Lang 2013)
Merke
Der Begriff „Kälteidiotie “ stammt aus der Rechtsmedizin und beschreibt das paradoxe Entkleiden eines Erfrierenden.
Um die Blutversorgung lebensnotwendiger Organe auch bei starker Unterkühlung weiter zu gewährleisten und die Wärmeproduktion aufrechtzuerhalten, stellt der Körper die Gefäße eng. Sinkt die Körpertemperatur des Betroffenen weiter (unter 32°C), weiten sich die Gefäße schlagartig; das Blut strömt zurück in die Extremitäten, der Betroffene beginnt zu schwitzen und zieht sich aus. Ein Erfrierender kann sich in diesem Stadium nicht mehr selbst helfen. Zu schweren Fällen mit Todesfolge kommt es auch heute immer wieder. Berichte hierzu lassen sich in den Medien finden.
So wies der BGH das LG Kiel an, den Tod eines 18-jährigen betrunkenen Schülers nochmals zu untersuchen. Der desorientierte junge Mann zog sich bei 4°C Außentemperatur aus, z.B. Schuhe und Strümpfe, und wurde von Polizisten auf dunkler Fahrbahn sitzend allein gelassen. Sie wurden wegen Aussetzung mit Todesfolge nach § 221 Abs. 1 StGB verurteilt (BGH 2008; LG Kiel 2008).
Patienten mit einer Hypothermie im Stadium II und III bedürfen intensivpflegerischer Überwachung. Sie befinden sich in einem lebensbedrohlichen Zustand. Es darf keine rasche Erwärmung der Oberfläche erfolgen, weil es sonst zu schweren Komplikationen kommen kann (z. B. Herz-Kreislauf-Versagen, Azidose).
Hilfsmittel zur Erwärmung Bei Temperaturen von 32 – 35 °C wird passiv extern erwärmt, d. h., zum Schutz vor einem weiteren Wärmeverlust wird der Betroffene in warmer Raumumgebung mit warmen Decken zugedeckt und mit Folie isoliert. Unter diesen Maßnahmen kommt es durch die körpereigene Wärmebildung i. d. R. zu einem Temperaturanstieg. Bei Temperaturen unter 32 °C muss eine aktive externe Erwärmung stattfinden, d. h., Wärme wird durch warme Infusionen, Wärmematten und Heizdecken zugeführt, u. U. muss eine aktive zentrale Wiedererwärmung per Hämodialyse oder Hämofiltration erfolgen. Eine kontinuierliche Beobachtung von Vitalzeichen und Bewusstseinslage ist absolut notwendig.
Merke
Menschen mit Alkoholintoxikation sind besonders von einer Hypothermie bedroht: Die Gefäßweitstellung (anfangs begleitet von Wärmegefühl) durch den Alkohol führt zu starker Auskühlung. Durch nasse Kleidung, z. B. durch Einnässen, wird diese zusätzlich verstärkt.
Erfrierungen
Haut- und Extremitätendurchblutung werden schon bei leichter Hypothermie und/oder bei niedrigen Umgebungstemperaturen stark gedrosselt. Dies kann zu Erfrierungen führen. Diesen Prozess begünstigende Faktoren sind: abnorme Gefäßdisposition, Nikotinabusus, anhaltende Einwirkung von Feuchtigkeit bei niedrigen Temperaturen. Betroffen sind vor allem die Endglieder (Akren): Finger, Zehen, Nase und Ohren.
Erfrierungen werden in 3 Schweregrade eingeteilt:
-
1. Grad: Blässe, Abkühlung, Gefühllosigkeit; nach Erwärmung treten durch Hyperämie Schwellung und Schmerzen auf
-
2. Grad: Blasenbildung nach 12 – 24 Std. mit späterer Abheilung
-
3. Grad: nach Tagen und Wochen: tief greifende Gewebsnekrosen mit Defektheilung (Silbernagl u. Lang 2013)
15.2.1.5 Hyperthermie
Definition
Bei Hyperthermie sind die thermoregulatorischen Mechanismen des Organismus überfordert, die Körperkerntemperatur bei 37 °C zu halten. Andauernde Hyperthermie von 42 °C führt durch Sauerstoffmangel und Gewebezerstörungen zum Tod.
Ursachen
Hyperthermie kann folgende Ursachen haben (Gordon 2013):
-
Krankheit oder Verletzung
-
Flüssigkeitsmangel
-
fehlende oder verminderte Fähigkeit zu schwitzen
-
Aufenthalt in einer sehr heißen Umgebung
-
übermäßige körperliche Aktivität
-
erhöhter Stoffwechsel
-
Nebenwirkungen von Medikamenten/Anästhetika oder
-
unangemessene Kleidung
Symptome
Symptome von hyperthermen Erscheinungen sind:
-
erhöhte Körpertemperatur
-
gerötete, überwärmte, anfangs meist trockene Haut
-
erhöhte Atemfrequenz
-
Tachykardie
-
manchmal Bewusstseinsveränderungen
-
selten Krampfanfälle/Fieberkrämpfe (als Folgeerscheinung)
Formen der Hyperthermie
Hitzekollaps Der Hitzekollaps (Hitzesynkope) wird durch eine wärmebedingte Weitstellung der Blutgefäße hervorgerufen. Ein großer Teil des Blutes „versackt“ in den Beinen (insbesondere im Stehen) und durch Schwitzen verringert sich zusätzlich das Extrazellulärvolumen. Folgen sind z. B. Schwächegefühl, Hypotonie, Schwindel, Übelkeit und Ohnmacht.
Hitzekrämpfe Hitzekrämpfe (Hitzetetanie) können bei schwerer körperlicher Arbeit in hoher Umgebungstemperatur auftreten, z. B. bei Hochofenarbeitern oder Sportlern. Die Krämpfe und Muskelzuckungen werden durch den Mangel an Natriumchlorid verursacht, das beim Schwitzen verloren geht.
Hitzschlag Der Hitzschlag ist die schwerste Form der Überhitzung und stellt eine akut lebensbedrohliche Situation dar. Er wird durch starke exogene Wärmezufuhr (hohe Umgebungstemperatur) bei gleichzeitig behinderter Wärmeabgabe verursacht. Hohe Luftfeuchtigkeit und körperliche Aktivität begünstigen den Hitzschlag. Symptome sind: Körpertemperaturen > 40,5 °C, heiße und trockene Haut, Kopfschmerzen, Übelkeit, Tachykardie. Es treten Bewusstseinsveränderungen auf, die zur Bewusstlosigkeit (Hirnödem) und zum Tod führen können.
Sonnenstich Der Sonnenstich ist keine eigentliche Hyperthermieform, da er durch direkte Einstrahlung der Sonne auf Kopf und Nackenbereich hervorgerufen wird. Übelkeit, Schwindel und heftiger Kopfschmerz sind die Symptome. Gehirnhyperämie und seröse Meningitis sind Begleiterscheinungen, deren Verlauf tödlich enden kann.
Maligne Hyperthermie Die maligne Hyperthermie kann bei Narkosen durch bestimmte Inhalationsgase und Muskelrelaxanzien auftreten. Diese setzen in der Skelettmuskulatur plötzlich exzessiv Kalziumionen frei, sodass es zu generalisierten Muskelzuckungen mit sehr hohem Sauerstoffverbrauch und enormer Wärmebildung kommt. Betroffen sind Menschen mit einem bestimmten genetischen Defekt, der den Ca-Transport betrifft.
Merke
Patienten mit plötzlich auftretender maligner Hyperthermie sind in höchstem Maße letal gefährdet, sie müssen sofort intensivmedizinisch behandelt werden.
15.3 Pflegemaßnahmen auswählen, durchführen und evaluieren
15.3.1 Hypothermie
Das Absinken der Körperkerntemperatur unter 35 °C (Silbernagl u. Lang 2013) während der Anästhesie wirkt sich auf diverse Organsysteme aus (u. a. mit Folgen einer Atemdepression, für Blutgerinnung, Infektabwehr und Wirkungsdauer von [Narkose-]Medikamenten und erhöhte Gefahr von Druckulzera). Sie gilt zudem als Risikofaktor für postoperative Wundinfektionen.
Nur durch Kombination verschiedener wärmeerhaltender und aktiv wärmender Maßnahmen lässt sich die perioperative Hypothermie beeinflussen. Auch das postoperative, unwillkürliche Zittern (Shivering) kann so reduziert werden. Beispiele zur Unterstützung der Wärmeregulation sind:
-
den Patienten so lange wie möglich zugedeckt lassen
-
Wärmematten, -decken verwenden
-
Raumtemperatur im OP (22–26°C)
-
Infusionswärmesysteme nutzen
Pflegerische Interventionen bei Veränderungen der Körpertemperatur bezüglich Hypothermie und Hyperthermie sind in ▶ Tab. 15.4 aufgezählt.
|
Störungen der Körpertemperatur |
Sofortmaßnahmen |
|
Hypothermie |
|
|
|
|
|
|
Hyperthermie |
|
|
|
|
|
|
|
|
|
|
|
|
|
15.3.2 Fieber
Definition
Fieber ist eine Erhöhung der Körperkerntemperatur infolge einer Sollwertänderung im Wärmeregulationszentrum. Häufig wird in der Literatur ein Grenzwert über 38 °C als Fieber und der Zwischenbereich von 37,1 °C – 37,9 °C als „subfebrile“ Temperatur bezeichnet.
Fieber ist ein unspezifisches Symptom und wird oft als eines der ersten Anzeichen einer Erkrankung wahrgenommen. ▶ Die Regulationsmechanismen (Wärmebildung/-aufnahme und Wärmeabgabe) sind primär intakt. Durch diese Mechanismen versucht der Organismus wirksam, den „neuen Sollwert“ zu erreichen bzw. aufrechtzuerhalten. Rektal gemessen wird der Schweregrad des Fiebers unterteilt in
-
Normaltemperatur (afebril): 36,3–37,4°C,
-
erhöhte Temperatur (subfebril): 37,5 – 38,0 °C,
-
leichtes Fieber (febril): 38,1 – 38,5 °C,
-
mäßiges Fieber 38,6 – 39 °C,
-
hohes Fieber 39,1 – 39,9 °C und
-
sehr hohes Fieber (hyperpyretisches Fieber) > 40 °C.
Ab 42,6 °C beginnt die Denaturierung von Proteinen (Eiweißgerinnung), in dessen Folge der Tod eintritt.
Lebensphase alter Mensch
Körpertemperatur
Neuere pflegewissenschaftliche Erkenntnisse zeigen, dass ältere Menschen eine niedrigere reguläre Körpertemperatur (d.h. unter 37°C) haben können (Sund-Levander u. Wahren 2002, Sund-Levander 2013).
Fallbeispiel
Der 85-jährige Herr Schubert ist vor 2 Tagen wegen einer Hüftfraktur operiert worden (Aufnahmetemperatur 36,3°C). Heute geht es ihm nicht gut. Er ist blass, kurzatmig und unruhig. Die Beine und Füße sind warm. Seine rektal gemessene Körpertemperatur beträgt 37,3°C (Normaltemperatur). Zwei Tage später hat sich der Zustand von Herrn Schubert erneut verschlechtert. Er ist verwirrt, hat Atembeschwerden, eine pfeifende Atmung und Husten. Seine morgendliche rektale Temperatur beträgt 38,3°C (leichtes Fieber). Die Röntgenuntersuchung ergibt, dass er eine Lungenentzündung hat.
Dieses Beispiel zeigt, dass die gemessene Körpertemperatur vom zuständigen Arzt nicht als Fieber interpretiert wurde und demnach von entscheidender Bedeutung für die weitere Behandlung von Herrn Schubert war. Wäre es möglich gewesen, schon früher zu erkennen, dass Herr Schubert eine schwere Infektion hat? Die morgendliche, rektal gemessene, reguläre Körpertemperatur vor der Krankenhausaufnahme von Herrn Schubert betrug 35,8 °C, sodass in seinem Fall nun ein Anstieg um 1,5 °C auf 37,3 °C sicherlich als Fieber einzustufen ist (Sund-Levander 2013).
15.3.2.1 Fieberarten und ihre Ursachen
Infektiöses Fieber Durch Bestandteile von Mikroben wie Bakterien, Viren und Pilze (exogene Pyrogene) werden im Organismus zahlreiche Prozesse aktiviert. Diese bilden bestimmte Stoffe (Zytokine), u. a. endogene Pyrogene, die mittels des Prostaglandins PGE2 zur Fieberreaktion führen.
Fallbeispiel
Der 6-jährige Simon erlebte auf dem Kindergeburtstag einen Nachmittag voller Ausgelassenheit und schöner Erlebnisse. Beim Abholen klagte er jedoch über Halsschmerzen und Kopfweh, und als ihn sein Vater in das Auto hob, fühlte er sich sehr heiß an. Zu Hause reagierte Simon kaum noch. Nach dem Fiebermessen las die Mutter 38,9 °C ab und an Achseln und Leisten zeigte sich ein Ausschlag mit stecknadelkopfgroßen, rot gefärbten und leicht erhabenen Flecken. In der Nacht klagte der Junge weiter über starke Halsschmerzen. Am nächsten Morgen war der Ausschlag am gesamten Brustkorb und am Hals zu sehen; das Fieber war bis auf 39,2 °C angestiegen. Simon wollte nichts essen und trinken.
Die besorgte Mutter informierte den Kinderarzt. Nachdem sie ihm die Symptome auch von anderen Kindern aus der näheren Umgebung geschildert hatte, vermutete der Kinderarzt, dass Simon an Scharlach erkrankt sei.
Resorptionsfieber Bei Resorptionsfieber ist die Temperatur infolge Resorption (Aufnahme) von Wundsekreten, Gewebstrümmern und Blutergüssen erhöht, z. B. postoperativ oder nach Verletzungen (auch aseptisches Fieber genannt). Es dauert meist einige Tage an und liegt höchstens bei 38,5 °C.
Zentrales Fieber Das sehr hohe Fieber wird durch Schädigung des Temperaturregulationszentrums hervorgerufen, z. B. nach Hirntraumen.
Durstfieber Es tritt vor allem beim Säugling infolge Flüssigkeitsmangels auf. Es wird zwar als Fieber bezeichnet, gehört jedoch eher zur Hyperthermie, da nicht der Sollwert verstellt ist, sondern eine Störung der Wärmeabgabe vorliegt.
Toxisches Fieber Toxisches Fieber entsteht als mögliche Reaktion auf körperfremdes Eiweiß (z. B. Bluttransfusionen, Impfungen).
Dreitagefieber So wird eine Virusinfektion bei Kleinkindern bezeichnet. Die Kinder haben etwa 3 Tage zwischen 39 und 40 °C Fieber.
Fieber unbekannter Ursache Die Diagnose „Fieber unbekannter Ursache“ (Fever of unknown Origin“, FUO, prolonged FUO) wird verwendet für ein Fieber (mit mehrmals gemessenen Temperaturen ≥ 38,3°C) von mindestens 3 Wochen Dauer bei Personen ohne Immunsuppression, bei denen eine umfassende, aber erfolglose Abklärung erfolgt ist (Weber u. Fontana 2013).
15.3.2.2 Fieberverlauf
Der Fieberverlauf ist durch 3 Stadien gekennzeichnet ( ▶ Abb. 15.9).
Fieberverlauf.
Abb. 15.9 Er ist durch 3 Phasen gekennzeichnet.
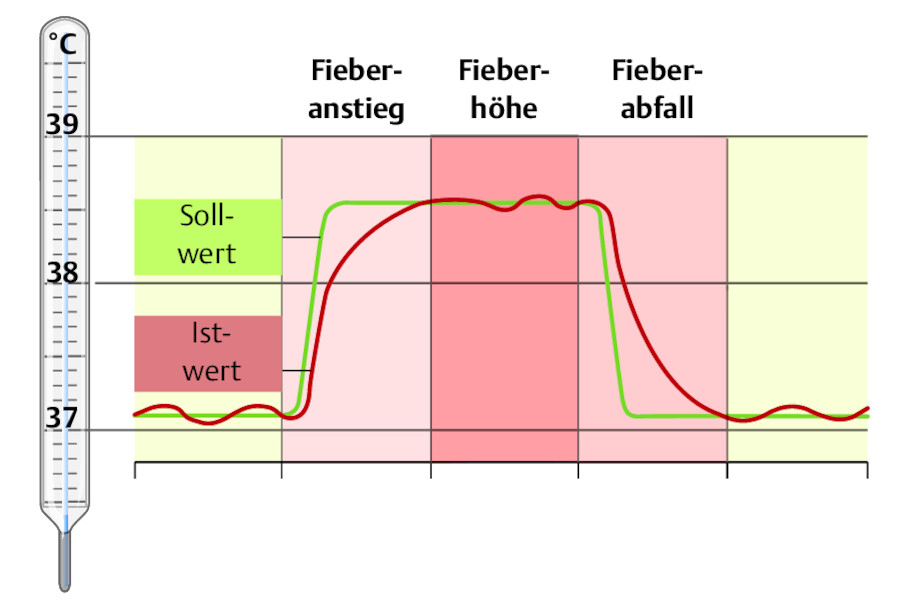
Fieberanstieg
Fiebererzeugende Stoffe (Pyrogene) verursachen im Temperaturregulationszentrum eine Sollwerterhöhung. Der „Temperatur-Istwert“ weicht noch vom erhöhten „Temperatur-Sollwert“ ab. Die Wärmeabgabe wird durch die Verminderung der Hautdurchblutung herabgesetzt, sodass die Haut abkühlt und blass und marmoriert aussieht (Kältegefühl). Gleichzeitig wird die Wärmeproduktion durch Steigerung des Muskeltonus (u. a. erkennbar an der sog. Gänsehaut) bis hin zu Muskelzittern und Schüttelfrost erhöht. Manchmal kann sogar „Zähneklappern“ auftreten.
Fieberhöhe
In dieser Phase ist der Sollwert erreicht, es kann sich eine Plateauphase anschließen. Haut und Schleimhäute sind trocken, heiß und gerötet, die Augen glänzend und häufig lichtempfindlich. Der Mensch hat ein starkes Hitzeempfinden. Er leidet an einem ausgeprägten Schwäche- und Krankheitsgefühl, häufig mit Kopf- und Gliederschmerzen verbunden. Der gesteigerte Energieumsatz führt zur Erhöhung der Atem- und Pulsfrequenz (pro 1 °C Körpertemperaturanstieg Zunahme um 8 – 12 Pulsschläge). Der Sauerstoffverbrauch steigt pro 1 °C Körpertemperaturerhöhung um 10 % (Manthous et al. 1995). In dieser Phase treten oft Müdigkeit, Unruhe und Angstgefühle auf. Es besteht meist Appetitlosigkeit, aber ein großes Durstgefühl, das aus dem erhöhten Flüssigkeitsbedarf resultiert. Die Urinausscheidung ist gering und konzentriert.
Fieberabfall
Das Temperaturregulationszentrum senkt den Sollwert wieder (z. B. durch Reduzierung der Pyrogene), der erreichte Istwert ist zu hoch. Es kommt zum Fieberabfall. Wärmeabgabe findet durch eine vermehrte Hautdurchblutung (Rötung, Hitzegefühl) und starkes Schwitzen statt. Der Fieberabfall kann langsam (Lysis) oder schnell (Krisis) erfolgen.
Lysis Sie kann mehrere Tage dauern. Für den Organismus ist dies weniger belastend. Der Schweiß ist warm und großperlig.
Krisis Die Krisis ist, wie der Name sagt, ein kritischer, d. h. rascher Abfall: Das Fieber sinkt innerhalb von wenigen Stunden. Die Folgen sind hoher Energieverbrauch und Flüssigkeitsverlust (manchmal auch infolge sehr starken Schwitzens nach Antipyretika-Gabe), was für den Organismus sehr belastend ist. Mit dem Temperaturabfall sinkt auch die Pulsfrequenz. Steigt sie während der Krisis erneut an, kann dies auf einen drohenden Kreislaufkollaps hinweisen. Symptome dafür sind außerdem kalter, klebriger und kleinperliger Schweiß sowie blasse Haut.
Merke
Kritisches Entfiebern ist ein Notfall, der zu Kreislaufversagen führen kann.
15.3.2.3 Fieberverlaufstypen
Fallbeispiel
Der 50-jährige Geschäftsmann erkrankt nach ursprünglich unspezifischer Symptomatik wie Abgeschlagenheit und Gliederschmerzen akut mit einem ca. 15-minütigen Schüttelfrost. In den folgenden Stunden entwickelt sich hohes Fieber bis 40 °C. Der Mann erbricht einmal und hat begleitend starke Kopf- und Rückenschmerzen. Nach 4 Std. beginnt er mit starkem Schweißausbruch zu entfiebern. Er ist stark erschöpft und schläft ein. Am nächsten Morgen fühlt er sich einigermaßen wohl. Diese Symptome wiederholen sich nach 2 Tagen. Die Anamnese gibt dem Arzt den entscheidenden Hinweis: Der Patient kehrte 14 Tage vor dem ersten Fieberanfall von einer Geschäftsreise aus Südostasien zurück. Wegen der Kürze der Reise kümmerte er sich nicht um eine Malariaprophylaxe.
Die klassischen Fieberverläufe, die früher auf bestimmte Erkrankungen hinwiesen, sind heute aufgrund von medikamentösen Behandlungen (Antibiotika, Antipyretika) selten geworden (Ausnahme: Diagnostik in der Tropenmedizin, s.o.).
Begleiterscheinungen
Fieberdelir Bei sehr hohem und anhaltendem Fieber kann ein Fieberdelir entstehen. Das Bewusstsein ist getrübt, der Patient ist ängstlich-erregt und motorisch unruhig. Sinnestäuschungen treten auf.
Fieberkrämpfe Fieberkrämpfe sind ein häufiger Notfall im Säuglings- und Kleinkindesalter. Etwa 3–5% der Kinder sind betroffen; typischerweise zwischen dem 1. und 3. Lebensjahr. Ursächlich wird ein rascher Temperaturanstieg vermutet. Die genauen Hintergründe sind jedoch noch unklar.
Zeichen eines Fieberkrampfes können sein:
-
Verlust des Bewusstseins
-
Zyanose
-
Muskelverspannung, Muskelzuckungen oder Schlaffheit
Die meisten Kinder erholen sich nach dem Fieberkrampf rasch (wenige Minuten). Achten Sie während des Fieberkrampfs auf die Sicherheit des Kindes und lockern Sie ggf. die Kleidung, damit das Kind frei atmen kann; bewahren Sie Ruhe und schauen Sie auf die Uhr (Dauer des Anfalls). Verständigen Sie beim ersten Fieberkrampf immer den Notarzt und messen Sie nach dem Krampf die Temperatur (DGKJ 2008).
Schüttelfrost Als Schüttelfrost wird starkes Kältezittern bezeichnet, d. h. unwillkürliche rhythmische Kontraktionen der Muskulatur. Schüttelfrost kann in der Fieberanstiegsphase auftreten. Er wird durch die Differenz des Temperatur-Istwertes und des plötzlich erhöhten Temperatur-Sollwertes verursacht. Durch starkes Kältezittern versucht der Organismus, seine Wärmeproduktion zu erhöhen. Schüttelfrost führt zu starkem Missempfinden. Außerdem ist er, insbesondere für schwerkranke Menschen, körperlich sehr belastend, da es darunter zu einem enormen Anstieg des Stoffwechsels und Sauerstoffverbrauchs kommt.