25 Biopsie und Punktion
25.1 Pflege von Patienten bei Biopsie und Punktion
25.1.1 Grundlagen aus Pflege- und Bezugswissenschaften
Punktionen mit anschließender Biopsie sind invasive, d. h. eingreifende Maßnahmen. Sie können ohne Sichtkontrolle als Blindbiopsie bzw. Blindpunktion oder mit den Steuerungsinstrumenten Ultraschall (Sonografie), Durchleuchtung (Röntgen), Endoskopie, CT (Computertomografie) oder MRT (Magnetresonanztomografie), auch in Kombinationen der Verfahren und/oder verbunden mit Kontrastmittelgabe, durchgeführt werden.
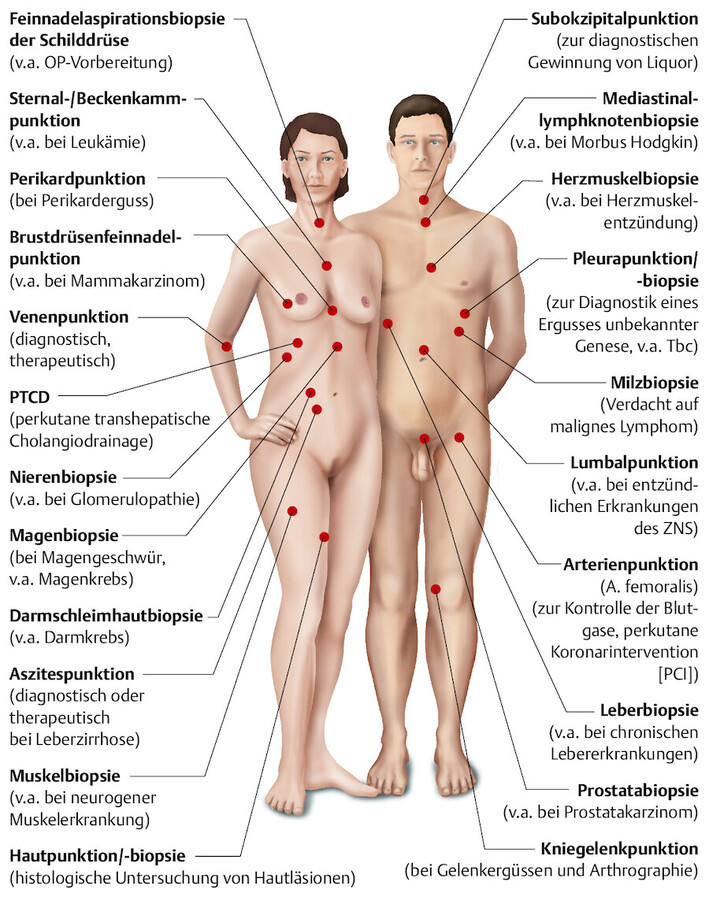
Eine Auswahl von Punktionen und Biopsien zeigt ▶ Abb. 25.1. Der Zugang erfolgt je nach Lage des zu punktierenden Organs perkutan bzw. durch eine physiologische Körperöffnung.
Übersicht über die wichtigsten Punktionen und Biopsien.
Abb. 25.1
25.1.1.1 Punktion
Definition
Eine Punktion (lat. punctio, Einstich) ist das gezielte Setzen einer Nadel oder eines anderen spitzen Instrumentes in ein (Blut-)Gefäß, ein Organ oder einen vorgebildeten Hohlraum bzw. eine neu gebildete Höhle. Wenn dabei Gewebeflüssigkeit entnommen wird, wird diese Punktat genannt.
Eine Punktion kann mit einer Hohlnadel (Kanüle, Trokar) vorgenommen werden oder es werden, wie bei einer Akupunktur, massive Stahlnadeln ohne Lumen an bestimmte Akupunkturpunkte gesetzt. Punktiert werden zudem Blutgefäße und Körperhohlräume wie Bauchhöhle, Gelenke, Fruchtblase, Pleuraspalt oder Lumbalsack.
Definition
Als Trokar wird eine in einer Hülse steckende, dolchartige, starke Nadel (Mandrin) mit Griff und 3-kantiger Spitze bezeichnet; die Nadel kann nach dem Einstechen in Körperhöhlen unter Zurücklassen der Hülse entfernt werden.
Indikation
Punktionen werden ausgeführt
-
zur therapeutischen Entnahme von Flüssigkeiten (z. B. Entlastung bei der Aszitespunktion, Pleuraergüssen),
-
zur diagnostischen Entnahme von Körperflüssigkeiten (z. B. von Liquor) und -geweben (Biopsie),
-
zur Entnahme von pathologischen Ergüssen (z. B. Kniegelenkserguss),
-
zum Einbringen von Diagnostika (z. B. Kontrastmittel),
-
zum Einbringen von Therapeutika (z. B. zytostatische Medikamente) und Instrumenten (z. B. Punktionstracheotomie und in der minimalinvasiven Chirurgie).
Wie bei jeder geplanten Operation müssen Kontraindikationen beachtet werden, z. B. kontaminierte Wunden, Infektionen, Hautläsionen, eiternde Hautveränderungen im Punktionsbereich oder Gerinnungsstörungen/Antikoagulation.
Drainagen Ziel einer durch Punktion eingeführten Drainage sind die perkutane Entlastung eines Flüssigkeitsverhaltes oder Ansammlung von Luft (z.B. Pneumothorax) sowie die ▶ Ausheilung. Anders als bei der diagnostischen Biopsie wird bei Drainagen in der Wahl des Zugangsweges darauf geachtet, dass sowohl mit größerem Kaliber gearbeitet wird und eine mehrtägige Verweildauer der Drainage gewährleistet sein muss. Drainagen können mithilfe zweier Techniken durchgeführt werden:
-
Trokar-Technik: Hier wird die Drainage auf einer Nadel montiert und in einem Arbeitsschritt eingeführt.
-
Seldinger-Technik: Dabei erfolgt zunächst die Punktion mit einer dünnkalibrigen Nadel, anschließend wird die Drainage über einen Wechseldraht eingeführt.
Punktionsmaterial
Das als Punktat bezeichnete Punktionsmaterial besteht aus Blut, Liquor, Knochenmark oder Erguss, der unter pathologischen Bedingungen entstanden ist. Solche Flüssigkeiten finden sich z. B.
-
in der Pleurahöhle (bei Pleuritis),
-
im Herzbeutel (bei Perikarditis),
-
in zystischen Geschwülsten (z. B. Ovarialzyste) und
-
an allen Stellen, wo sich – insbesondere durch Bakterienwirkung – Eiter angesammelt hat (Abszess).
Beim Punktat unterscheidet man in der Diagnostik je nach Zusammensetzung und Eiweißgehalt Exsudat (lat.: exsudare = ausschwitzen) vom Transsudat (lat.: trans = über, hinaus und sudare = [aus]schwitzen), s. ▶ Tab. 25.1 .
|
Transsudat |
Exsudat |
|
|
Ursachen |
|
|
|
Beispiele |
|
|
|
Aussehen |
|
|
|
Farbe |
|
|
|
Menge |
|
|
|
spezifisches Gewicht |
|
|
|
Eiweißgehalt |
|
|
25.1.1.2 Biopsie
Definition
Biopsie (griech.: bios = Leben; opsis = betrachten) ist die Entnahme einer Gewebeprobe zur histologischen (Gewebe) oder zytologischen (Zellen) Untersuchung.
Bei einer Biopsie werden Haut-, Schleimhaut-, (Herz-)Muskel-, Lymphknoten- oder andere Gewebezylinder entnommen.
Entnahmetechniken
Biopsien werden entsprechend ihrer Entnahmetechnik bezeichnet als:
-
Lochstanzbiopsien (Trepanationsbiopsie)
-
Nadel-, Feinnadelaspirationsbiopsie
-
Vakuumsaugbiopsie
-
Exzisions-(Schneide-)Biopsie
-
Shavebiopsie (oberflächliches Ausschneiden zur Probeexzision)
-
endoskopische Zangenbiopsie
-
Kürettage (z. B. Auskratzung bzw. Abschabung im Bereich der Gebärmutter oder Entnahme oberflächlicher Hautläsionen sekundär heilender Wunden)
-
Schwammbiopsie (Aufsaugen von Flüssigkeit mithilfe eines Gelatine- oder Zelluloseschwämmchens)
Biopsien, Punktionen und verschiedene Operationen werden heute weder offen noch laparoskopisch, sondern zunehmend endoluminal durchgeführt, d.h., der Eingriff erfolgt über natürliche Körperöffnungen. Diese Operationstechnik wird auch mit dem Begriff NOTES beschrieben (Abk.: natural orifice transluminal endoscopic surgery, deutsch: „Eingriff durch natürliche Körperöffnung“). Dabei handelt es sich um eine Weiterentwicklung der laparoskopischen Operationstechnik.
25.1.1.3 Schmerzbeeinflussung
Viele Biopsien werden ambulant in Lokalanästhesie (LA) und milder Sedierung durchgeführt. Bei Kindern erfolgt eher eine Allgemeinanästhesie.
Lokalanästhetika (lat.: locus =„Ort“ und griech.: „nicht“ und „Wahrnehmung“) werden für eine reversible, d. h. vorübergehende und örtlich begrenzte Betäubung eingesetzt. Dabei werden die Erregbarkeit schmerzvermittelnder sensibler Endorgane und das Leitungsvermögen sensibler Nervenfasern aufgehoben. Dadurch kommt es zu einer vorübergehenden Empfindungslosigkeit und Schmerzfreiheit; bei entsprechender Dosierung wird auch die aktive Beweglichkeit (Motorik) des zugehörigen innervierten Gebietes ausgeschaltet.
Kontraindikationen Eine Lokalanästhesie darf nicht durchgeführt werden bei Patienten mit
-
Gerinnungshemmung,
-
Infektionen im Injektionsgebiet,
-
Allergiebereitschaft gegen Lokalanästhetika,
-
Schockzustand.
Arzneimittel im Fokus
Lokalanästhetika vom Amid-Typ wie z.B. Lidocain, Prilocain, Mepivacain, Ropivacain und Bupivacain werden heute am meisten verwendet, da allergische Reaktionen selten sind (Mathejka 2015). Die älteren Wirkstoffe vom Ester-Typ wie Procain und Tetracain werden hingegen nur noch sehr selten eingesetzt (Striebel 2013).
Formen der Lokalanästhesie
Für die Applikation eines Lokalanästhetikums sind verschiedene Methoden entwickelt worden; sie reichen vom Aufträufeln auf die zu betäubende Stelle bis zur gezielten Betäubung von Nerven oder Rückenmark ( ▶ Abb. 25.2). Man unterscheidet:
-
Oberflächenanästhesie
-
Infiltrationsanästhesie
-
Leitungsanästhesie
-
intravenöse Regionalanästhesie
-
zentrale Nervenblockaden
Wirkung von Lokalanästhetika (nach Pschyrembel 2011).
Abb. 25.2 Die Größe des anästhesierten Körperbereichs hängt von der erreichten Konzentration im lokalisierten Nerv ab. 1 Oberflächenanästhesie (kleines Areal), 2 Infiltrationsanästhesie (größere Fläche), 3–6 Leitungsanästhesie: periphere Leitungsanästhesie (3–5), z. B. als periphere Nervenblockade (3), Plexusanästhesie (4) oder Paravertebralanästhesie (5), zentrale Leitungsanästhesie (6), z. B. als Spinalanästhesie.

Oberflächenanästhesie Nervenendigungen in der Haut oder Schleimhaut werden durch Auftragen des LA betäubt, z. B.
-
auf Schleimhaut und Wunden anwendbare Salben, Gels und Sprays (z. B. Lidocain),
-
auf der Haut anwendbare Pflaster oder Cremes (z. B. EMLA, das Lidocain und Prilocain enthält),
-
Kryoanästhesie (Kälteanästhesie, z. B. mit Chloräthylspray).
Infiltrationsanästhesie In der zu betäubenden Fläche wird durch flächige intrakutane, subkutane oder intramuskuläre Injektion ein LA angewendet, z. B. für kleinere chirurgische Eingriffe.
Leitungs- oder Regionalanästhesie Bei dieser Form der LA wird der Wirkstoff möglichst nahe im Verlauf des zu betäubenden peripheren Nervs oder des Nervengeflechts injiziert; er diffundiert dann vollends in den Nerv. Mit der Leitungsanästhesie können mit einer kleinen Menge LA große Gebiete anästhesiert werden, z. B. bei der Plexusanästhesie der oberen Extremität mit Ausschaltung von N. radialis, N. medianus, N. ulnaris und N. musculocutaneus, die für chirurgische Eingriffe an Hand und Arm durchgeführt wird.
Wird Leitungsanästhesie unter Ultraschall eingesetzt, werden für periphere Nervenblockaden bessere und schnellere Blockadeerfolge erzielt, der LA-Verbrauch ist geringer und es kommt seltener zu akzidentellen Gefäßpunktionen. Damit ist auch die Gefahr von LA-Intoxikationen reduziert. Trotzdem kann es zu Nervenschäden kommen durch nervale Perforationen, intraneurale Injektionen und den direkten Kontakt der Kanüle mit dem Nerven (Kugler 2016).
Intravenöse Regionalanästhesie Bei der auch Bier’sche Venenanästhesie genannten LA wird nach einer Blutleere das LA in eine Vene der nicht durchbluteten Extremität injiziert. Es handelt sich um ein Verfahren für kurze Operationen an Weichteilen von Arm oder Bein.
Zentrale Nervenblockaden Das Lokalanästhetikum wird ▶ für die Spinal- und Periduralanästhesie (PDA) rückenmarksnah injiziert.
Gefäßverengender Zusatz
Lokalanästhetika werden mit oder ohne gefäßverengenden Zusatz angeboten. Vasokonstriktoren wie Adrenalin oder Phenylephrin vermindern die Durchblutung und somit die Resorption von LA im Blut am Injektionsort. Sie erhöhen damit die Wirkungsdauer und unterstützen die Blutarmut im Operationsgebiet.
Merke
Gefäßverengende Zusätze in Lokalanästhetika dürfen niemals in Gebieten mit Endarterien (Finger, Zehen, Ohren, Nase sowie am Penis) und wenig durchbluteten Hautbezirken wegen der Gefahr einer ischämischen Schädigung (Gangrän) verwendet werden. Genauso wenig dürfen sie bei Mangeldurchblutung injiziert werden!
25.1.2 Situation des Patienten
Die Untersuchungsergebnisse von Punktionen haben i. d. R. für die betroffenen Patienten erhebliche Konsequenzen, insbesondere wenn es um die Diagnose von malignen Tumoren geht. Jede Biopsie oder Punktion bedeutet, dass dem Patienten eine Verletzung zugefügt wird, die ihm evtl. Schmerzen bereitet. Davor empfindet der Betroffene Angst, zudem fürchtet er sich vor den Komplikationen, die bei solchen Eingriffen auftreten können. Neben der ärztlichen Aufklärung des Patienten ist es daher ebenso wichtig, dass Pflegende eine Atmosphäre des Vertrauens schaffen.
Recht im Fokus
Nach der Aufklärung durch den ausführenden Arzt muss dem Patienten vor Durchführung der Punktion mindestens 24 Stunden Bedenkzeit gegeben werden; er entscheidet über das Vorgehen, die Risiken einschließlich der möglichen Infektionsgefahr (Vorbrüggen 2016).
25.1.3 Pflege- und Behandlungsplan
Biopsien und Punktionen sind i. d. R. ärztliche Aufgabe. Dies betrifft die Anordnung und Durchführung. Die Aufklärung durch den Arzt umfasst neben wichtigen Informationen zum Eingriff auch eine Anamneseerhebung zu möglichen Blutungskomplikationen. So können Blutungsereignisse im Zusammenhang mit früheren Operationen (z. B. Zahnextraktionen) Hinweise auf Blutgerinnungsstörungen geben. Auch Pflegende sollten diese Informationen des Patienten kennen und sie evtl. ergänzen. Abhängig von der Intensität des Eingriffs ist evtl. eine schriftliche Einverständniserklärung notwendig.
Aufgaben der Pflege Im Rahmen einer Punktion/Biopsie ergeben sich folgende Schwerpunkte:
-
Vorbereitung des Patienten und hygienische Sicherheit
-
Assistenz bei der Durchführung der Lokalanästhesie
-
Assistenz bei der Durchführung der Punktion/Biopsie
-
Nachsorge und Beobachtung auf Komplikationen
25.1.3.1 Grundsätzliches zur Vorbereitung
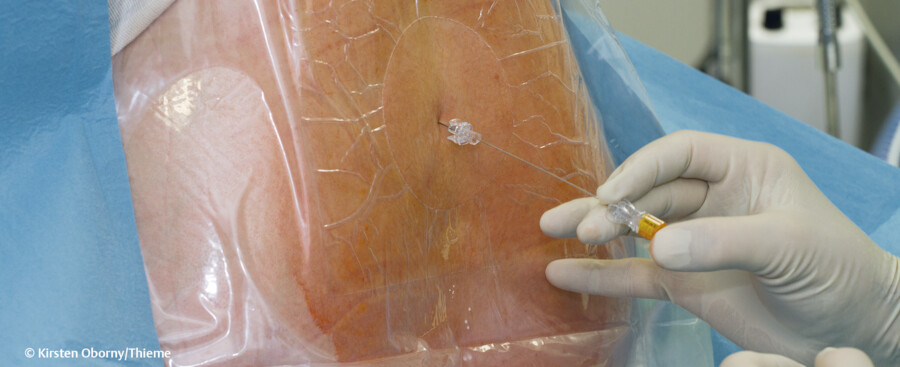
Punktionen und Biopsien unterscheiden sich in den Prozessschritten nicht wesentlich, lediglich in Intensität und Komplexität der Ausführung gibt es Unterschiede. Die Grundsätze der Vorbereitung und Durchführung werden daher zusammen beschrieben ( ▶ Abb. 25.3). Ein Beispiel wird mit der ▶ Beckenkammbiopsie aufgezeigt, weitere Inhalte verschiedener Punktionen und Biopsien sind den pflegerischen Aufgaben bei speziellen Erkrankungen zugeordnet.
Prozessschritte von Punktionen und Biopsien.
Abb. 25.3

Hygienische Sicherheit
Die hygienischen Vorbereitungen richten sich nach dem Zielort und dem Risiko der Körperpunktion, insbesondere bei der Nutzung von Ultraschall und -sonden ( ▶ Tab. 25.2 ).
|
semikritisch |
kritisch |
|
|
Punktionsort |
Kontakt mit Schleimhaut, krankhaft veränderter Haut |
Kontakt mit Blut, inneren Geweben oder Organen |
|
Beispiele |
transösophageale, vesikale, vaginale, rektale und perianale Sonden |
Mamma, Prostata (Core-needle-[Kernnadel-]Biopsie), Feinnadelpunktion |
|
Anforderung |
Keiminaktivierung im Sinne von Desinfektion |
Sterilität muss bei Eingriff gewährleistet sein |
|
Überzug |
Überzug keimarm |
Sterilität für
|
|
Schallleitungsmedium |
unsteril |
alkoholisches Hautantiseptikum oder steriles Ultraschallgel |
Patientenvorbereitung Das Punktionsfeld wird für die Lokalanästhesie und die Hautpunktion so weit freigelegt, dass es zu keiner Kontamination durch Kleidungsstücke kommen und die Punktion unbehindert durchgeführt werden kann.
Haarkürzung Falls Körperhaare stören, dürfen sie vor dem Eingriff gekürzt werden. Keinesfalls darf eine Rasur, die durch Mikroläsionen einen Infekt auslösen kann, vorgenommen werden (Jung 2016).
Händehygiene Nach einer hygienischen Händedesinfektion sind vom ausführenden Arzt entweder OP-Handschuhe oder Schutzhandschuhe zu tragen. Auch nach dem Eingriff muss eine abschließende Händedesinfektion durchgeführt werden aufgrund der hohen Rate an defekten Handschuhen.
Gespräche Da die Gefahr einer Kontamination der Punktionsstelle mit Streptokokken besteht, sollten Gespräche während des Eingriffs auf das Notwendigste beschränkt werden. Daraus ergibt sich auch, dass der Patient im Vorfeld informiert und das Material gut vorbereitet ist.
Gesichtsmaske Sind Spritzenwechsel während des Eingriffs nötig und besteht die Möglichkeit des Verspritzens von Körperflüssigkeit, muss der Arzt eine Gesichtsmaske zum Schutz vor Augen- oder Schleimhautkontamination tragen.
Steriles Material Spezialkanülen und Einmalspritzen müssen steril sein.
Merke
Steril verpackte Instrumente dürfen – ebenso wie Medikamentenampullen – erst unmittelbar vor der Punktion geöffnet werden. „Non-Touch-Technik“ meint hier, Kanülen und Katheter, die in den Körper eingebracht werden, vorher nicht mit bloßen Händen zu berühren.
Hautantiseptik
Auch bei Verwendung kleinster Injektionsnadeln können Hautstanzzylinder entstehen, die in die Tiefe des Gewebes verlagert werden. Dabei können Mikroorganismen der Hautoberfläche ins Gewebe verschleppt werden. Die erforderlichen Maßnahmen der Antiseptik an der Punktionsstelle und der hygienischen Prävention richten sich hier nach dem methodenspezifischen Risiko der verschiedenen Punktionsarten ( ▶ Tab. 25.3 ). Die KRINKO-Empfehlungen stufen Punktionen hier in 4 Risikostufen ein (Trautmann 2011).
|
Punktionsart |
Tupferart |
Einwirkzeit1 Antiseptikum |
Basishygiene2, weitergehende Schutzmaßnahmen und Desinfektionstechnik3 |
Versorgung Punktionsstelle |
|
Risikogruppe 1 |
||||
|
intrakutane Injektion |
keimarm |
mind. 30 Sek. |
Alkohol aufsprühen und abtrocknen lassen |
|
|
subkutane Injektion durch Mitarbeiter |
keimarm |
mind. 30 Sek. |
Alkohol aufsprühen, Rest unter Beachtung der Einwirkzeit mit Tupfer abwischen; bei Eigeninjektion entscheidet der Patient |
evtl. keimarmer Verband |
|
kapilläre Blutentnahme |
keimarm |
mind. 30 Sek. |
Alkohol aufsprühen, Schutzhandschuhe tragen |
evtl. keimarmer Verband |
|
intravenöse Blutabnahme, Injektion (peripher) |
keimarm |
mind. 30 Sek. |
Schutzhandschuhe tragen, Alkohol aufsprühen oder wischen |
keimarmer Verband |
|
arterielle Blutentnahme |
steril |
mind. 30 Sek. |
Schutzhandschuhe tragen, Alkohol aufsprühen oder wischen |
keimarmer Verband |
|
Risikogruppe 2 |
||||
|
subkutane Infusion |
steril |
mind. 30 Sek. |
Alkohol aufsprühen, Rest unter Beachtung der Einwirkzeit mit Tupfer abwischen |
steriler Verband |
|
intramuskuläre Injektion (Risikopatient, evtl. gewebstoxische Arzneiwirkung) |
steril |
1 Min. |
Alkohol aufsprühen, Schutzhandschuhe tragen, mit Tupfer abwischen, ein 2. Mal aufsprühen, Einwirkzeit einhalten, ggf. nicht eingetrocknete Lösung mit sterilem Tupfer abwischen |
steriler Verband |
|
Punktion des Reservoirs implantierter Katheter (Port) |
steril |
mind. 1 Min. |
|
|
|
steril |
mind. 1 Min. |
Alkohol aufsprühen, Schutzhandschuhe tragen, mit Tupfer abwischen, ein 2. Mal aufsprühen, Einwirkzeit einhalten, ggf. nicht eingetrocknete Lösung mit Tupfer abwischen |
steriler Verband |
|
Lumbalpunktion |
steril |
mind. 1 Min. |
Alkohol aufsprühen, sterile OP-Handschuhe tragen, mit Tupfer abwischen, ein 2. Mal aufsprühen, Einwirkzeit einhalten, ggf. nicht eingetrocknete Lösung mit Tupfer abwischen, steriles Abdeck- oder Lochtuch |
steriler Verband |
(diagnostisch) |
steril |
mind. 1 Min. |
Mund-Nasen-Schutz, Alkohol aufsprühen, sterile OP-Handschuhe tragen, mit Tupfer abwischen, ein 2. Mal aufsprühen, Einwirkzeit einhalten, ggf. nicht eingetrocknete Lösung mit Tupfer abwischen |
steriler Verband |
|
Blasenpunktion (diagnostisch) |
steril |
mind. 1 Min. |
Alkohol aufsprühen, sterile OP-Handschuhe tragen, mit Tupfer abwischen, ein 2. Mal aufsprühen, Einwirkzeit einhalten, ggf. nicht eingetrocknete Lösung mit sterilem Tupfer abwischen |
steriler Verband |
|
Risikogruppe 3 |
||||
|
steril |
mind. 1 Min. |
Mund-Nasen-Schutz anlegen, Alkohol aufsprühen, sterile OP-Handschuhe tragen, mit Tupfer abwischen, ein 2. Mal aufsprühen, Einwirkzeit einhalten, ggf. nicht eingetrocknete Lösung mit sterilem Tupfer abwischen, steriles Abdeck- oder Lochtuch auflegen |
steriler Verband |
|
Risikogruppe 4 |
||||
|
steril |
mind. 1 Min. |
Kopfhaube sowie Mund-Nasen-Schutz anlegen, remanent wirksames alkoholisches Antiseptikum sprühen – wischen – sprühen – wischen (mehrmals Tupfer wechseln), steriler Bündchenkittel und sterile OP-Handschuhe tragen, Punktionsstelle großflächig abdecken |
steriler Verband |
|
1 Grundsätzlich sind die Angaben der Hersteller zu beachten (Beipackzettel, Rote Liste, Originalbehältnis). 2 Basishygiene: Berufskleidung tragen, vor allen Punktionen hygienische Händedesinfektion durchführen, Schutzschürze bei Körperkontakt tragen, freie Unterarme, keine frei hängende Krawatte 3 Hautantiseptika können aufgesprüht oder mittels Tupfer appliziert werden. |
||||
Reinigung Bei Verunreinigung der Haut (z. B. Schmutz, Blut) muss vor der Hautantiseptik grundsätzlich die Haut gereinigt werden.
Desinfektion Die Antiseptik kann durch Sprühen oder Wischen aufgebracht werden. An talgdrüsenreichen Hautarealen lassen sich durch mehrfaches Aufbringen des Desinfektionsmittels und Wischen mit Tupfern oder Kompressen (zusätzliche „mechanische Komponente“) größere Keimzahlen reduzieren (ohne Studienbeweis). Es empfehlen sich Präparate mit Remanenzwirkung (Langzeitwirkung, z.B. Octeniderm).
Tupfer Werden Tupfer oder Kompressen verwendet, müssen diese sterilisiert, d. h. keimarm, sein. Techniken mit hohem Infektionsrisiko, z. B. Punktionen von Gelenken oder Körperhöhlen, intramuskuläre Injektionen oder das Legen eines ZVKs erfordern sterile Tupfer.
25.1.3.2 Vorbereitung des Patienten
Bei der Vorbereitung muss Folgendes beachtet werden:
-
Situation einschätzen in Bezug auf Zustand, Belastbarkeit und Informationsbedürfnis des Patienten und mit Arzt kommunizieren.
-
Blutwerte kontrollieren (evtl. Blutgruppe, Gerinnungsstatus).
-
Prüfen, ob eine Prämedikation vom Arzt angeordnet wurde und wann diese verabreicht werden muss.
-
Unter Umständen muss der Patient 6 Std. vor der Punktion nüchtern bleiben (z.B. bei einer Narkose oder länger dauernden endoskopischen Biopsien).
-
Punktionsstelle soweit notwendig vorbereiten (Haare kürzen).
-
Dem Patienten unmittelbar vor der Punktion die Gelegenheit geben, Blase und, wenn möglich, Darm zu entleeren.
-
Die Punktion störende Kleidung ausziehen.
-
Patienten möglichst bequem positionieren, je nach Art der Anästhesie, der Punktion sowie den Bedingungen des Patienten.
-
Bei der Anlage kontinuierlicher Katheter muss der Arzt einen sterilen Bündchenkittel tragen.
25.1.3.3 Assistenz bei der Durchführung der Lokalanästhesie
Die Lokalanästhesie ist Aufgabe des Arztes! Zudem müssen die Überwachungsbedingungen denen einer Vollnarkose entsprechen. Aufgabe von Pflegenden ist es, das Material vorzubereiten sowie zu assistieren und den Patienten auf Nebenwirkungen (z.B. LA-Intoxikationen) zu beobachten. Der Patient muss so positioniert sein, dass er entspannt und für längere Zeit ruhig liegen kann.
Vorbereitung des Materials
Für die Lokalanästhesie sind folgende Gegenstände bereitzulegen:
-
Materialien zur Hautantiseptik
-
Injektionsspritzen (1 ml und 5 bzw. 10 ml)
-
dünne Injektionskanülen
-
Lokalanästhetikum nach Verordnung
Durchführung
Die Punktion erfolgt durch den Arzt:
-
Er sucht die gewünschte Injektionsstelle und markiert diese evtl. mit einem nicht abwaschbaren Farbstift.
-
Er führt die Hautantiseptik durch (bei oberflächlichen Infiltrationsanästhesien reicht eine 2-malige Hautantiseptik aus, für alle weitergehenden Blockaden gelten die Bedingungen einer operativen Hautantiseptik).
-
Nach der hygienischen Händedesinfektion zieht er sich OP-Handschuhe an.
-
Er setzt zunächst unter Beachtung steriler Vorsichtsmaßnahmen mit einer feinen Kanüle (und 1-ml-Spritze) eine Hautquaddel.
-
Er spritzt dann stufenweise (evtl. ultraschallunterstützt) mit einer längeren Kanüle (und einer 5- bis 10-ml-Spritze) unter wiederholter Aspiration und Rotation um 180° (um eine intravenöse oder intraarterielle Injektion zu vermeiden) das Lokalanästhetikum ein.
Beobachtung auf Komplikationen
Bei der Anwendung eines LAs können schwere, u. U. lebensbedrohliche Komplikationen auftreten. So etwa, wenn der Blutspiegel des LAs zu hoch ist (LA-Intoxikation) oder wenn der gefäßverengende Zusatz zu einer allergische Reaktionen führt.
Ein lokalanästhesierter Patient muss daher sorgfältig überwacht werden (apparativ kontrollierte Vitalparameter). Wichtig ist, eventuelle Warnzeichen einer ZNS-Reaktion (z.B. Krämpfe) frühzeitig zu erkennen und Äußerungen des Patienten entsprechend zu bewerten. Zu achten ist hier u.a. auf:
-
taubes Gefühl von Lippen und Zunge
-
metallischen Geschmack
-
Unruhe, Schläfrigkeit, verwaschene Sprache
Die Ansprache ist eine sichere Methode, um sich einen Eindruck über den momentanen Zustand zu verschaffen.
Merke
Je mehr LA injiziert wird, desto mehr wird resorbiert – je höher der Plasmaspiegel, desto größer ist die Gefahr von toxischen Nebenwirkungen auf ZNS und Herz-Kreislauf-System. Die Resorptionsgeschwindigkeit ist abhängig vom Injektionsort (s. ▶ Abb. 25.2).
25.1.3.4 Assistenz bei der Durchführung der Punktion/Biopsie
Die Maßnahmen sind entsprechend dem Ablaufschema in ▶ Abb. 25.3 zu planen.
Vorbereitung des Materials
Die Art der Punktion bestimmt das zu richtende Material auf korrekt desinfizierter (70%iger Alkohol) und steril abgedeckter Arbeitsfläche:
-
Punktionskanülen/Biopsieinstrument
-
Spezialspritzen und -bestecke bzw. Zubehör (evtl. Klammersetzer)
-
Probeentnahmeröhrchen
-
evtl. zusätzliches Auffanggefäß, Begleitzettel für das Labor
-
OP-Handschuhe, Abdecktücher, evtl. Mund-Nasen-Schutz, Augenschutz
-
ggf. Sterilmaterial für ultraschallgeführte Punktionen ( ▶ Tab. 25.2 )
-
Schnellverband, Deck- oder Kompressionsverband
Merke
Identische Luer-Verbinder, z.B. für Punktionskanülen und Sondenernährung, führten in der Vergangenheit durch Medikamentenverwechslung zu schweren Zwischenfällen. Ab 2017 werden u.a. für neuroaxiale Anwendungen wie Spinalanästhesie vertauschungssichere Systeme eingeführt mit spezifischen Verbindertypen. Neue Risiken entstehen in der Umstellungs- und Anfangsphase. So können bestimmte Konnektoren fehlen oder es können Verwechslungen auftreten bei der Wahl der passenden Spritze zur Vorbereitung der Medikamentengabe. Das Aktionsbündnis Patientensicherheit (APS) begleitet den Prozess durch ständig aktualisierte Informationen (Im Internet: http://www.aps-ev.de/).
Durchführung
Das Prinzip einer Punktion bleibt immer gleich, egal welches Organ punktiert wird. Unterschiedlich ist das Ausmaß der Vorbereitung, Unterstützung und Nachsorge. Diese richten sich nach der Art der gewählten Zugangsmethode und der Situation bzw. dem Zustand (Befinden, Befund) des Patienten. Die Durchführung der verschiedenen Punktionen ist in den entsprechenden Kapiteln beschrieben und richtet sich nach den Risiken und hygienischen Besonderheiten ( ▶ Tab. 25.3 ).
Pflegende überwachen das Befinden des Patienten. Sie sorgen dafür, dass
-
der Raum warm und zugluftfrei ist und den Erfordernissen der Infektionsprophylaxe entspricht,
-
der Patient nur so weit aufgedeckt ist, dass eine ungehinderte Durchführung gewährleistet ist,
-
die Intimsphäre gewahrt ist (Patient darf durch unbeteiligte Zuschauer nicht gestört oder beschämt werden).
25.1.3.5 Nachsorge
Verband Die Einstichstelle muss nach der Punktion sofort steril abgedeckt und verbunden werden, um Infektionen und Verschmutzungen der Kleidung zu vermeiden.
Kompression der Punktionsstelle Nach perkutanen interventionellen Eingriffen können Blutungskomplikationen auftreten, wie z.B. ein Hämatom nach Punktion der A. femoralis communis (Karl 2016). Wichtig ist die konsequente Kompression der Punktionsstelle.
Untersuchungsmaterial Alle Beteiligten müssen dafür Sorge tragen, dass Fehler möglichst vermieden werden. Je nach Material wird das entnommene Punktat/Aspirat bzw. Biopsat für den Transport ins mikrobiologische oder klinische Labor/Pathologische Institut vorbereitet.
Zum Material muss der Arzt dem Pathologen/Labor klinische Angaben zu Anamnese, Art und Dauer der Symptomatik und einer evtl. vorausgegangenen Therapie und v. a. relevante Befunde übermitteln.
Der Transport erfolgt instituts- und materialabhängig in
-
Biopsieröhrchen mit Konservierungsmitteln (Fixierlösung, z. B. Formalin; das aspirierte Gewebematerial wird unverzüglich hineingegeben),
-
sterilen Kulturbehältern mit Agarsubstanz (für Blut, Urin u. a.) zur Anzucht von Mikroorganismen,
-
sterilen Nativröhrchen ohne Zusatz zum Zentrifugieren, Pipettieren o. Ä. vor der Untersuchung: Sie dienen der Aufnahme von Blut, Urin, Liquor, Gewebeflüssigkeit usw.
Entsorgung Punktionsmaterial, das nicht untersucht werden soll, muss entsprechend der Biostoffverordnung entsorgt werden. Benutzte Instrumente und Geräte werden gemäß Hygieneplan aufbereitet.
Dokumentation Der Arzt legt schriftlich die Dauer der Bettruhe, eine evtl. Nahrungskarenz, die Alarmgrenzen bei Monitorüberwachung und die Bedarfsmedikation bei Schmerzen fest.
Beobachtung auf Komplikationen
Jede Punktion/Biopsie ist mit Risiken verbunden. ▶ Tab. 25.4 zeigt spezifische Gefahren bei der Punktion/Biopsie verschiedener Organgebiete und gibt an, was beobachtet bzw. welche Maßnahme durchgeführt werden sollte.
Bei der Punktion infizierter Gewebe wie Drüsen und Abszesse muss an folgende Komplikationen gedacht werden:
-
Infektion des Punktionskanals mit Ausbreitung der Mikroorganismen in die Nachbarschaft
-
nachfolgende Blutung, Verletzung von Nachbargewebe, dann auch Fistelbildung bei Abszesspunktion
|
Gefahren |
Maßnahmen |
|
Pleura, Lunge (Perkutane thorakale Punktion) |
|
|
Verletzung des Lungengewebes mit nachfolgendem Pneumothorax |
|
|
Schmerzen an der Punktionsstelle |
|
|
starke vegetative Reaktion auf Punktion (Patient schwitzt, wird kollaptisch) |
|
|
Blutung aus angestochenem Lungengefäß |
|
|
nach Biopsie der Lungen Blutungsgefahr in die Pleurahöhle (Hämatothorax) |
|
|
Infektionen sowie Verletzungen von Leber, Milz |
|
|
Reexpansionslungenödem bei zu hoher einmaliger Entlastung (> 1000 bis max. 1500 ml Punktionsmenge) |
|
|
Abdomen |
|
|
Verletzung innerer Organe, z. B. Perforation des Darmes (bei Verwachsungen) |
|
|
Perforation eines Gefäßes mit Blutung |
|
|
zu umfangreiches Ablassen von Aszites führt zu Kreislaufversagen durch fehlende Kompression der großen Bauchgefäße durch den Aszites (Schockgefahr) und starkem Eiweißverlust |
|
|
Leber |
|
|
insbesondere bei Blindpunktion Blutungsgefahr (peritoneal oder intrapleural) |
|
|
Gallenaustritt mit peritonealer Reizung |
|
|
Gelenke/Muskulatur |
|
|
Verletzung von Gewebe (Knorpel, Gefäße, Muskulatur, Nerven) |
|
|
Spätkomplikation: Gelenkinfektion, Gewebeinfektion, Schäden nach Verletzung von Gewebe (z. B. von Knorpel; führt zu Arthrose) |
|
|
Haut |
|
|
Hautbiopsie: starke Blutung nach Gefäßpunktion oder bei Gerinnungsstörung |
|
|
Infektion |
|
|
hypertrophe Narben- oder Keloidbildung bei prädisponierten Patienten |
|
|
Durasack des Rückenmarks |
|
|
Lumbalpunktion: Einklemmung von Nervengewebe |
|
|
postpunktioneller Kopfschmerz |
|
|
Rückenschmerzen vermutlich durch Überdehnung von Bändern infolge Relaxation und Trauma an der Punktionsstelle |
|
Prävention und Gesundheitsförderung
Da Biopsien und Punktionen zunehmend ambulant durchgeführt werden, muss der Patient auch nach Abschluss der Untersuchung sorgfältig schriftlich und mündlich informiert werden. Dazu gehören Hinweise zur Mobilität, z. B. darf der Patient
-
frühestens nach 24 Std. aktiv am Straßenverkehr teilnehmen,
-
in dieser Zeit keine wichtigen Entscheidungen treffen und nicht an gefährdenden Maschinen arbeiten,
-
den ambulanten Bereich nur in Begleitung verlassen!
25.2 Pflege von Patienten mit intraarteriellen Kanülen oder Kathetern
Die Anlage von intraarteriellen Kanülen oder Kathetern erfolgt aus diagnostischen Gründen oder zur Kontrolle therapeutischer Verfahren. Im Zuge immer komplexerer Versorgungsprozesse in den Krankenhäusern versorgen Pflegende nicht nur auf Intensivstationen Patienten mit liegenden intraarteriellen Zugängen, sondern auch auf IMC-Station (intermediate care) und z.T. auch auf Allgemeinstationen.
25.2.1 Grundlagen aus Pflege- und Bezugswissenschaften
25.2.1.1 Bedeutung der invasiven Blutdruckmessung
Die Entwicklung der invasiven Blutdruckmessung begann bereits im 18. Jahrhundert. Der Wissenschaftler und Theologe Stephen Hales hatte 1773 erstmals den arteriellen Blutdruck bei einem Pferd gemessen, wozu er eine mit Flüssigkeit gefüllte Glasröhre mit der Halsschlagader des Pferdes kombinierte.
Mit der heute ausgereiften Methodik können alle Patienten, vom Säugling bis zum Hochbetagten, in kritischen Situationen sicher und kontinuierlich überwacht werden. Die invasive Blutdruckmessung erlaubt auch in Situationen, z. B. beim Schockgeschehen oder beim stillstehenden Herzen wie bei einer Herz-OP, eine exakte Beurteilung der Druckverhältnisse, da die Blutdruckmessung kontinuierlich erfolgt und die gemessenen Werte auf dem Überwachungsmonitor angezeigt werden. Die ▶ noninvasive Blutdruckmessung reicht daher oft nicht aus.
25.2.1.2 Indikationen
Für die Anlage eines arteriellen Katheters gibt es zahlreiche, aber eng gefasste Indikationsstellungen, die immer kritisch hinterfragt werden müssen.
Diagnostische Gründe Dies sind:
-
in der Kardiologie bei perkutaner transluminaler Koronarangiografie (PTCA)
-
in der Radiologie zwecks Applikation eines Kontrastmittels zur Darstellung von Gefäßen (Arteriografie)
Therapeutische Gründe Dies sind:
-
kontrollierte Hypotension (Blutdrucksenkung) in der Anästhesie für spezielle Operationen
-
arterielle Blutentnahme zur Ermittlung der Blutgase:
-
bei respiratorischer Insuffizienz
-
bei Beatmungstherapie
-
in der Entwöhnungsphase vom Respirator
-
-
kontinuierliche Blutdruckmessung
-
bei instabilen Kreislaufverhältnissen, z. B. bei Schock
-
unter Therapie mit stark kreislaufwirksamen Medikamenten
-
zur perioperativen Überwachung bei größeren Operationen
-
zur Überwachung bei kardiologischen Eingriffen wie Stentimplantation
-
Am häufigsten kommen intraarterielle Kanülen bei der invasiven Blutdruckmessung zum Einsatz.
25.2.1.3 Blutdruckkomponenten
Der arterielle Blutdruck ist der zentrale Parameter für die Versorgung der Organe. Der Auswurf des Volumens aus dem linken Herzen erzeugt eine Druckwelle, die sich im gesamten Gefäßsystem ausbreitet und gemessen werden kann (in mmHg). Dabei spielen folgende Werte eine entscheidende Rolle:
-
systolischer Blutdruck
-
diastolischer Blutdruck
-
arterieller Mitteldruck
-
Blutdruckamplitude
Systolischer Blutdruck Er ist der erste gemessene Wert und gekennzeichnet als höchster Punkt der arteriellen Druckkurve und wird je nach Monitorsystem abgekürzt mit „Ps“ (engl.: pressure systolic) oder „Art. sys“ (dt.: arteriell systolisch). Der systolische Blutdruck steht stellvertretend für das Schlagvolumen des Herzens und gilt als Maß für den myokardialen Sauerstoffverbrauch. Er gibt zusätzlich Auskunft über eine Hypo- oder Hypertonie (zu niedriger, zu hoher Blutdruck).
Normwert: 90–140 mmHg
Diastolischer Blutdruck In der Druckkurve ist er der niedrigste Punkt und damit der zweite gemessene Wert. Er wird abgekürzt mit „Pd“ (engl.: pressure diastolic) oder „Art. dias“ (dt.: arteriell diastolisch) Der diastolische Druck ist ein Maß für die Koronardurchblutung und damit für die Sauerstoffversorgung des Myokards.
Normwert: 60–90 mmHg
Arterieller Mitteldruck Hierunter versteht man den durchschnittlichen im Gefäßsystem herrschenden Mittelwert des Blutdrucks. Er stellt die treibende Kraft für die Durchblutung der Organe und der Peripherie dar und wird abgekürzt mit „Pm“ (engl.: pressure mean) oder auch mit „MAD“ (dt.: mittlerer arterieller Druck).
Normwert: 70–105 mmHg
Blutdruckamplitude Sie ist die Differenz zwischen systolischem und diastolischem Blutdruck. Sie kann Auskünfte über Veränderungen im Herz-Kreislauf-System geben. Bei sklerotischen Veränderungen kann die Amplitude stark ansteigen, wohingegen bei einer sog. Herzbeuteltamponade (Kompression des Herzens mit Störung der Herzaktion) die Amplitude erheblich kleiner werden kann.
Lebensphase Kind
Blutdruckwerte Neugeborene und Kinder
Für Kinder gelten gegenüber Erwachsenen andere Normwerte, da sich der Blutdruck mit zunehmendem Alter ändert und den Werten von Erwachsenen nähert. Neben dem Alter nehmen auch Körpergröße und Geschlecht Einfluss auf den Blutdruck.
Bei Neugeborenen finden sich Blutdruckwerte von 60–80/35–50 mmHg. Der Druck steigt bis zum 1. Lebensjahr auf 90/60 mmHg. Zwischen dem 1. und dem 10. Lebensjahr nähert sich der Blutdruck 100/60 und steigert sich bei Jugendlichen auf 110/70 mmHg.
25.2.1.4 Punktionsorte
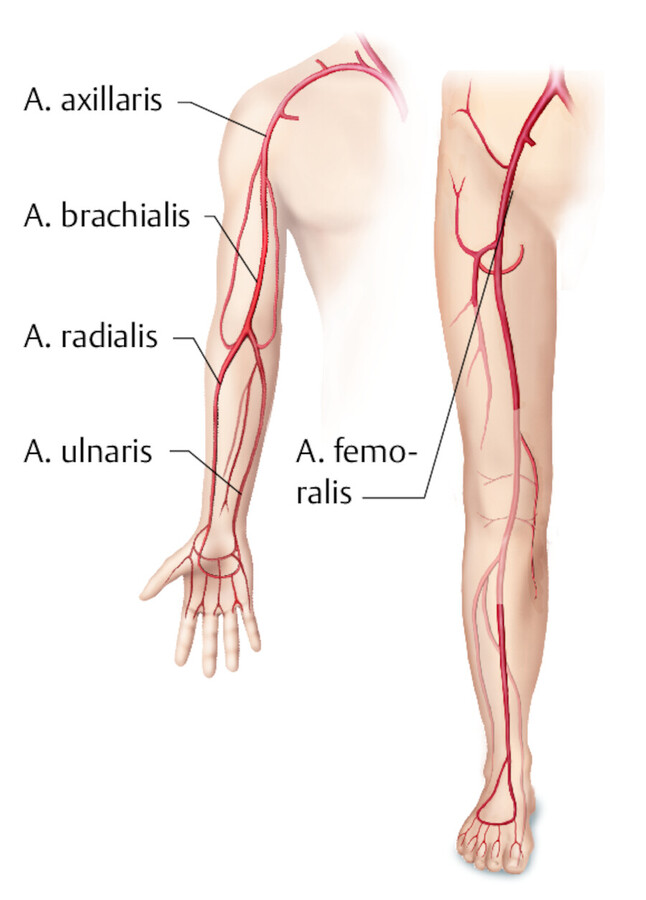
▶ Abb. 25.4 gibt einen Überblick über die punktierbaren Arterien. Die Auswahl des Punktionsortes richtet sich nach
Häufig punktierte Arterien.
Abb. 25.4
-
Indikation,
-
pathophysiologischen Bedingungen benachbarter Arterien,
-
erforderlicher Zugänglichkeit bei operativen Eingriffen,
-
Erfahrung des Arztes.
Für die invasive Blutdruckmessung wird meist die A. radialis punktiert.
Lebensphase Kind
Invasive Blutdruckmessung
Bei Kindern wird am häufigsten die A. radialis punktiert und für längere Verweildauern auch die A. femoralis. Die Punktionstechnik unterscheidet sich dabei nicht von der für Erwachsene.
Bei der Punktion der A. radialis besteht die Gefahr einer Minderversorgung von Hand und Fingern, wenn die parallel verlaufende A. ulnaris keinen ausreichenden Blutfluss gewährleistet. Die Folgen wären u. U. Nekrose und Amputation der Gliedmaßen. Die Gefahr besteht auch umgekehrt, wenn die A. ulnaris punktiert wird und über die A. radialis keine ausreichende Durchblutung des Endstromgebietes gewährleistet ist. Um diese Gefahr zu minimieren, wird mancherorts der Kollateralkreislauf mit dem sog. „Allen-Test“ überprüft.
Allen-Test
Der Patient wird aufgefordert, eine Faust zu bilden. Der Arzt komprimiert nun sowohl A. radialis als auch A. ulnaris, bis die Hand des Patienten blass wird. Jetzt wird der Patient aufgefordert, die Hand zu öffnen. Gleichzeitig gibt der Arzt die A. ulnaris frei, während die A. radialis weiterhin abgedrückt bleibt. Wird die Hand des Patienten innerhalb von bis zu 10 Sek. wieder rosig, so spricht nichts gegen eine Punktion der A. radialis ( ▶ Abb. 25.5). Dauert die Verfärbung länger als 10 Sek. an, sollte die Arterie nicht punktiert werden.
Durchführung des Allen-Tests.
Abb. 25.5 a Kompression der Aa. radialis und ulnaris, b die deutlich blasse Hautfarbe muss nach Freigabe der A. ulnaris zurückgehen, c die deutlich blasse Hautfarbe ist rückläufig.
(Foto: D. Stolecki)

Danach wird zusätzlich auch die Versorgung der A. ulnaris über die A. radialis geprüft: Kompression der A. ulnaris, Freigabe der A. radialis. Auch hier muss die rosige Hautfarbe in gleicher Zeit zurückkehren. Dieser nicht ganz unumstrittene Test wird prinzipiell anderen, aufwendigeren Verfahren vorgezogen. Als Alternative stehen Dopplersonografie oder Plethysmografie zur Verfügung.
Sonografie Eine erhöhte Sicherheit zur Punktion ergibt sich durch die Sonografie (Ultraschall). Der Arzt kann mittels eines Schallkopfes die unter der Haut verlaufende Arterie gut darstellen (runde Form) und erkennen. Dazu wird der Schallkopf steril abgedeckt und unter sterilen Bedingungen die Punktion durchgeführt. Besonders geeignet ist dieses Verfahren auch bei Kindern.
25.2.1.5 Arterienkanülen und -katheter
Zur Kanülierung stehen mit Teflon beschichtete dünnwandige Kunststoffkanülen und Katheter zur Verfügung ( ▶ Abb. 25.6). Der Kunststoff darf nicht mit biologischen Substanzen reagieren und muss gewebeverträglich sein. Die Kanülen haben Ähnlichkeit mit Venenverweilkanülen. Speziell angefertigte Kanülen haben keine Zuspritzmöglichkeit, damit es nicht zu versehentlichen intraarteriellen Injektionen und damit zu massiven Komplikationen kommen kann.
Arterielle Kunststoffverweilkanüle.
Abb. 25.6
Abb. 25.6a Mit Teflon beschichtete dünnwandige Kunststoffkanüle.
(Foto: K. Oborny, Thieme)
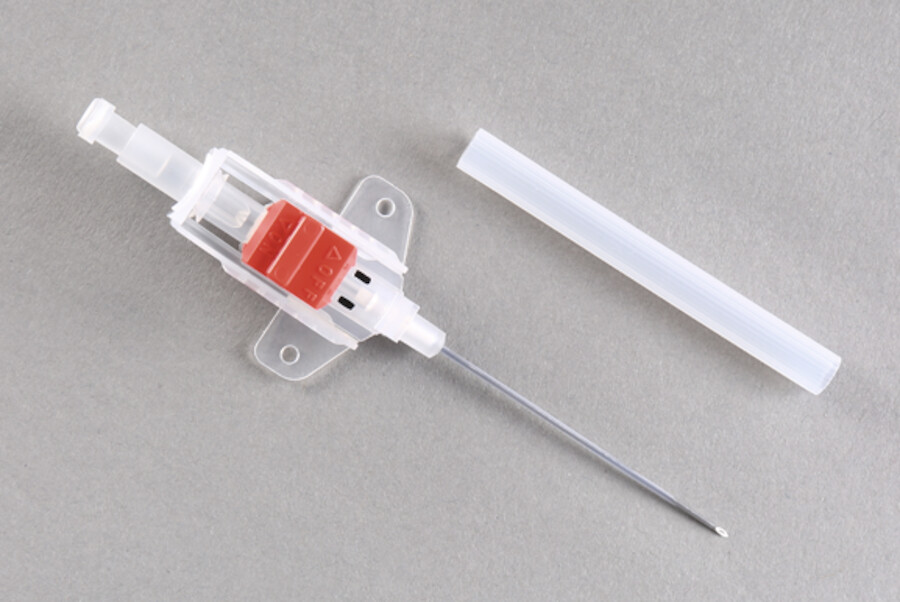
Abb. 25.6b Radialis-Katheterisationssystem mit Seldinger-Technik.
(Foto: K. Oborny, Thieme)
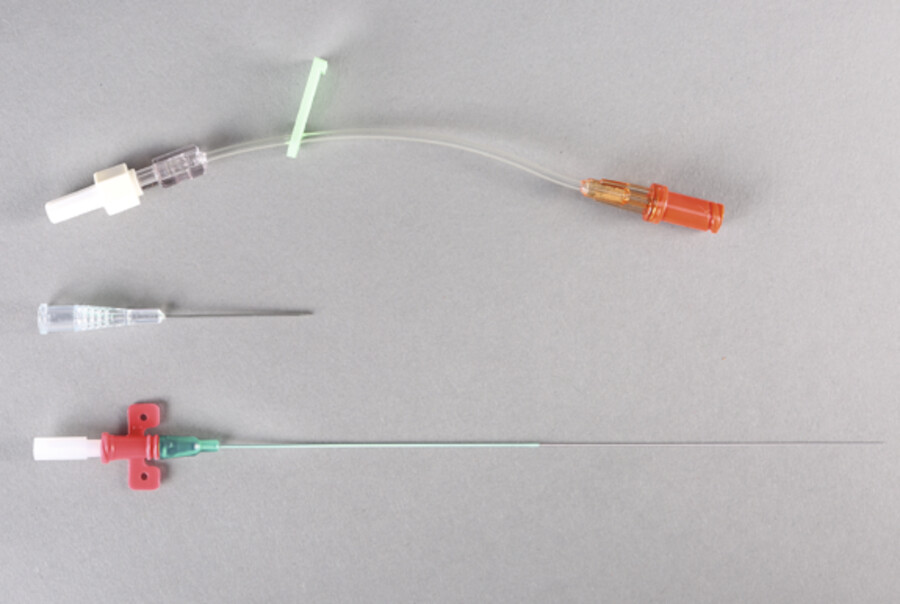
Seldinger-Technik Intraarterielle Katheter werden zumeist in der weniger traumatischen Seldinger-Technik gelegt. Hierbei wird eine Arterie mit einer Kanüle punktiert, der Mandrin entfernt und ein Stahldraht über die Hohlnadel in die Arterie vorgeschoben. Nach Entfernung der Hohlnadel wird dann der arterielle Katheter über den Stahldraht vorgeschoben und platziert.
25.2.1.6 Prinzip der invasiven Blutdruckmessung
Für das Verständnis der invasiven Blutdruckmessung müssen das Prinzip des Verfahrens und der Aufbau der Messkette geklärt sein.
Nach Kanülierung einer Arterie wird die platzierte Kanüle mit einem Messsystem verbunden, das mit heparinisierter Kochsalzlösung (nach Standard der Klinik) gefüllt ist. Das Messsystem selbst besteht aus ( ▶ Abb. 25.7)
Aufbau der Messkette zur invasiven Blutdruckmessung.
Abb. 25.7

-
einer druckstabilen Zuleitung,
-
einem Druckwandler, auch Transducer genannt,
-
einer Spülzuleitung,
-
einem Kabel, das das Messsystem mit dem Monitor verbindet.
Der mit dem Blutauswurf einhergehende Druck wird über das flüssigkeitsgefüllte Schlauchsystem zum Druckwandler weitergeleitet.
Die am Transducer befindliche Membran dehnt sich mit der Stärke des Impulses aus und überträgt den Druck auf eine Spanndrahtkonstruktion. Die vom Patienten übertragene mechanische Energie wird also durch den Transducer in elektrische Energie umgewandelt und über das Monitorkabel an den Verstärker im Monitor geleitet. Hier werden die Impulse verstärkt, gemessen und schließlich als Blutdruck in mmHg angezeigt.
25.2.2 Situation des Patienten
Fallbeispiel
Frau Schulz hat ein Bauchaortenaneurysma (Aussackung) und soll operativ ein Interponat (Überbrückung) der Bauchaorta erhalten. Während der Narkose und OP wird Frau Schulz hämodynamisch hoch potente Medikamente erhalten und evtl. starken Blutdruckschwankungen unterlegen sein. Um diese rechtzeitig zu erfassen und den Blutdruck adäquat unterstützen zu können, wird bei der Patientin unmittelbar vor der Narkoseeinleitung eine arterielle Kanülierung durchgeführt und eine intraarterielle Blutdruckmessung angelegt. Diese Maßnahme erfolgt idealerweise noch im wachen Zustand des Patienten. Außer einem Druck und einem leichten Brennen, verursacht durch das Lokalanästhetikum, wird Frau Schulz keine Schmerzen durch die Punktion erfahren.
Nach der Operation wird Frau Schulz auf der Intensivstation bei liegender arterieller Kanüle durch Zuleitungen in ihrem Bewegungsradius behindert, durch akustische Signale bei einer arteriellen Blutdruckmessung gestört und vielleicht sogar durch den zusätzlichen maschinellen Aufwand um sie herum beeinträchtigt sein.
25.2.3 Pflege- und Behandlungsplan
25.2.3.1 Aufgaben und Aufgabenverteilung
In den Zuständigkeitsbereich des Arztes gehören sowohl die Aufklärung des Patienten über den Grund und die Dauer der Maßnahme sowie Erläuterungen bzgl. möglicher Probleme und Komplikationen. Er ist auch verantwortlich für die Anlage der invasiven Blutdruckmessung und übernimmt alle damit gekoppelten sterilen Aufgaben:
-
Abdeckung und Desinfektion des Punktionsortes
-
Punktion der Arterie
-
Platzierung und Fixierung des Katheters
-
Anlage des Verbands
-
Entsorgung des benutzten Materials
Aufgaben der Pflege Bei der Anlage einer invasiven Blutdruckmessung haben Pflegende folgende Aufgaben:
-
Vorbereitung des Messsystems und des notwendigen Zubehörs
-
Assistenz bei der Anlage einer arteriellen Blutdruckmessung
-
Kontrolle und Dokumentation der Blutdruckwerte
-
Blutentnahme bei liegender Kanüle
-
Beobachtung des Patienten auf Komplikationen
-
Wechsel des Mess-/Spülsystems
-
Verbandwechsel
-
Entfernung der Kanüle
25.2.3.2 Vorbereitung des Messsystems
Zunächst wird ein Beutel mit 500 ml 0,9 % Kochsalzlösung (ggf. nach Standard der Klinik mit Heparin versehen) mit einem Messsystem verbunden und luftleer gefüllt. Danach wird die Spüllösung in eine Druckmanschette eingespannt und über das Manometer ein Druck von ca. 300 mmHg aufgebaut. Der Transducer wird in einer speziellen Vorrichtung am Bett des Patienten platziert und in Herzhöhe positioniert, wo der sog. Nullabgleich (Eichung) vorgenommen wird ( ▶ Abb. 25.8).
Druckwandler in Haltevorrichtung.
Abb. 25.8
(Foto: D. Stolecki)
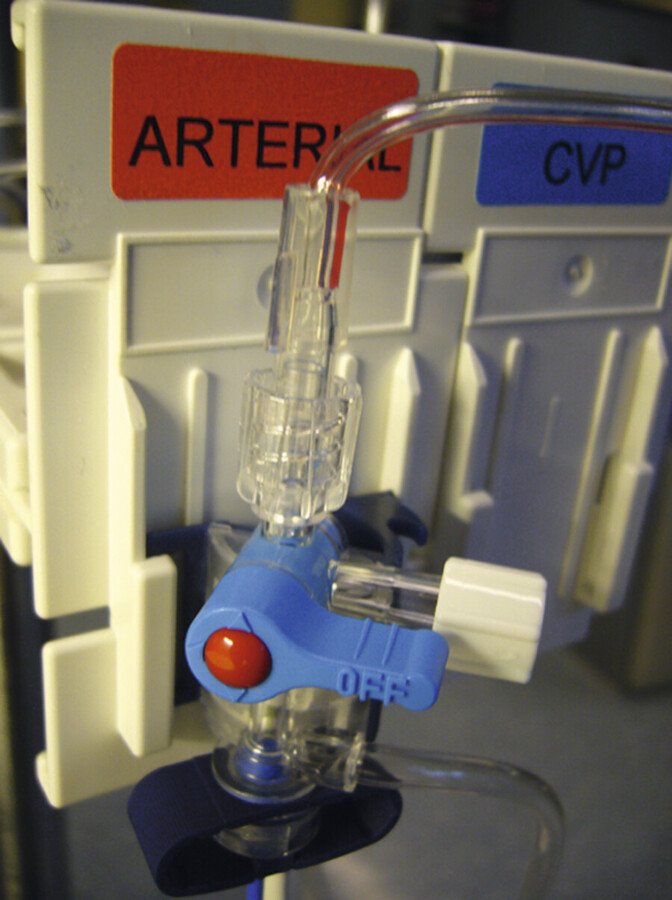
Nullabgleich Dabei wird der am Druckwandler befindliche Dreiwegehahn zur Atmosphäre hin geöffnet, sodass ein Ausgleich zum Umgebungsdruck stattfindet. Parallel wird die Nullpunkttaste am Monitor gedrückt. Nach kurzer Zeit, von Monitor zu Monitor unterschiedlich, erscheinen eine Nulllinie in der Anzeige sowie der Hinweis „Nullabgleich erfolgt“. Das System ist nun geeicht und kann eingesetzt werden.
Für den Nullabgleich ist es wichtig, dass sich der Druckwandler auf Herzhöhe des Patienten befindet und während der Messung in dieser Position verbleibt. Die Erklärung dafür ergibt sich durch die orthostatische Druckregulation in Zusammenhang mit der Erdanziehungskraft. Im Stehen nimmt der arterielle Druck in den Beinen zu, in den kraniellen Gefäßen (Kopf) nimmt er ab. Der sog. hydrostatische Indifferenzpunkt ist eine Ebene des Gefäßsystems, wo sich der Druck und damit der Gefäßquerschnitt bei einem Lagewechsel des Menschen nicht ändern. Und genau dieser Punkt liegt auf Herzhöhe.
25.2.3.3 Vorbereitung des Zubehörs
Für die Anlage eines arteriellen Katheters zur invasiven Blutdruckmessung müssen notwendige Utensilien zusammengestellt werden:
-
unsteriles Material:
-
Mundschutz, Haube
-
Einmalunterlage, Rasierer, Hautdesinfektionsmittel
-
Monitorkabel, EKG, Druckmanschette
-
-
steriles Material:
-
Handschuhe
-
Tischabdeckung, Lochtuch
-
arterielle Katheter zwischen 18 und 20 G
-
2-ml-Spritze
-
Lokalanästhetikum, z. B. Mepivacain 1 %
-
Transducer-Set, roter 3-Wege-Hahn
-
Tupfer, Verbandmaterial, Pflasterfixierung (transparent oder Gaze)
-
evtl. Nahtmaterial und Nadelhalter
-
Kochsalzbeutel, Heparin
-
Das vollständig vorbereitete Material wird griffbereit auf einem Beistelltisch gelegt.
25.2.3.4 Assistenz bei der Anlage einer arteriellen Blutdruckmessung
Die Assistenz umfasst im chronologischen Verlauf (ärztliche Tätigkeiten in kursiver Schrift):
-
Pflegende führt eigene hygienische Händedesinfektion durch.
-
Arzt setzt sich Haube auf und legt Mundschutz an.
-
Er lagert und fixiert die Extremität, an der punktiert wird ( ▶ Abb. 25.9).
Überstreckte Hand zur arteriellen Punktion.
Abb. 25.9
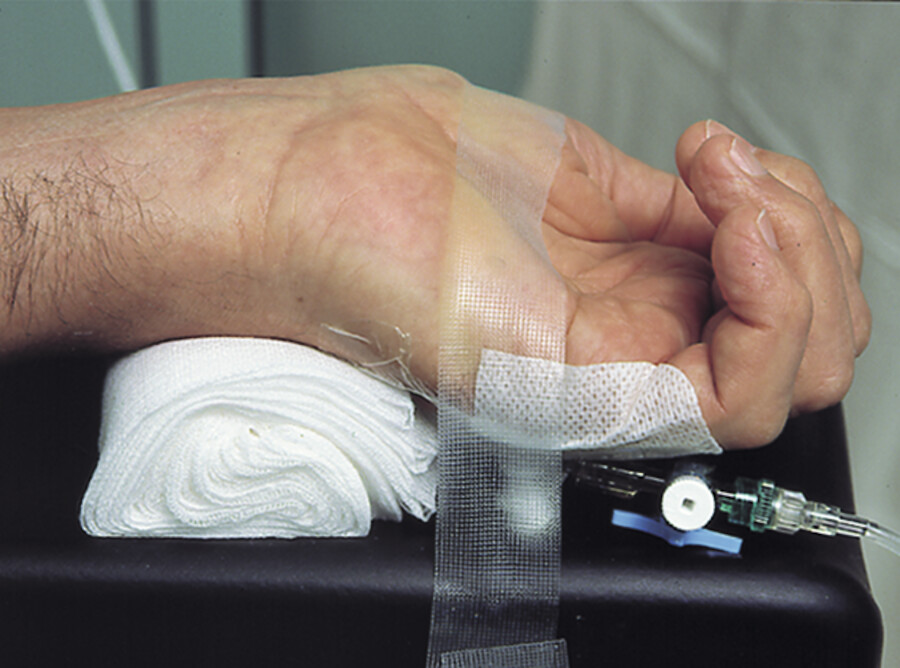
-
Er zieht nach hygienischer Händedesinfektion sterile Handschuhe an.
-
Pflegende reicht sterile Unterlage für den Tisch an.
-
Arzt deckt Tisch steril ab und nimmt Lochtuch für die Punktionsstelle (immer bei Seldinger-Technik) sowie Katheter entgegen.
-
Pflegende desinfiziert Punktionsstelle.
-
Arzt deckt das Punktionsgebiet steril ab und appliziert ein Lokalanästhetikum.
-
Arzt punktiert die Arterie und schiebt den Katheter vor ( ▶ Abb. 25.10).
Punktion der A. radialis.
Abb. 25.10
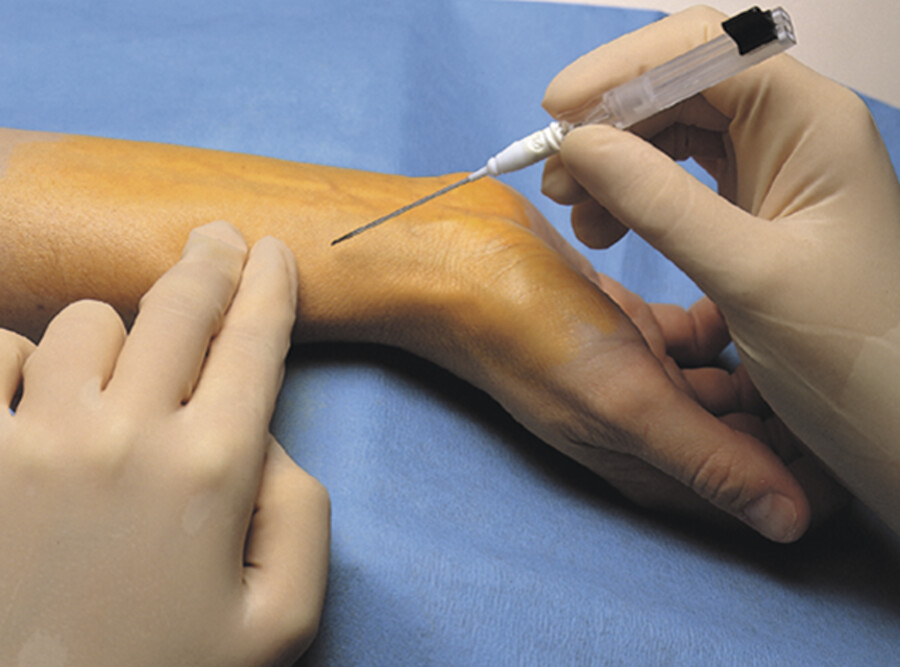
-
Pflegende reicht Messsystem an.
-
Arzt konnektiert Katheter und Messsystem und verbindet die Punktionsstelle.
-
Er entsorgt benutztes Material (Hausmüll; scharfe Gegenstände separieren).
-
Pflegende spült das System.
-
Pflegende kennzeichnet arteriellen Zugang mit Etiketten oder mittels Fettstift zur Vermeidung einer Fehlinjektion.
-
Pflegende stellt die für den Patienten individuell angepassten Alarmgrenzen ein und dokumentiert diese Werte.
-
Pflegende misst parallel nichtinvasiv den Blutdruck zur Kontrolle der invasiv erfassten Werte.
-
Nach Absprache mit dem Arzt dokumentiert die Pflegende den gesamten Vorgang mit Art und Größe der Kanüle, Ort der Kanülierung und eventuellen Besonderheiten.
Die Punktion einer Arterie mittels einer kurzen Kanüle erfolgt nach hygienischer Händedesinfektion und mit sterilen Handschuhen. Nach der Kanülierung und erfolgreicher Nullpunktbestimmung muss auf dem Monitor das Bild in ▶ Abb. 25.11 zu sehen sein.
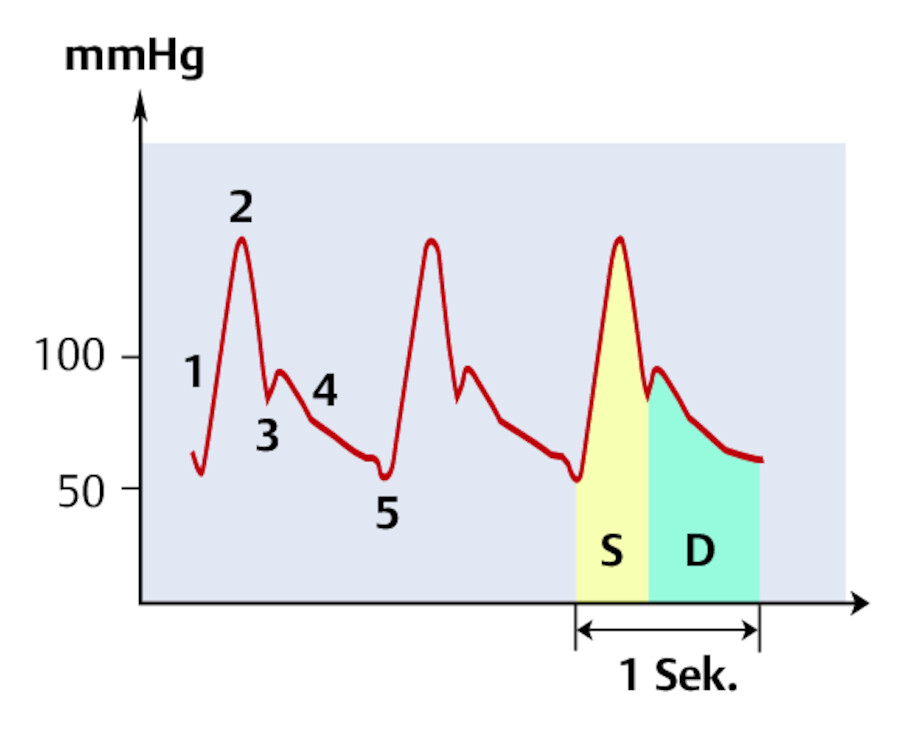
Arterielle Druckkurve und Bedeutung der Anteile.
Abb. 25.11 1 rascher Anstieg mit einsetzender Systole, 2 systolischer Spitzendruck, 3 Aortenklappenschluss mit Druckschwankung, 4 langsamer Druckabfall in der Diastole, 5 niedrigster Punkt (enddiastolischer Druck), S Systole, D Diastole.
25.2.3.5 Dokumentation und Kontrolle der Blutdruckwerte
Alle regelmäßig erfassten Blutdruckwerte werden dokumentiert. Die Möglichkeiten sind sehr variabel. Neben der Eintragung von konkreten Zahlen können auch Diagramme erstellt werden ( ▶ Abb. 25.12). Diagramme haben den Vorteil, dass sie den Verlauf in einem Bild darstellen und Besonderheiten von Blutdruckschwankungen schneller verdeutlichen. Die Art richtet sich nach der zugrunde liegenden Philosophie der Abteilung.
Grafische Dokumentation des Blutdrucks.
Abb. 25.12
Praxistipp
Kontrollieren Sie trotz hoher Messgenauigkeit der invasiven Blutdruckmessung mindestens einmal pro Dienst die invasiv ermittelten Werte mithilfe einer Blutdruckmanschette. Messfehler und Blutdruckdifferenzen können so eindeutig bestimmt werden, womit folgerichtige Therapien eingeleitet werden können.
25.2.3.6 Häufige Messfehler und deren Ursachen
Hinreichende Kenntnisse über das normale Aussehen einer arteriellen Blutdruckkurve, ihre möglichen Abweichungen und eventuellen Ursachen sind von besonderer Bedeutung für die sichere Überwachung der anvertrauten Patienten ( ▶ Abb. 25.13).
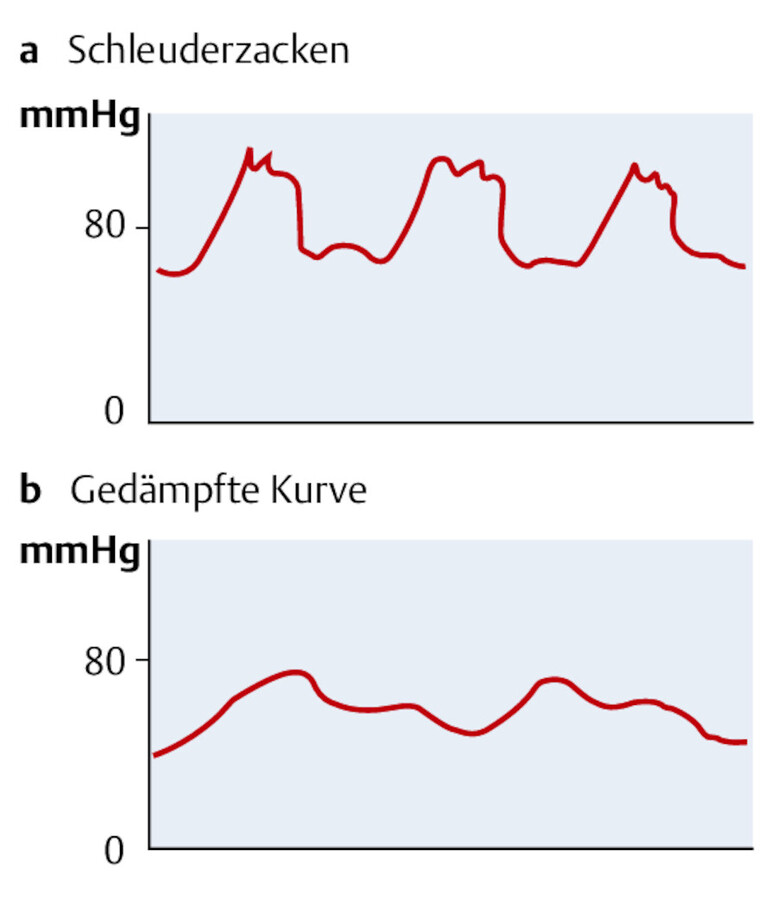
Arterielle Blutdruckmessung.
Abb. 25.13 a Arterielle Blutdruckkurve mit Schleuderzacken (systolischer Blutdruck wird zu hoch angezeigt), b gedämpfte arterielle Blutdruckkurve (systolischer Blutdruck wird zu niedrig, diastolischer Blutdruck zu hoch angezeigt).
▶ Tab. 25.5 erschließt die häufigsten Messfehler, ihre Ursachen und Handlungsschritte.
|
Ereignis |
Ursache |
Maßnahme |
|
keine Kurve auf dem Monitor |
|
|
|
|
|
|
|
|
|
Nullabgleich nicht möglich |
|
|
|
|
|
|
Schleuderzacken in Kurve (systolischer Blutdruck wird zu hoch angezeigt) |
|
|
|
zu hoher Blutdruck |
|
|
|
gedämpfte Kurve: systolischer Blutdruck wird zu niedrig, diastolischer Blutdruck zu hoch angezeigt |
|
|
|
der Druck wird zu niedrig angezeigt |
|
|
|
Kanüle thrombosiert |
|
|
25.2.3.7 Komplikationen
Mit intraarteriellen Kanülen oder Kathetern können auch Komplikationen auftreten. Dazu gehören
-
Hämatombildung,
-
Infektion und Thrombose,
-
Blutungen,
-
Intimaablösung und Bildung eines Aneurysmas,
-
versehentliche intraarterielle Injektionen mit Gefäßspasmus, Ischämie und Nekrosenbildung,
-
Läsionen des N. medianus v. a. bei Punktion der A. brachialis,
-
Mangelperfusion bei insuffizientem Kollateralkreislauf.
Hämatombildung
Mit der Insertion kann eine Fehlpunktion verbunden sein, womit sich rund um die Punktionsstelle ein Hämatom bilden kann. Bei liegender Kanüle ist auf eine sichere, rutschfreie Fixierung zu achten. Ist die Fixierung zu locker, kann durch Bewegung der Kanüle eine Ruptur des Gefäßes entstehen. Das Hämatom (raumfordernder Prozess) birgt die Gefahr in sich, dass die nervale Versorgung der Hand beeinträchtigt werden kann. Der Patient äußert sog. Parästhesien (Missempfindungen) in den Fingern.
Infektion und Thrombose
Bei Verdacht auf eine Thrombose oder eine lokale Infektion (häufiger bei Punktion der A. femoralis) muss die Kanüle, um weitere Komplikationen zu verhindern, schnellstmöglich entfernt werden. Der zuständige Arzt muss informiert werden, der ggf. eine andere Punktionsstelle nutzt. Am häufigsten treten Infektionen im Bereich der A. femoralis auf.
Blutungen
Durch unbemerkte Diskonnektion des Messsystems kommt es v. a. bei offenen Blutdruckmesssystemen (3-Wege-Hahn) zu Blutungen. Wenn dies auch selten vorkommt, ist die Gefahr eines hohen Blutverlustes sehr hoch.
Merke
Der punktierte Arm (das Bein) des Patienten sollte so gelagert sein, dass die Punktionsstelle jederzeit unter Berücksichtigung der Intimsphäre einsehbar ist. So lässt sich bei einer Diskonnektion des Systems ein lebensbedrohlicher Blutverlust verhindern.
Intimaablösung und Bildung eines Aneurysmas
Intimaablösung und Bildung eines Aneurysmas (Ausweitung der Arterie) sind sehr seltene Spätfolgen und bleiben häufig unbemerkt. Eventuell ist später ein operativer Eingriff zur Sanierung erforderlich. Das Ablösen der Intima entsteht primär durch unsachgemäße Fixierung.
Versehentliche intraarterielle Injektion
Trotz aller Vorsichtsmaßnahmen wie deutlicher Beschriftung der Kanüle ( ▶ Abb. 25.14), Verzicht auf einen 3-Wege-Hahn oder Nutzung eines roten 3-Wege-Hahn s (rot für arteriell, blau für venös) am System kann es in seltenen Fällen zu einer Fehlinjektion kommen. Sie ist mit fatalen Folgen für den Patienten gekoppelt, wenn nicht schnell gehandelt wird. Das Ausmaß des Schadens ist u.a. abhängig vom pH-Wert des Medikaments und der injizierten Menge.
Eindeutig gekennzeichneter arterieller Zugang.
Abb. 25.14

Symptome Zeichen einer Fehlinjektion sind
-
massive Schmerzen distal der Punktionsstelle,
-
starke blasse Verfärbung, teils fleckige Haut,
-
Zyanose an den Akren,
-
kein tastbarer peripherer Puls,
-
evtl. frühzeitige Nekrosenbildung.
Diese Probleme resultieren aus dem vom pH-Wert des Blutes abweichenden pH-Wert des intraarteriell applizierten Medikaments. In dieser Situation darf keine Zeit verloren werden, da es für den Patienten auch um den Erhalt der betroffenen Extremität geht.
Merke
Niemand darf eine Fehlinjektion verschweigen. Alle erforderlichen Maßnahmen müssen schnell vorbereitet und eingeleitet werden!
Maßnahmen Notwendige Maßnahmen sind:
-
Arzt schnell informieren
-
Kanüle unbedingt liegen lassen, um mindestens 20 ml isotone Kochsalzlösung injizieren zu können (Verdünnungseffekt, Anpassung des pH-Wertes)
-
Heparin zur Thrombolyse und ein Lokalanästhetikum (z. B. Lidocain 1 %) zur Analgesie und Gefäßdilatation aufziehen
-
evtl. Thrombolytikum (z.B. Urokinase) aufziehen (je nach Ausprägung der Thrombosierung kann dies durch den Arzt appliziert werden)
-
anästhesiologisch kann eine Plexusanästhesie durchgeführt werden, durch die eine ausgeprägte Vasodilatation (Gefäßweitstellung) und eine ausgezeichnete Analgesie zu erzielen ist
Im Zweifelsfall erfolgt eine chirurgische Therapie (Fasziotomie, Thrombektomie).
25.2.3.8 Wechsel des Mess-/Spülsystems
Um eine kontinuierliche und konstant richtige Blutdruckmessung zu gewährleisten und um die Gefahr von Kontaminationen und Infektionen gering zu halten, ist ein regelmäßiger Wechsel des Mess-/Spülsystems erforderlich. Grundsätzlich sollte jedoch so wenig wie möglich am Messsystem bzw. an der Einstichstelle manipuliert werden. Als Leitsatz dient: „So viel wie nötig, so wenig wie möglich.“
Offene Systeme Das Wechselintervall für offene Systeme beträgt 24 Std. Zusätzlich sollten die Angabe des Herstellers beachtet werden (Produktbeschreibungen). Gewechselt wird das gesamte System mit Druckdom, 3-Wege-Hahn und Spüllösung.
Geschlossene Systeme Diese können bis zu 96 Std. genutzt werden, solange keine Diskonnektion stattgefunden hat.
Merke
Da Blut die Körperflüssigkeit mit dem höchsten Infektionsrisiko darstellt, müssen unbedingt Handschuhe getragen werden. Tragen Sie bei bekannten Infektionen wie Hepatitis B, C und D sowie bei HIV zusätzlich Mundschutz und Brille!
25.2.3.9 Verbandwechsel
Die Punktionsstelle muss täglich auf Infektionszeichen kontrolliert werden. Bei Verwendung von Gazeverbänden wird ein Verbandwechsel innerhalb von 24 Std. empfohlen. Bei Nutzung von Folienverbänden verlängert sich das Intervall auf bis zu 7 Tage. Ist der Verband verschmutzt oder durchfeuchtet, muss früher gewechselt werden. Der Verbandwechsel unterliegt dem Prinzip der aseptischen Vorgehensweise, zu dem folgendes Material benötigt wird:
-
Abwurfbehälter
-
je ein Paar unsterile und sterile Handschuhe
-
steriles Pflaster oder Folienverband sowie sterile Pflasterstreifen zur Fixierung (Zügel)
-
sterile Kompressen, Hautdesinfektionsmittel
Durchführung Ein Verbandwechsel umfasst folgende Schritte:
-
Hände desinfizieren
-
sterile Handschuhe und sterile Kompressen griffbereit geöffnet auf einen Beistelltisch legen
-
unsterile Handschuhe anziehen
-
alten Verband mit Hautdesinfektionsmittel lösen und mit Handschuhen in Abfallbehältnis geben
-
Einstichstelle sprühdesinfizieren
-
sterile Handschuhe anziehen
-
Punktionsstelle mit sterilen Kompressen desinfizierend von innen nach außen reinigen, Inkrustationen lösen und entfernen, Kompresse verwerfen
-
abschließend unterhalb der Kanüle reinigen (Vorsicht: Die Kanüle kann sehr schnell aus der Arterie rutschen; ggf. ist eine zweite Person erforderlich, die die Kanüle sichert)
-
Punktionsstelle mit sterilem Pflasterverband versehen und Kanüle mit einem schmalen sterilen Pflasterstreifen sicher fixieren (Achtung: Konnektionsstelle zwischen Kanüle und Messsystem darf keinen Druck auf das Hautniveau ausüben und dadurch eine Hautläsion hervorrufen)
-
um direkten Zug auf die Kanüle zu vermeiden, die Druckleitung des Messsystems oberhalb des Verbandes in eine Schleife legen und ggf. auf einer Kompresse fixieren
-
gebrauchte Materialien entsorgen und Verbandwechsel dokumentieren
25.2.3.10 Entfernung der Kanüle
Die Liegedauer einer intraarteriellen Kanüle unterliegt dem Prinzip „so lange wie klinisch benötigt“, womit die Indikation täglich zu überprüfen ist. Ein routinemäßiger Wechsel des arteriellen Zugangs wird nicht empfohlen. Nach dem Lösen des Verbands und der Entfernung des arteriellen Zugangs ist auf eine sofortige und ausreichende Kompression der Punktionsstelle zu achten:
-
Bei der A. radialis und der A. ulnaris sollte mindestens 3 Min. komprimiert werden, danach wird ein Pflasterverband angelegt.
-
Bei der A. femoralis ist eine Kompressionszeit von mindestens 10 Min. erforderlich, die auch mit beiden Daumen durchgeführt werden kann. Der Blutfluss muss dabei allerdings erhalten bleiben. Anschließend wird ein Druckverband angelegt, der für weitere 10 Min. belassen wird. Auch hier wird abschließend die Punktionsstelle mit einem Wundverband abgedeckt.
In beiden Fällen muss das Versorgungsgebiet der Arterien auf evtl. auftretende ischämische Zeichen engmaschig kontrolliert werden.
25.2.3.11 Blutentnahme bei angeschlossenem Blutdruckmesssystem
Arterielle Zugänge eignen sich auch dazu, bei einem Patienten Blutentnahmen z. B. für Blutgasanalysen durchzuführen. Die Durchführung der Blutentnahme richtet sich nach dem Typus des Blutdruckmesssystems. Man unterscheidet:
-
offene Systeme
-
geschlossene Systeme
Offenes System
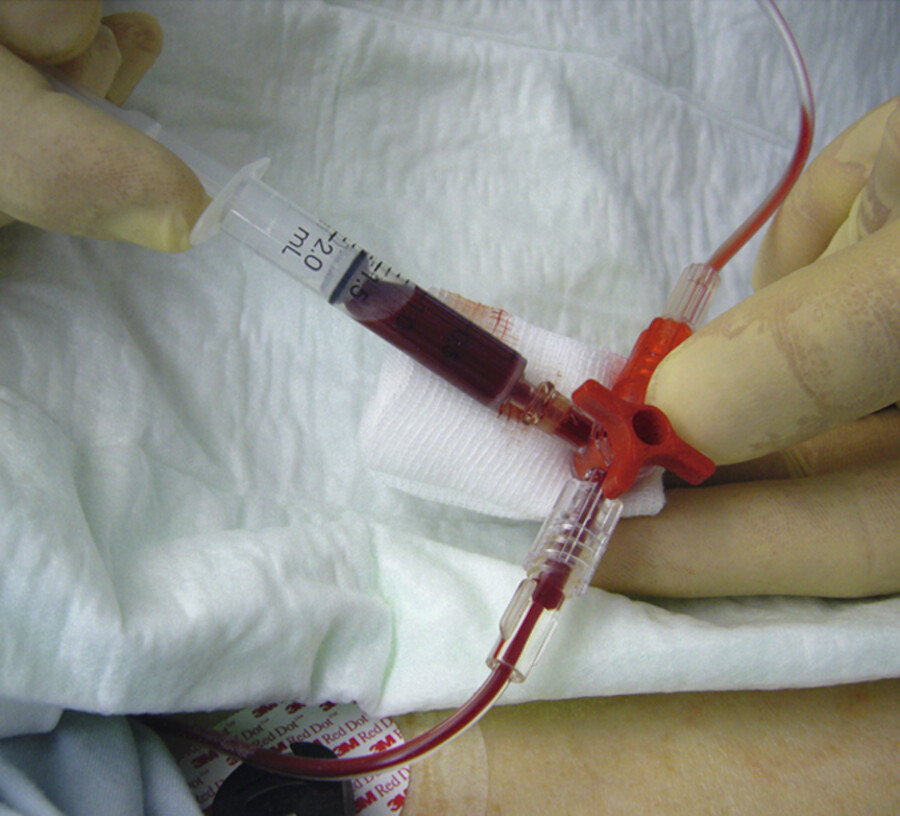
Dieses verfügt über einen 3-Wege-Hahn nahe der Konnektionsstelle, über den Blut entnommen werden kann ( ▶ Abb. 25.15):
Arterielle Blutentnahme aus einem offenen System.
Abb. 25.15
-
hygienische Händedesinfektion durchführen und Handschuhe anziehen
-
roten Verschlussstopfen abschrauben und 2-ml-Spritze in den Konus stecken
-
Tupfer unter 3-Wege-Hahn legen
-
3-Wege-Hahn in Flussrichtung der Spritze stellen und 2 ml Blut aspirieren
-
3-Wege-Hahn jetzt so stellen, dass weder Blut nach außen gelangen kann noch eine Spüllösung fließt
-
das Röhrchen für die Blutprobe in den Konus stecken, Hahn wieder in Flussrichtung des Röhrchens stellen und nochmals 2 ml Blut aspirieren (nur diese Probe ist relevant)
-
abschließend Hahn wieder in Messrichtung stellen, Spüllösung aktivieren, um genaue Messung des arteriellen Druckes zu gewährleisten, und das System mit einem sterilen Verschlussstopfen verriegeln
Merke
Tragen Sie bei der Blutentnahme unbedingt Handschuhe. Die Kontaminationsgefahr ist sehr groß! Vergewissern Sie sich, dass der 3-Wege-Hahn in der richtigen Stellung ist, da sonst sehr schnell Blut aus dem System entweicht.
Praxistipp
Für die Unterscheidung von arteriellen und venösen Zugängen ist es sinnvoll, einheitlich mit Verschlussstopfen umzugehen. So können rote Verschlussstopfen für arterielle, blaue für venöse Zugänge genutzt werden. Durch diese farbliche Codierung werden Irrtümer minimiert.
Geschlossenes System
Das geschlossene System hat keinen 3-Wege-Hahn, sondern einen Drehregler und Adapter im Messsystem ( ▶ Abb. 25.16 a). Um Blut zu entnehmen, wird zunächst der Drehregler betätigt, womit Blut aus der Arterie in das Schlauchsystem fließt. Nach einer Desinfektion des Adapters wird eine Spritze mit passendem Gegenstück zum Adapter aufgesetzt. Das weitere Verfahren ist ähnlich: Aspiration von 2 ml Blut. Abschließend wird das Schlauchsystem mit der (heparinisierten) Lösung durch Drehen des Drehreglers gespült.
Geschlossenes System.
Abb. 25.16 a Druckaufnehmer in Herzhöhe. links: Drehregler mit dem Blut in das Schlauchsystem zurückbefördert wird. rechts: Druckwandler. b Arterielle Blutentnahme aus einem geschlossenen System über einen speziellen Adapter.
(Fotos: K. Oborny, Thieme)

Praxistipp
Wenn sich Blut nur schwer aspirieren lässt, üben Sie auf dem Verband einen sanften Druck auf die wahrscheinlich an der Arterienwand anliegende Kanüle aus. Häufig lässt sich Blut problemlos entnehmen.
25.2.3.12 Blutentnahme – Einmalpunktion
Die Einmalpunktion zur arteriellen Blutentnahme wird vom Arzt durchgeführt. Bei der Einmalpunktion zur Blutentnahme ergeben sich folgende Schwerpunkte für die Pflegenden:
-
Vorbereitung des Patienten und des Materials
-
Assistenz bei der Durchführung der Punktion
Material Für die Punktion einer Arterie zwecks einer einzelnen Blutentnahme wird folgendes Material benötigt:
-
ein BGA-Blutprobenröhrchen oder eine heparinisierte 2-ml-Spritze
-
eine dünne Kanüle (Nr. 12 – 14)
-
Hautdesinfektionsmittel, Einmalunterlage
-
sterile Handschuhe und Tupfer
-
Kanülenabwurf und ein Mülleimer
Patient Nach Information und Sicherstellung der Intimsphäre wird der Patient nach Wahl des Punktionsortes positioniert:
-
in bequemer Rückenlage mit ausgelagertem Arm bei Punktionen der Aa. radialis, ulnaris und brachialis
-
in flacher Rückenlage und mit leicht abgewinkeltem, nach außen rotiertem Bein bei Punktion der A. femoralis
Durchführung Das Bett wird mit der Einmalunterlage im Punktionsbereich geschützt. Zur Punktion der A. radialis oder A. ulnaris wird die Hand des Patienten überstreckt gehalten. Dies kann durch eine Pflegeperson übernommen werden oder der Arm wird mit einer Rolle unterlegt und in überstreckter Position fixiert. ▶ In dieser Position kann der Arzt punktieren. Nach der Punktion erfolgt eine intermittierende Kontrolle der Einstichstelle, um eine evtl. Nachblutung rechtzeitig zu erkennen und zu stoppen.
25.3 Pflege von Patienten mit rückenmarksnahen Leitungsanästhesien
25.3.1 Grundlagen aus Pflege- und Bezugswissenschaften
Indikation Rückenmarksnahe Leitungsanästhesien (Syn.: neuroaxiale Anästhesie) werden u. a. angewendet zur
-
Schmerzausschaltung in der Geburtshilfe,
-
Schmerzausschaltung bei großen abdominal- und thoraxchirurgischen Eingriffen,
-
postoperativen Schmerztherapie,
-
Schmerzbehandlung bei Tumorpatienten.
Wirkorte In der Wirbelsäule wird das empfindliche Rückenmark von mehreren Rückenmarkshäuten geschützt. Von innen nach außen sind das die weiche Hirnhaut (Pia mater) direkt dem Rückenmark aufliegend, die Spinnwebhaut (Arachnoidea) und als äußere Begrenzung die harte Hirnhaut (Dura mater). Das Rückenmark endet beim Erwachsenen durch Längenwachstum auf Höhe des ersten Lendenwirbelkörpers.
Bei der rückenmarksnahen Schmerzbehandlung unterscheidet man im Wesentlichen 2 Wirkorte:
-
Subarachnoidalraum (Spinalanästhesie)
-
Epiduralraum (Periduralanästhesie)
25.3.1.1 Spinalanästhesie
Bei der Spinalanästhesie (SPA) wird das Lokalanästhetikum (LA) in den Spinalraum injiziert, der kein Rückenmark, sondern nur Liquor (Rückenmarksflüssigkeit) sowie nicht umscheidete Spinalnerven enthält ( ▶ Abb. 25.17). Synonym werden die Bezeichnungen subarachnoidale, intrathekale oder intradurale Anästhesie verwendet.
Periduralanästhesie.
Abb. 25.17 Bei der Spinalanästhesie erfolgt die Punktion in den Subarachnoidalraum, während die Periduralkanüle in den Periduralraum eingeführt wird.
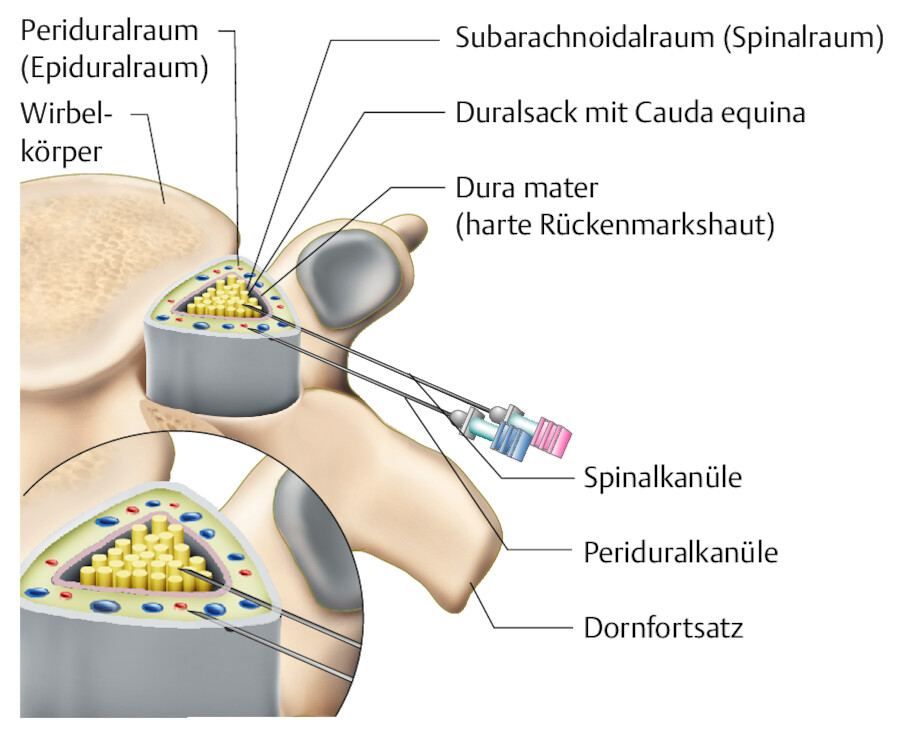
Wirkung Nach der Injektion eines LA in den Spinalraum wird der Schmerz rasch ausgeschaltet. Es kommt zur vorübergehenden kompletten Blockade der motorischen, sensorischen und sympathischen Erregungsleitung in den Spinalnervenwurzeln.
Punktionsort Die Punktion erfolgt meist zwischen dem 3. und 4. bzw. 4. und 5. Dornfortsatz der Lendenwirbelsäule.
25.3.1.2 Periduralanästhesie
Bei der Periduralanästhesie (PDA, Syn. Epiduralanästhesie) wird das LA in den Epiduralraum (Periduralraum, Raum zwischen Periost und Durasack) injiziert (s. ▶ Abb. 25.17). Dieser ca. 4–5 mm breite Raum muss mit der Kanülenspitze blind aufgefunden werden!
Wirkung Das LA wirkt bei der PDA hauptsächlich außerhalb der Hirnhäute auf die vom Rückenmark abgehenden Spinalnerven ein. Sie sind in diesem Bereich von der harten Hirnhaut (Dura mater) umhüllt, der Wirkungseintritt des LA ist dadurch am Hauptwirkort deutlich verzögert (ca. 20 – 30 Min.); das LA muss erst durch die Dura diffundieren.
Punktionsort Diese Form der Lokalanästhesie ist in jeder Höhe der Wirbelsäule ausführbar, je nach OP-Eingriff und gewünschter Anästhesieausdehnung ist eine differenzierte Blockade möglich. Jedoch wird die Lendenwirbelsäule bevorzugt punktiert, da hier der Zugang günstiger ist und keine Rückenmarksverletzung droht (hier ist kein Rückenmark mehr vorhanden, sondern nur noch Liquor und Spinalnerven, s. o.).
Medikamentenmenge Die benötigte Medikamentenmenge ist für den Periduralraum größer als für den Spinalraum. Dies liegt am größeren Verteilungsvolumen des Periduralraumes und der benötigten höheren örtlichen Konzentration.
▶ Tab. 25.6 fasst die Unterschiede von Peridural- und Spinalanästhesie zusammen.
|
Kriterium |
Periduralanästhesie |
Spinalanästhesie |
|
Punktionsstelle |
lumbal, sakral, thorakal, zervikal |
lumbal |
|
Punktionstechnik |
schwierig, höherer Zeitaufwand |
einfach |
|
Injektionsort |
Epiduralraum |
Subarachnoidalraum |
|
Lokalanästhetikamenge |
groß |
gering |
|
Einwirkung |
Blockade sensibler Nervenfasern ohne motorische Beeinträchtigung möglich (Betonung der Anästhesie in Punktionshöhe) |
die Verteilung der Medikamente bewirkt eine Betäubung aller Nervenfasern unterhalb der Punktionsstelle (gesamte untere Körperhälfte) |
|
Wirkungseintritt |
langsam |
rasch |
|
Wirkungsdauer |
lang |
weniger lang |
25.3.1.3 Kombinierte Spinal- und Periduralanästhesie
Spezielle doppellumige Kanülen ( ▶ Abb. 25.18) ermöglichen die Kombination der beiden Änästhesiearten: Zuerst wird über die Periduralkanüle (sog. Tuohy-Kanüle) der PDA-Katheter eingeführt. Danach wird über das zweite Kanülenlumen die Spinalpunktion ausgeführt. Damit werden die Vorteile der beiden Verfahren kombiniert:
-
schnelle und gute Schmerzausschaltung durch die Spinalanästhesie
-
Verlängerung der Schmerzausschaltung durch eine nachfolgende Periduralanästhesie.
Tuohy-Kanüle.
Abb. 25.18 Über die Tuohy-Kanüle kann eine kombinierte Spinal- und Periduralanästhesie durchgeführt werden.

25.3.1.4 Peridurale Opioidanalgesie
Neben der intra- und postoperativen Schmerzbehandlung durch rückenmarksnahe Schmerzmittelapplikation können diese Techniken auch zur Therapie chronischer Schmerzen angewendet werden. Dies trifft insbesondere auf die peridurale Blockade mit Lokalanästhetika (z. B. Bubivacain) und Opioiden zu.
Definition
Die peridurale Opioidanalgesie ist die Applikation von Opioiden in den periduralen und subarachnoidalen Raum. Opioide sind Analgetika vom Opiat-Typ (z. B. Morphin, Buprenorphin, Fentanyl). Sie besetzen Opiatrezeptoren im Hinterhorn des Rückenmarks und bewirken auf diese Weise bereits in geringen Dosierungen eine starke und anhaltende Analgesie.
Bei nicht zu erreichender ausreichender Schmerzlinderung trotz hoch dosierter oraler oder transdermaler Medikation, bei bestehenden Kontraindikationen für die orale Gabe von Schmerzmitteln (z. B. Schluckstörungen, Subileus) oder nicht zu behebenden Nebenwirkungen (z. B. Obstipation) ist die Medikamentengabe über einen Periduralkatheter rückenmarksnah möglich. Damit kann die von der WHO formulierte Stufenleiter der Schmerzbehandlung mit dem Einsatz stark wirksamer Opiate über rückenmarksnahe Katheter erweitert werden.
Langzeitanwendung Nach einer zunächst diagnostischen Applikation der betreffenden Substanz und einer guten analgetischen Wirkung kann ein Periduralkatheter in Verbindung mit einem subkutanen Port oder einer externen Pumpe angelegt werden. Insbesondere zur Langzeitanwendung der kontinuierlichen intrathekalen Opioidinfusion stehen diese implantierbaren Medikamentenpumpen zur Verfügung ( ▶ Abb. 25.19). Bewährt hat sich diese Methode bei an Krebs erkrankten Patienten mit unerträglichen Schmerzen und eingeschränkter Lebenserwartung.
Schematische Darstellung einer implantierten Medikamentenpumpe.
Abb. 25.19

Patientengesteuerte Schmerztherapie (PCA) Unter PCA (Patient Controlled Analgesia) versteht man jede Form der Selbstapplikation von wirksamen Analgetika, auch in der häuslichen Pflege. Der Patient kontrolliert hier selbst, wann er sich selbstständig eine bestimmte Menge eines Opioids verabreicht – das kommt der individuell unterschiedlichen Schmerzempfindung und dem individuellen Analgetikabedarf entgegen. Dabei ist die Dosis des Medikaments durch eine aktive Sperre mit Zeitfenster limitiert, eine Überdosierung also ausgeschlossen. Die Applikation der Schmerzmedikamente geschieht mithilfe von Spritzenpumpen entweder über einen
-
Periduralkatheter (PCEA = Patientenkontrollierte Epidurale Analgesie) oder über
-
einen zentralvenösen Zugang (PCIA = Patientenkontrollierte Intravenöse Analgesie).
Andere Formen der patientengesteuerten Schmerztherapie bestehen als orale Medikation, nasal als Nasenspray, oral inhalativ und transdermal.
Schmerzassessment Das Schmerzassessment ist Grundlage der ärztlichen Medikamentenverordnung und der Erfolgskontrolle der Behandlung. Der Patient selbst sollte zum Experten seiner Situation angeleitet werden. Es gilt, ihn bestmöglich dazu zu befähigen, seinen subjektiv wahrgenommenen und erlebten Schmerz einzuschätzen, auszudrücken und zuverlässige Aussagen dazu zu machen. Pflegende müssen auf subjektive, verbale und visuelle Methoden zurückgreifen, um den Schmerz eines Patienten annähernd erfassen und dokumentieren zu können. Zu einer Dokumentation der Schmerzintensität (Schmerzeinschätzung) und der Schmerzverlaufsdokumentation gehört die korrekte ▶ Dokumentation der Schmerzmittelgabe mit Beobachtung der (Neben-)Wirkungen.
Hygienische Sicherheit Es bestehen Hygieneempfehlungen für die Regionalanästhesie (AWMF 2014), da Infektionen gravierende Folgen haben können (Sitzmann 2012).
Anlage des Katheters
Bei der Anlage des Katheters muss aseptisch und antiseptisch gearbeitet werden. Das beinhaltet:
-
Schmuck, Uhren, Freundschaftsbänder und alle Ringe an Händen und Unterarmen müssen abgelegt werden, um die Hände korrekt desinfizieren zu können.
-
Haare im Punktionsgebiet nur kürzen, z.B. mittels „Clipper“.
-
Punktionshöhe festlegen und Einstichstelle markieren, Punktion unter aseptischen Bedingungen vorbereiten, dazu nur unmittelbar zuvor aufgezogene Medikamente nutzen (keine „Multi-dose“-Behälter verwenden).
-
Vor der Desinfektion des Rückens Bettschutz unter den Patienten legen.
-
Großzügige sterile Arbeitsfläche nach Flächendesinfektion schaffen.
-
Der Arzt, der mit Mund-Nasen-Schutz, Kopfhaube, sterilem Bündchenkittel und mit einem Paar (evtl. 2 Paar) Operationshandschuhen bekleidet ist, führt die Antiseptik des Rückens durch.
-
Hautantiseptik erfolgt mit einem alkoholischen Desinfektionsmittel mit Langzeitwirkung (z.B. Octeniderm), das aufgesprüht oder mittels Tupfer verteilt werden kann.
-
Während der Einwirkzeit (Herstellerangaben) die Haut feucht halten, anschließend Haut trocknen lassen.
-
Dabei die Operationshandschuhe frei von Desinfektionslösung halten oder nach der Antiseptik und dem Abdecken des Rückens des Patienten mit großem (selbstklebendem) sterilem Lochtuch die Handschuhe wechseln.
Merke
Die Punktionstechnik muss so ablaufen, dass die Spinalkanüle und das Lokalanästhetikum den Subarachnoidalraum steril erreichen. Handschuhe, Kanülen oder Katheter dürfen nicht mit Antiseptikum kontaminiert werden. Grund: In der aktuellen Literatur wurden Fälle mit schweren neurologischen Schäden nach einer Kontamination der Spinalpunktionskanüle mit Desinfektionslösung und Einschleppen nicht abgetrockneter Chlorhexidin-Alkohol-Lösungen beschrieben (Campbell 2014).
-
Bei ultraschallgesteuerter Punktion sterile Vorbereitung und Handhabung des Ultraschallkopfs und des zuführenden Kabels (Hüllen) beachten.
-
Trotz Mund-Nasen-Schutz soll der Arzt während der Punktion möglichst wenig sprechen (da bei gesunden Menschen Streptokokken auf den Schleimhäuten siedeln).
Nach der Punktion Nach der Anlage eines Periduralkatheters ist Folgendes zu beachten:
-
Das subkutane Tunnelieren eines Katheters bis zur Punktionsstelle sollte immer dann erfolgen, wenn eine Liegedauer über 24 Std. geplant ist. Diese Führung des Katheters unter der Haut schützt vor aufsteigenden Infektionen.
-
Flachfilter werden zum Schutz vor Partikelkontaminationen der Injektionslösung empfohlen.
-
Für die Annaht des Katheters gibt es keine infektionspräventive Evidenz (AWMF 2014). Nach Entfernen der Punktionsnadel sollte als Erstes ein Okklusivverband mit sterilen Tupfern und Pflaster angelegt werden. Der Katheter wird über die Schulter kopfwärts abgeleitet und am Rücken mit Pflaster fixiert. Im weiteren Verlauf dient ein wasserdampfdurchlässiger Transparentverband zur Beobachtung der Punktionsstelle.
Katheterpflege Eine konsequente aseptische Technik beim Umgang mit den für die jeweiligen Maßnahmen benötigten Gegenständen und Medikamenten ist das entscheidende Kriterium zum Schutz vor Infektionen. Das gilt v.a.
-
bei der Injektionsvorbereitung,
-
bei der kontinuierlichen Schmerztherapie (die maximale Laufzeit von Infusionslösungen beträgt max. 96 Stunden),
-
beim Verbandwechsel am rückenmarksnahen Katheter (angebracht ist er nur bei losem, schmutzigem und feuchtem Verband, spätestens aber nach 7 Tagen).
25.3.2 Situation des Patienten
Ohne Schmerzen könnten wir nicht leben: Schmerzen schützen vor Verletzungen, warnen vor Überlastungen. Wenn wir keine Schmerzen hätten, würden wir ständig Verletzungen erleiden und unseren Körper überfordern, ohne etwas dagegen zu tun oder uns zu schützen.
Schmerzen während therapeutischer Maßnahmen haben eine Warnfunktion, die es zu beachten gilt. Patienten mit akuten Schmerzen haben unbedingte Priorität bei der Hilfe. Chronische Schmerzen verlieren ihre Warnfunktion. Sie erreichen als Begleitsymptomatik vieler chronischer Erkrankungen eigenen Krankheitswert.
Schmerz wird von Menschen als ein belastendes körperliches Ereignis empfunden und ist aus Sicht des Patienten die am meisten gefürchtete Folge z. B. von Krebserkrankungen. Mit Vorurteilen und Mythen wie „Morphin macht süchtig“ wird Menschen, die einer Schmerztherapie bedürfen, immer noch eine adäquate Versorgung verweigert. Bei Tumorpatienten kommt es zu keiner (!) psychischen Abhängigkeit (Striebel 2013). Sind Patienten z.B. nach einer Bestrahlung schmerzfrei, kann eine körperliche Abhängigkeit von Opioiden langsam ausschleichend abgesetzt werden.
25.3.3 Pflege- und Behandlungsplan
Der Arzt bereitet die Punktion durch eine sorgfältige Antiseptik vor, führt die Punktion unter aseptischen Bedingungen durch und ordnet die Medikamente und ihre Dosis schriftlich an. Pflegende übernehmen dabei eine assistierende Funktion.
Aufgaben der Pflege Im Rahmen der Spinal- und Periduralanästhesie ergeben sich folgende Schwerpunkte:
-
Vorbereiten des Materials und des Patienten
-
Assistenz bei der Durchführung
-
Unterstützung und Überwachung des Patienten
-
Beobachtung auf Nebenwirkungen und Komplikationen
-
Verabreichung der angeordneten Medikamentendosis bei der postoperativen Schmerztherapie
-
Pflege der Katheteranlage
Zudem müssen Geräte und Hilfsmittel zur anästhesiologischen Überwachung und für Notfälle bei der Leitungsanästhesie wie für eine Vollnarkose zur Hand sein. Dazu gehören u.a. Anästhesiegerät und -hilfsmittel (z. B. Intubationsbesteck und Endotrachealtubus) zur Behandlung einer Ateminsuffizienz sowie Medikamente.
Praxistipp
Zum Bereithalten von Notfallmedikamenten ist es zu empfehlen, die Medikamentenampullen auf einem eigenem Tablett vorzurichten. Keinesfalls dürfen sie aufgezogen und gelagert werden (z.B. für eine Reanimation), auch nicht gekühlt! Werden z. B. morgens nach Arbeitsbeginn die Notfallmedikamente aseptisch aufgezogen und bis zum Ende des Dienstes kühl gelagert, so entspricht dies nicht den GMP-Bedingungen („Gute Herstellungspraxis“). Eine derartige Praxis ▶ verstößt zudem gegen rechtliche Auflagen.
25.3.3.1 Vorbereiten der Spinalanästhesie
Vorbereiten des Materials
In das Spinalset gehören, je nach Klinikstandard oder Firmenangebot ( ▶ Abb. 25.20):
-
3 – 4 Kompressen, ca. 3 Tupfer
-
Tupferklemme
-
2 Abdecktücher (davon 1 Lochtuch transparent mit selbstklebendem Fixierstreifen)
-
1 Kanüle zum Aufziehen der Medikamente mit Filter zum partikelfreien Aufziehen der Medikamente
-
1 Kanüle für Hautquaddel und Infiltration des Stichkanals
-
Spinalkanüle
-
evtl. Kanüle dazulegen (als Führungskanüle für Spinalnadeln)
-
Lokalanästhetikum (Anästhesisten fragen)
Dem steril angezogenen Arzt werden eine 2-ml-Spritze (für Lokalanästhetikum zur Infiltration) und eine 5-ml-Spritze (für Lokalanästhetikum zur Spinalanästhesie) zum Aufziehen der Medikamente angereicht.
Komponenten eines Spinalsets.
Abb. 25.20
Vorbereitung des Patienten
Überwachung Der Patient wird an die Überwachungsgeräte angeschlossen (EKG, Pulsoxymetrie, RR-Messung) und ein venöser Zugang wird gelegt, um bei Komplikationen rasch intervenieren zu können. Die Pulsoxymetrie als einfach zu handhabendes, nicht invasives Verfahren zur kontinuierlichen Messung der arteriellen Sauerstoffsättigung (SaO2) reagiert bei Hypoxämie sehr schnell.
Positionierung Eine Spinalpunktion kann in Seitenlage oder am sitzenden Patienten vorgenommen werden. Immer sollte der Patient das „Kinn an die Brust nehmen“.
Die Seitenlage ist für den Patienten am bequemsten, die Kollapsneigung ist geringer. Dazu rückt der Patient mit dem Gesäß an die Seitenkante des Operationstisches und wird dazu aufgefordert, einen Rundrücken („Katzenbuckel“) zu machen, d. h. die Knie maximal anzuziehen ( ▶ Abb. 25.21 a).
Die Punktion am sitzenden Patienten ist technisch einfacher, die Abstände zwischen den Dornfortsätzen vergrößern sich. In der sitzenden Stellung muss der Patient festgehalten und sein Kreislauf beobachtet werden; vasovagale Synkope (kurzzeitige Bewusstlosigkeit) oder ein plötzlicher Blutdruckabfall können auftreten.
Lebensphase alter Mensch
Spinalanästhesie
Insbesondere bei älteren und bettlägerigen Patienten kann die Durchführung der Punktion erschwert sein. Hier ist eine sachgerechte und verständnisvolle Führung bei der Positionierung des Patienten wichtig.
Lagerung des Patienten zur Spinalanästhesie.
Abb. 25.21 a In Seitenlage, b Im Sitzen (Ansicht von hinten), c Im Sitzen (Ansicht von der Seite).
Praxistipp
Die korrekte Positionierung des Patienten während der Operation mindert postoperative Rückenschmerzen; z. B. kann ein Kissen bei vorliegendem Hohlkreuz die erschlaffte Rückenmuskulatur im Lendenwirbelbereich unterstützen.
Die Sitzposition erfolgt entweder im Schneidersitz oder mit vom Tisch herabhängenden und auf einem Hocker abgestützten Beinen ( ▶ Abb. 25.21 c, ▶ Abb. 25.21 b).
Hautantiseptik Die Antiseptik erfolgt entsprechend den oben beschriebenen Hygienestandards.
25.3.3.2 Assistenz bei der Durchführung
Spinalanästhesie
Die Durchführung umfasst folgende Schritte:
-
Die Pflegekraft reicht die Spinalkanüle an (Größe je nach Absprache mit dem Anästhesisten).
-
Der Arzt führt die Spinalkanüle ein ( ▶ Abb. 25.22).
Spinalkanüle.
Abb. 25.22
Abb. 25.22a Spinalkanüle.
(Foto: P. Blåfield, Thieme)

Abb. 25.22b Die scharfe Nadel hinterlässt nach dem Zurückziehen einen Defekt in der Dura, die atraumatische Nadel („Sprotte“) drängt die Durafasern auseinander, schädigt sie aber nicht.
(Foto: P. Blåfield, Thieme)

-
Zur längerfristigen Analgesie reicht die Pflegekraft einen Katheter mit Flachfilter an (s. o.).
-
Der Arzt platziert den Katheter durch die Spinalkanüle im Subarachnoidalraum und entfernt die Spinalkanüle.
-
Wurde einmalig ein Lokalanästhetikum eingebracht, legt der Arzt einen Tupferokklusivverband an.
-
Bei Einlage eines Katheters führt er eine Wundversorgung mit transparentem, atmungsaktivem Verband durch.
Praxistipp
Injektionsfilter sollen verhindern, dass Mikropartikel in den Epidural- oder Subarachnoidalraum injiziert werden. Ihr infektionspräventiver Wert ist fraglich (AWMF 2014). Ein Wechsel erfolgt nach Herstellerangaben, z.B. nach 72–96 Std.
Periduralanästhesie
Zur Vorbereitung und Überwachung des Patienten sind dieselben Maßnahmen wie bei der Spinalanästhesie erforderlich. Das bezieht sich auch auf das Instrumentarium und die Positionierung des Patienten. Die Komponenten des Periduralsets zeigt ▶ Abb. 25.23, die Durchführung der PDA ist in ▶ Abb. 25.24 zusammengefasst.
Komponenten eines Periduralsets.
Abb. 25.23
(Foto: P. Blåfield, Thieme)
Durchführung der Periduralanästhesie.
Abb. 25.24 1 Der Bereich, in den die PDA-Kanüle eingeführt werden soll, wird betäubt. 2 Die PDA-Kanüle wird vorgeschoben, bis der Periduralraum erreicht ist. Vorsichtig wird dann der Katheter eingeführt. Nach Entfernen der PDA-Kanüle wird zuerst die Testdosis gegeben. Wird diese gut vertragen, kann weiteres Lokalanästhetikum bis zur völligen Schmerzfreiheit gegeben werden. 3 Während und nach der Operation kann über den PDA-Katheter Schmerzmittel gegeben werden. So ist eine gute Schmerztherapie jederzeit möglich.
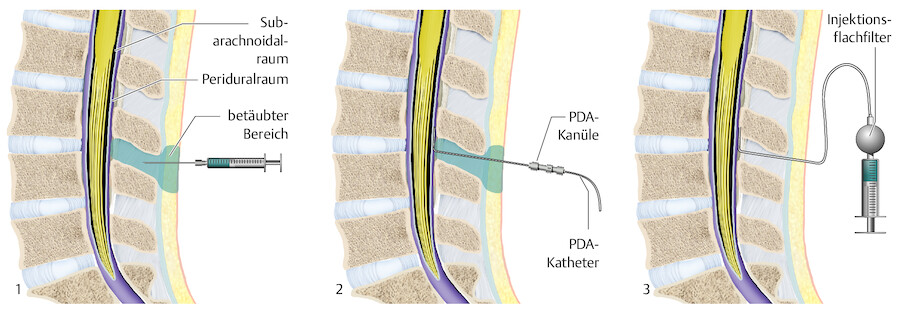
Fixierung Zur Fixierung des PDA-Katheters sollte eine Schlaufe nach unten gelegt werden und der PDA-Katheter mit einem Steg befestigt werden. Der PDA-Katheter wird am Rücken hoch bis zur Schulter mit weißem Pflaster/wasserdampfdurchlässiger Folie fixiert. Dazu muss der Patient vorher den Rücken nochmals ganz „rund“ machen, da sonst bei späterer Bewegung auf den PDA-Katheter Zug ausgeübt werden könnte.
Praxistipp
Eine deutliche Kennzeichnung auf der Fixierung des Katheters ist sinnvoll, um eine ▶ Verwechslung mit dem ZVK zu vermeiden.
25.3.3.3 Unterstützung und Überwachung des Patienten
Psychische Unterstützung
Die psychische Unterstützung ist bei der rückenmarksnahen Leitungsanästhesie mit Lokalanästhetika intensiver notwendig als bei der Vorbereitung einer Allgemeinanästhesie. Einem wissbegierigen Patienten sollten bereits beim Anlegen des Katheters alle Schritte erklärt werden, ängstliche Patienten versucht man eher abzulenken.
Die Informationen sollten durch die assistierende Pflegeperson erfolgen.
Während der Operation können individuelle Wünsche des Patienten berücksichtigt werden, z. B. Begleitung der Operation durch Erläuterungen oder Verfolgen einer Arthroskopie über den Monitor, Musik über Kopfhörer, Sedierung oder Schlaf.
Überwachung im Aufwachraum
Im Aufwachraum wird
-
der Bewusstseinszustand kontrolliert,
-
der Rückgang des Analgesieniveaus verfolgt,
-
der Kreislauf durch Messen des Blutdrucks und kontinuierliches Monitoring von EKG und Puls überwacht,
-
der Füllungsstand der Blase ermittelt.
Praxistipp
Die Anästhesiehöhe kann mit einem alkoholgetränkten Tupfer oder mit Eiswürfeln (Kalt/Warm-Testung) bzw. „Spitz/Stumpf-Unterscheidungstestung“ getestet und abgeschätzt werden. Im noch betäubten Gebiet hat der Patient kein Kälte- oder Spitz-stumpf-Empfinden.
Vor der Verlegung aus dem Aufwachraum muss mehrmals die Höhe der Blockade durch die rückenmarksnahe Leitungsanästhesie kontrolliert werden. Die Blockade muss eindeutig rückläufig sein und mind. unterhalb von Th 10 (= Nabelhöhe) liegen (Striebel 2013). Patienten ohne Blasendauerkatheter sollten noch hier nach einem „Druck auf der Blase“ gefragt werden, da die Regionalanästhesie einen Harnverhalt begünstigt. Eventuell muss ein Einmalkatheterismus erfolgen.
Ist die Verlegungsfähigkeit durch den verantwortlichen Anästhesisten geprüft und bestätigt, kann der Patient auf die Allgemeinstation verlegt oder nach ambulanten Operationen nach Hause entlassen werden. Hier darf er wieder essen und trinken.
Unterstützung und Überwachung auf der Station
Die Pflegemaßnahmen auf der Station umfassen Folgendes:
Schmerztherapie Die postoperative Schmerztherapie beginnt im Aufwachraum. Frühzeitig vor dem Einsetzen der Schmerzen sollte die systemische Analgesie eingeleitet werden.
Mobilisation Nach Abklingen der Sympathikusblockade, einige Stunden nach Ende der sensiblen Blockade, können die Patienten vorsichtig mobilisiert werden. Patienten aber zuvor nach subjektivem Empfinden für Berührungs- und Schmerzreize fragen. Ist die Region noch anästhesiert, wird ein Schmerzreiz (z. B. durch eine Nadel) nur als stumpfer Druck empfunden.
Blasenentleerung Die Blasenentleerungsstörung kann noch andauern, d. h., sie muss beobachtet und evtl. behandelt werden.
25.3.3.4 Beobachtung auf Nebenwirkungen und Komplikationen
Folgende Nebenwirkungen und Komplikationen können auftreten:
-
verminderte Körpertemperatur
-
Blutdruckabfall
-
Dyspnoe
-
hohe Spinalanästhesie
-
Phantomphänomene
-
schwerwiegende Blutungen bei Patienten unter Antikoagulation
-
postspinaler Kopfschmerz
-
Rückenschmerzen
-
Harnverhalt
-
neurologische Komplikationen
-
Infektionen
Sie begründen auch die tägliche Indikationsprüfung analog zu zentralvenösen Kathetern (AWMF 2014).
Verminderte Körpertemperatur Durch die Vasodilatation kühlen Patienten schneller aus und frieren leicht. Als ein kompensatorischer Ausgleichsversuch des Organismus zur Wärmeregulation kann das Muskelzittern auftreten.
Maßnahmen: Mit dem Einsatz von Wärmematten und anderen Wärmetherapiegeräten (z. B. Warmtouch-Gerät), Anheben der Raumtemperatur im Operationssaal und angewärmten Infusionen kann dies gemindert werden.
Blutdruckabfall Durch die Blockade der sympathischen Fasern kann es zur arteriellen und venösen Gefäßweitstellung (Vasodilatation) und Bradykardie kommen, die zum Blutdruckabfall führen, der von Übelkeit und Erbrechen begleitet sein kann. Er tritt nicht nur zu Beginn auf, sondern ist auch nach ca. einer halben Stunde und noch später möglich.
Maßnahmen: Puls und EKG müssen kontinuierlich und der Blutdruck alle 5 Min. überwacht werden. Durch Infusionsbehandlung und rasche Gabe von Vasopressoren (blutdrucksteigernde Medikamente) wird der Blutdruckabfall minimiert.
Dyspnoe Bei Ausdehnung der Anästhesie hochthorakal (> Th 2) ist zunächst die Atmung betroffen. Der Patient klagt über Dyspnoe und durch Ausfall der Atemhilfsmuskulatur kann sich eine Ateminsuffizienz durch totale Spinalanästhesie entwickeln.
Maßnahmen: Zur Unterstützung der Atmung ist Sauerstoffinsufflation unter pulsoxymetrischer Kontrolle angezeigt.
Hohe Spinalanästhesie Eine lebensbedrohliche Komplikation stellt eine hohe oder totale Spinalanästhesie dar, bedingt durch eine zu hohe Ausbreitung des Lokalanästhetikums. Es kommt zur vollständigen Sympathikusblockade mit plötzlich starkem Blutdruckabfall sowie Bradykardie oder Asystolie. Begleitend dazu imponiert die motorische Blockade der rumpfnahen Atemmuskulatur und des Zwerchfells. Das führt zur Bradypnoe und durch Lähmung des Zwerchfells zum Atemstillstand.
Bei der Periduralanästhesie kann sie auftreten, wenn bei fehlerhafter Katheterlage das Anästhetikum versehentlich in den Spinalraum injiziert wird. Bei beabsichtigter Spinalanästhesie kann sie bei relativer Überdosierung des Anästhetikums Folge sein.
Maßnahmen: Die ärztlichen Maßnahmen sind symptomatisch, d.h. Intubation, Beatmung und medikamentöse Therapie bei guter Prognose. Pflegende begleiten den Patienten und unterstützen therapeutische Maßnahmen.
Phantomphänomene Bei diesen, unter Spinalanästhesie bei bis zu 80 % der Patienten auftretenden Phänomenen unklarer Ursache empfindet der Patient die Extremitäten als verkürzt, überkreuzt liegend, in der Luft schwebend oder senkrecht stehend.
Maßnahmen: Eine beruhigende Erklärung hilft.
Blutungen bei Patienten unter Antikoagulation Zu den Symptomen s. ▶ neurologische Komplikationen.
Maßnahmen: Vorbeugend wirken atraumatisches Vorgehen und unbedingt der Verzicht auf Mehrfachpunktionen (Waurick 2014). Wesentlich ist zudem, dass die Zeitintervalle zwischen der Gabe von Antikoagulanzien und der rückenmarksnahen Punktion sowie der Katheterentfernung unbedingt eingehalten werden.
Postspinaler Kopfschmerz Durch Liquorverlust aus der Punktionsstelle (Duraläsion) kann postspinaler Kopfschmerz auftreten. Er ist von der Lage abhängig (im Liegen keine Beschwerden, in aufrechter Haltung Kopfschmerz, manchmal Nackenschmerzen).
Maßnahmen: Bettruhe ist keinesfalls hilfreich, evtl. wird sie ärztlich angeordnet zur Verminderung des Liquordrucks im Leckagebereich in Verbindung mit Analgetikagabe. Ein Versuch besteht im Trinken von Flüssigkeit so viel wie möglich. Vorbeugend wirken möglichst dünne atraumatische Punktionsnadeln.
Rückenschmerzen Durch die Relaxierung der Rückenmuskulatur und Überdehnung der Bänder, Gelenke und Muskeln sowie Trauma an der Punktionsstelle können Rückenschmerzen auftreten.
Harnverhalt Die Blockade der sakralen Nervenfasern klingt als letzte ab, das fördert den passageren Harnverhalt. Die Prüfung des Blasenfüllungszustandes ist auch wegen möglicher reflektorischer Kreislaufreaktionen bei anhaltend voller Blase wichtig.
Maßnahmen: Die volle Blase (bedingt durch die Infusionsbehandlung) kann Indikation für die einmalige Katheterisierung sein. Die Anlage eines Dauerkatheters ist nicht ratsam (Risiko eines Harnwegsinfekts).
Neurologische Komplikationen Durch den Einsatz von Antikoagulanzien sowie mögliche sekundäre Verletzung eines Gefäßes durch den Katheter kann sich ein peridurales Hämatom ausbilden. Vor Eintritt einer irreversiblen sensorischen Paraplegie treten Rückenschmerzen mit radikulärer Symptomatik sowie Sphinkterinsuffizienzen der Blase und des Darmes als Warnzeichen auf.
Maßnahmen: Die Patienten müssen zumindest in den beiden der Punktion folgenden Tagen aufmerksam auf neurologische Warnsymptome beobachtet werden.
Infektionen Bakterielle Infektionen durch nicht streng aseptische Punktion oder hämatogene Streuung im Periduralraum breiten sich langsamer aus als subarachnoidale Infektionen nach Spinalanästhesie. Hyperästhesien (Überempfindlichkeit für Berührungsreize) sind, ebenso wie vom Patienten geäußerte motorische Störungen, als Folge dieses infektiösen Prozesses ernst zu nehmen.
Maßnahmen: Ist die Punktionsstelle gerötet, soll nach der Entfernung die Katheterspitze steril abgeschnitten und bakteriologisch untersucht werden. Dies gilt auch für Katheterliegezeiten von mehr als 7 – 10 Tagen. Vorher sollte keine Hautantiseptik durchgeführt werden, um kein falsch negatives Ergebnis durch das Desinfektionsmittel hervorzurufen. Nach dem Ziehen des Katheters wird die Eintrittsstelle durch einen Verband geschützt.
Merke
Es muss immer damit gerechnet werden, dass schwerwiegende Komplikationen auftreten (auch zeitversetzt, um Stunden bis Tage). Bewährt haben sich daher postoperative Visiten (1–2-mal täglich) durch geschulte Mitarbeiter als Akutschmerzdienst (Schmidt 2015). Sie inspizieren die Einstichstelle, prüfen die sensorische Blockadeausdehnung und die motorischen Funktionen. Zudem befragen sie den Patienten nach möglichen Befindlichkeitsstörungen und führen eine begleitende Dokumentation.
25.3.3.5 Injektion von Anästhetikum zur postoperativen Schmerztherapie
Aufgabe von Pflegenden ist es, bei der postoperativen Schmerztherapie die angeordnete Medikamentendosis zu verabreichen. Bei der Injektion von Schmerzmitteln bei der Regionalanästhesie ergeben sich folgende Schwerpunkte:
-
Vorbereitung
-
Injektion
-
Beachten der Nebenwirkungen
Vorbereitung der Medikamentengabe
In Anlehnung an die Empfehlungen zu zentralen Gefäßkathetern (Simon 2017; Sitzmann 2012) werden bei der regionalen Anästhesie folgende hygienische Vorgehensweisen als Voraussetzungen empfohlen:
-
Händehygiene mit hygienischer Händedesinfektion durchführen.
-
Ausreichend bemessene Arbeitsfläche mit 70 %igem Alkohol und Einmaltuch vorbereiten.
-
Medikamente nicht in betriebsamen Raum zubereiten.
-
Raumtemperatur < 25 °C halten.
-
Aseptische Arbeitstechnik: Injektionsspritzen und Infusionssysteme erst unmittelbar vor Zubereitung auspacken.
-
Nach Möglichkeit die Medikamente erst unmittelbar vor Gebrauch aufziehen (keinesfalls aufgezogene Medikamente unkontrolliert „herumstehen“ lassen, max. 1 Std.).
-
Medikamente immer in eine neue sterile Spritze mit neuer sterilen Kanüle aufziehen.
-
Vorgerichtete Spritze immer mit einem sterilen Stöpsel verschließen.
-
Unnötige Diskonnektionen vermeiden.
-
Unterweisung der Mitarbeiter dokumentieren.
Injektion des Schmerzmedikaments
Bei der Injektion des Schmerzmedikaments sollte sorgfältige Hygiene berücksichtigt werden:
-
Hygienische Händedesinfektion durchführen.
-
Vergewissern, dass es sich um den Anschluss zur Regionalanästhesie handelt.
-
Konnektionsstelle (Hub) mit steriler Kompresse mindestens 30 Sek. desinfizieren.
-
Bei liegendem Injektionsfilter keine Aspirationskontrolle durchführen (Beschädigungsmöglichkeit, AWMR 2014).
-
Sonst vor der Injektion mit 2-ml-Spritze aspirieren. Dabei darf kein Blut oder Liquor zu aspirieren sein.
-
Injektionsfilter werden zur Verhinderung von Partikelinjektionen durch die Injektionslösung empfohlen.
-
Anästhetikum injizieren.
-
Abschließend mit sterilem Stöpsel verschließen.
Nebenwirkungen der Opioidgaben
Prävention und Gesundheitsförderung
Vor allem die Akutschmerztherapie von speziellen Patientengruppen (wie Kindern und geriatrischen Patienten) ist oft unzureichend organisiert. Entweder gehen Mitarbeiter davon aus, dass sie die Schmerzen ihrer Patienten sehr gut wahrnehmen und beeinflussen oder dass der jeweilige Eingriff gar nicht mit starken Schmerzen einhergehen kann. Als Schmerz gilt jedoch das, was der Patient als solchen empfindet.
Regelmäßige Schulungen über Komplikationen und Nebenwirkungen der Lokalanästhetika und deren Anzeichen sind daher wesentlich für einen pflege- oder anästhesistenbasierten Schmerzdienst und Voraussetzung, um Nebenwirkungen frühzeitig erkennen und adäquat reagieren zu können.
Unter einer Therapie mit Opioiden können Nebenwirkungen auftreten, die durch eine ärztlich angeordnete Begleittherapie und pflegetherapeutische Maßnahmen beeinflusst werden können. Als häufigste sind zu nennen:
-
Atemdepression
-
Pruritus (Juckreiz)
-
Sedierung
-
Übelkeit/Erbrechen
-
Harnretention
-
Obstipation
Pflegetherapeutische Einwirkungsmöglichkeiten sind im Kapitel zur ▶ Pflege von Patienten mit Schmerzen ausgeführt.
Beobachtung auf Komplikationen
Bei der Gabe von Schmerzmitteln als Periduralanästhesie können folgende Komplikationen auftreten:
-
intravasale Injektion
-
Atemdepression
Intravasale Injektion Die intravasale, auch durch Aspirationsversuch vor der Injektion nicht sicher auszuschließende Injektion einer hohen Lokalanästhetikadosis stellt eine mögliche Gefahr dar. Deutliche subjektive, zunächst zerebral bedingte Anzeichen wie metallischer Geschmack auf der Zunge, Unruhe, Tremor, Schwindel, Ohrensausen, Übelkeit, Sprach- und Sehstörungen und Verwirrtheit können sich zu objektiven zerebralen Krämpfen steigern.
Atemdepression Sehr selten kann es nach der Injektion des Lokalanästhetikums zu einer Atemdepression kommen. Sie ist durch eine schnelle Resorption des Opioids aus dem Periduralraum mit systemischer Wirkung bedingt.
25.3.3.6 Pflege der Katheteranlage
Auch bei der Pflege rückenmarksnaher Katheter gelten die Regeln analog zu zentralen Gefäßkathetern:
-
Verband täglich visuell und palpatorisch prüfen, bei liegenden Gazeverbänden die Einstichstelle auf Druckschmerz testen.
-
Verbandwechsel nicht routinemäßig durchführen.
-
Bei Druckschmerz, Fieber unklarer Genese Gazeverband entfernen und Einstichstelle inspizieren.
-
Transparentverband bei Verschmutzung und Ablösung oder spätestens nach 7 Tagen wechseln.
-
Bevorzugt alkoholische Antiseptika mit remanenter Wirkung auf Einstichstelle auftragen (keine Salben verwenden).
-
Unnötige Diskonnektion vermeiden.
-
Indikation des Katheters täglich überprüfen.
Praxistipp
Bitte unbedingt darauf achten, dass alle Katheter vom Anästhesisten selbst entfernt werden. Denn ca. die Hälfte aller Blutungskomplikationen ereignet sich während der Katheterentfernung (Waurick 2014). Daher gilt: Die Anlage und die Entfernung des Katheters sowie jede Kathetermanipulation sind kritische Phasen in der Entstehung von spinalen epiduralen Hämatomen. Zudem kann der Arzt eine mögliche Fehllage des Katheters, die beim Entfernen neurologische Schäden verursachen könnte, schnell erkennen. So kann z.B. ein Abscheren des Katheters oder Abreißen an einem Dornfortsatz auftreten, wenn der Patient nicht die gleiche Position mit gebeugtem Rücken einnimmt wie bei der Anlage des Katheters.
25.4 Pflege von Patienten mit Beckenkammpunktion und -biopsie
25.4.1 Grundlagen aus Pflege- und Bezugswissenschaften
Eine häufige Untersuchung im Bereich der Hämatologie und Onkologie ist die Punktion des Knochenmarks mit Entnahme von Gewebe. Sie dient u.a. der differenzierten Beurteilung
-
unklarer Veränderungen des Blutbilds (z.B. bei Verdacht auf eine akute Leukämie),
-
einer evtl. streuenden (disseminierten) Metastasierung des Knochenmarks durch solide Tumoren wie das Mamma- oder Bronchialkarzinom,
-
im Verlauf hämatologischer Erkrankungen.
Definition
Unter einer Knochenmarkpunktion (KMP) versteht man den Einstich mittels Spezialkanüle in das Knochenmark mit anschließender Knochenmarkaspiration. In Notfallsituation können mit einer KMP auch Blutprodukte transfundiert oder Medikamente appliziert werden.
Bei der Knochenmarkbiopsie wird mit einer deutlich größeren Stanznadel Knochenmarkgewebe als Stanzzylinder zur Zytodiagnostik (Zellanalyse) entnommen (Jamshidi-Technik). Dabei handelt es sich um ein Stanznadelmodell.
Als Voraussetzung einer Knochenmarktransplantation erfolgen mehrfache Punktionen der hinteren Beckenkämme zur Gewinnung von Stammzellen aus dem Knochenmark eines Spenders (Wedermann-Stippel 2013).
Entnahmeorte Punktions- bzw. Biopsieort ist bei Erwachsenen in fast allen Fällen der hintere Beckenkamm (Spina iliaca posterior superior), weil er schmerz- und komplikationsarm ist und sich keine großen Gefäße in unmittelbarer Nähe befinden. Wegen der seltenen, aber schwersten Komplikationen, wie Aorta- und Myokardverletzungen insbes. bei weniger erfahrenen Untersuchern, wird nur in absoluten Ausnahmefällen (Bestrahlung des Beckens) wie früher üblich das Sternum punktiert (Vöhringer 2016).
Bei kleinen Kindern findet sich rotes Knochenmark auch noch in den Röhrenknochen und kann dort punktiert werden.
25.4.2 Situation des Patienten
Vielfach sind Patienten, deren Knochenmark untersucht werden soll, in schlechter körperlicher und psychischer Verfassung. Sie sind meist ängstlich, weil sie nicht wissen, was auf sie zukommt. Das Untersuchungsergebnis hat großen Einfluss auf das weitere Leben: Es geht um die endgültige Diagnosesicherung einer schwerwiegenden Erkrankung. Vielleicht können Patienten der Risikoaufklärung über die geringen Risiken und seltenen Komplikationen der KMP nur mit wenig Aufmerksamkeit folgen. Umso wichtiger ist es, über Komplikationen frühzeitig ärztlich aufzuklären:
-
Schmerzen sind unvermeidbar, da nur Haut, Bindegewebe und Periost betäubt werden können, bei der anzukündigenden Aspiration von Spongiosa werden jedoch Schmerzen auftreten.
-
Es können leichte Blutungen und Hämatome an der Einstichstelle auftreten.
-
Infektionen der Wunde sind bei sterilem Arbeiten selten.
-
Nerven- oder Organverletzungen sind sehr selten.
Von Pflegenden muss der Patient einfühlsam begleitet werden.
25.4.3 Pflege- und Behandlungsplan
Aufgaben der Pflege Der Arzt punktiert und biopsiert, Pflegende haben dabei folgende Aufgaben:
-
Vorbereitung
-
Assistenz
-
Nachbereitung
25.4.3.1 Vorbereitung der Maßnahme
Laboruntersuchungen Direkt vor der Untersuchung müssen Thrombozyten und die plasmatische Gerinnung kontrolliert werden.
Information Der Patient wird darüber informiert, dass er Schmerzen bei der Aspiration des Knochenmarks verspüren kann. Die verabreichte Lokalanästhesie reicht nur bis zum Periost. Reden Sie mit dem Patienten, was gerade unternommen wird. Das beruhigt, da er nicht sehen kann, was gerade unternommen wird. Eine spontane Abwehrreaktion kann damit verhindert werden.
Lebensphase Kind
Biopsie
Besprechen Sie mit dem Arzt, ob ggf. zusätzlich zur lokalen Anästhesie auch die systemische Gabe eines Analgetikums verordnet werden kann.
Maßnahme Der Patient wird kurz vor dem Eingriff gebeten, seine Harnblase zu entleeren.
Vorbereitung der Materialien
Zur Förderung eines reibungslosen Ablaufes müssen alle Materialien vor dem Eingriff gerichtet werden. Steril verpackte Instrumente ebenso wie Medikamente dürfen erst unmittelbar vor der Punktion geöffnet werden. In den Körper einzuführende Nadelanteile und Katheter dürfen vorher nicht mit der bloßen Haut in Kontakt kommen.
Das benötigte Material zeigt ▶ Abb. 25.25:
-
Alkoholisches Hautantiseptikum (ohne Abb.)
-
Mund-Nasen-Schutz (ohne Abb.)
-
Punktionsnadel (links)
-
Biopsienadel (rechts, darunter Stanze und Austreibestab)
-
steriles Lochtuch
-
sterile Handschuhe
-
20- ml-Spritze
-
Skalpell
-
10 -ml-Spritze mit Kanüle
-
Lokalanästhetikum, z. B. 10 ml Lidocain 2 %
-
sterile Tupfer und Kompressen
-
Sandsack (ohne Abb.)
-
EDTA-Monovetten und/oder Objektträger, Gefäß mit Fixierlösung
-
Pflaster, Schere, Schnellverband (ohne Abb.)
-
Abwurfbehälter (ohne Abb.)
Material für die Knochenmarkpunktion.
Abb. 25.25
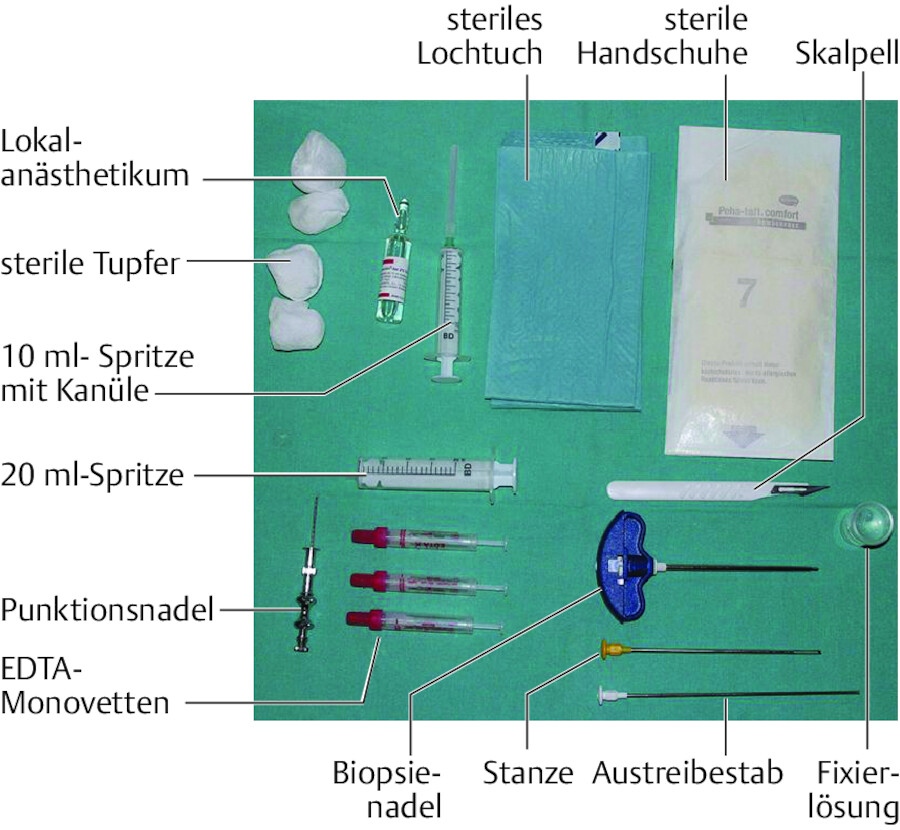
Positionierung des Patienten
Meist wird der Patient in eine der stabilen Seitenlage ähnliche Position gebracht. Dabei wird das untere Bein leicht, das obere stärker abgewinkelt, sodass sich das Becken in einer nach hinten gekippten Position befindet ( ▶ Abb. 25.26). Alternativ ist auch bei Kindern eine flache Bauchlage geeignet, wenn der Patient es toleriert. Sie ist bei adipösen Patienten von Vorteil, um die Crista iliaca post. sup. aufzufinden.
Positionierung des Patienten zur Beckenkammbiopsie.
Abb. 25.26
25.4.3.2 Assistenz während der Maßnahme
Während der Punktion assistiert die Pflegekraft und reicht dem Arzt die benötigten Materialien steril an. Die Antiseptik der Punktionsstelle und die hygienische Prävention müssen entsprechend der Risikogruppe 3 (Trautmann 2011) ausgeführt werden ( ▶ Tab. 25.3 ). Zu achten ist auch auf das Wohlbefinden des Patienten, damit die Durchführung der Punktion für ihn erträglich ist ( ▶ Abb. 25.27).
Diese Fotoserie zeigt die Durchführung einer Beckenkammbiopsie.
Abb. 25.27
(Foto: Thieme Verlagsgruppe)
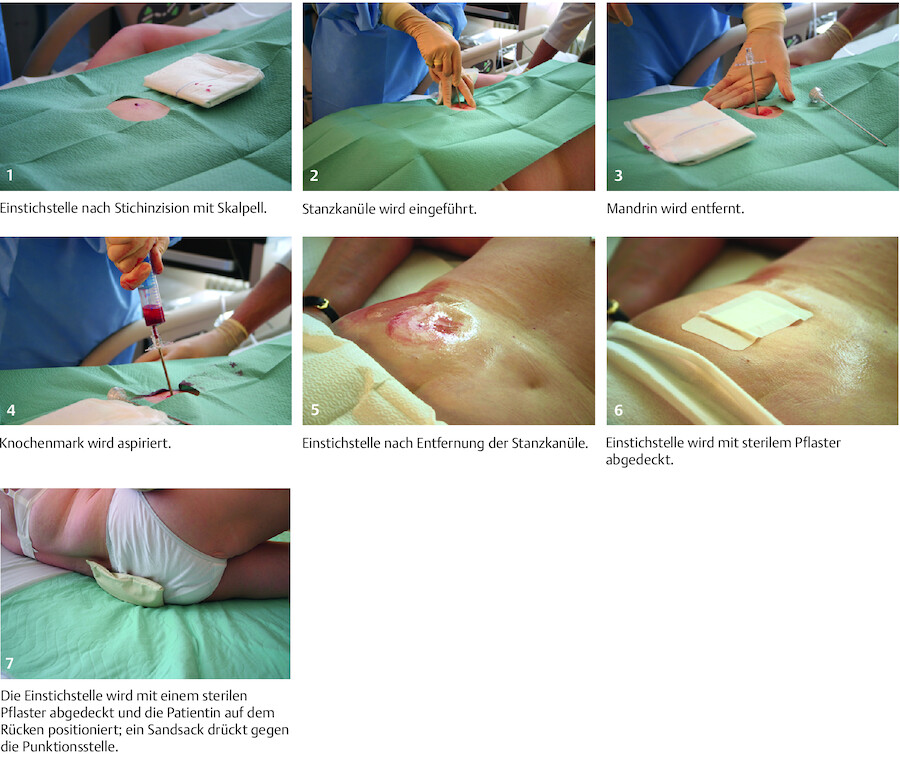
25.4.3.3 Nachbereitung
Nach der KMP wird die Punktionsstelle mit Kompressen steril für 2 Tage verbunden und der Patient auf den Rücken gedreht. Zur Kompression der Punktionsstelle soll er für mind. 30 Min. auf einem Sandsack liegen. Bei Thrombopenie und/oder Gerinnungsproblemen wird die Liegedauer bis 60 Min. verlängert. Danach darf der Patient aufstehen und sich bewegen. Duschen soll er erst ab dem Folgetag (Vöhringer 2016).
25.5 Lern- und Leseservice
25.5.1 Literatur
[1445] Artz K, Dorbath M, Lupo C. Musterhygieneplan. KV und KBV 4/2016 Reutlingen. Im Internet: http://www.hygiene-medizinprodukte.de/fileadmin/user_upload/dokumente/Musterhygieneplan-Gastroentrologie/CoC-KBV_Musterhygieneplan-Gastro_maschinell.pdf; Stand: 19.12.2016
[1446] AWMF 2014. S1-Leitlinie Hygieneempfehlungen für die Regionalanästhesie (11/2014). Im Internet: http://www.awmf.org/uploads/tx_szleitlinien/001–014l_S1_Hygieneempfehlungen__RegionalAn%C3%A4sthesie_2014–11.pdf; Stand: 19.12.2016
[1447] AWMF 2015. Hygienemaßnahmen bei intraartikulären Punktionen und Injektionen. AWMF-Register Nr. 029/006, S1-Leitlinie. Hyg Med 2015; 40, 9: 366–368
[1448] Buchwalsky R. Arterielle und venöse Blutdruckmessung. In: Roskamm H, Reindell H. Hrsg. Herzkrankheiten. Berlin: Springer; 2013
[1449] Campbell JP et al. Safety guideline: skin antisepsis for central neuraxial blockade. Anaesthesia 2014; 69: 1279–1286
[1450] Gröschel K, Gröschel S. Diagnostische Lumbalpunktion. Dtsch Med Wochenschr 2015; 140: 738–740
[1451] Grünewald M, Bieker C. Basics – Arterielle Blutdruckmessung. intensiv 2012; 20 (01): 19–20
[1452] Heringlake M, Paarmann H, Heinze H, Groesdonk HV, Brandt S. Hämodynamisches und respiratorisches Monitoring. In: Marx G, Muhl E, Zacharowski K, Zeuzem S, Hrsg. Die Intensivmedizin.12 Aufl. Berlin, Springer; 2015
[1453] Jung S et al. Changes of the skin barrier and bacterial colonization after hair removal by clipper and by razor. Journal of Biomedical Photonics & Engineering 2016; 2(2)
[1454] Karl T. Komplikationen nach inguinalen Eingriffen in der Gefäßchirurgie. Gefäßmedizin Scan 2016: 3: 59–76
[1455] Knipfer E, Kochs F. Klinikleitfaden Intensivpflege. 5. Aufl. München: Elsevier; 2012
[1456] Köhler D, Schönhofer B, Voshaar T. Pneumologie. 2. Aufl. Stuttgart: Thieme; 2015
[1457] Kugler M. Effekte von Nadel-Trauma und intraneuraler Injektion. Journal Club AINS 2016; 05: 68–69
[1458] Martin K, Tassani-Prell P. Nicht invasive und invasive Blutdruckmessung. In: Kochs E, Zacharowski K. Hrsg. Anästhesievorbereitung und perioperatives Monitoring
[1459] Mathejka E. Pharmakologie. In: Ullrich L, Stolecki D. Hrsg. Intensivpflege und Anästhesie. 3. Aufl. Stuttgart: Thieme; 2015
[1460] Pschyrembel. Klinisches Wörterbuch. 262. Aufl. Berlin: de Gruyter; 2011
[1461] Roewer N, Thiel H, Wunder C. Anästhesie compact. 4. Aufl. Stuttgart: Thieme; 2012
[1462] Sander M, Francis R, Wittkoweski U et al. Hämodynamisches Monitoring. In SOPs in Spies C, Kastrup M, Kerner T et al. (Hrsg.). Intensivmedizin und Notfallmedizin: Alle relevanten Standards und Techniken für die Klinik. Stuttgart: Thieme; 2013
[1463] Schlegel M. Ultraschallgesteuerte Punktionen/Biopsien. Guidelines.ch – Medizinische Leitlinien für Diagnostik und Therapie. erstellt 26.5.2014, zuletzt geändert 1.12.2015. Im Internet: https://www.guidelines.ch/page/pdf/1464; Stand: 19.12.2016
[1464] Schmidt T, Wenk M. Epiduralanästhesie Komplikationen der Epiduralanästhesie – alte Zöpfe, neue Hüte. Anästhesiol Intensivmed Notfallmed Schmerzther 2015; 50: 496–502
[1465] Schranz D. Besonderheiten des Monitorings bei Kindern. In. Van Aken H, Reinhart K, Welte T, Weigand M, Hrsg. Intensivmedizin. 3. Aufl. Stuttgart: Thieme; 2014
[1466] Schulte am Esch J, Bause H, Kochs E. Anästhesie. Intensivmedizin, Notfallmedizin, Schmerztherapie. 4. Aufl. Stuttgart: Thieme; 2011
[1467] Simon A et al. Prävention von Infektionen, die von Gefäßkathetern ausgehen – Empfehlung der Kommission für Krankenhaushygiene und Infektionsprävention (KRINKO) beim Robert Koch-Institut. Bundesgesundheitsbl 2017; 60:171–206
[1468] Sitzmann F. Hygiene in der Intensivpflege. In: Ullrich L, Stolecki D. Hrsg. Intensivpflege und Anästhesie. 3. Aufl. Stuttgart: Thieme; 2015
[1469] Sitzmann F. Hygiene kompakt. Bern: Huber; 2012
[1470] Stevens M, Lipfert P. Regionalanästhesie. In: Ullrich L, Stolecki D Hrsg. Intensivpflege und Anästhesie. 3. Aufl. Stuttgart: Thieme; 2015
[1471] Stolecki D. Klinische und apparative Überwachung der Herz-Kreislauf-Regulation. In: Ullrich L, Stolecki D. Intensivpflege und Anästhesie. 3. Aufl. Stuttgart: Thieme; 2015
[1472] Striebel HW. Anästhesie Intensivmedizin Notfallmedizin, 8. Aufl. Stuttgart: Schattauer; 2013
[1473] Striebel HW. Operative Intensivmedizin. Sicherheit in der klinischen Praxis.2. Aufl. Stuttgart: Schattauer; 2015
[1474] Suzan O. Arterielle Blutdruckmessung. In: Leuwer M. Hrsg. Checkliste Intensivmedizin. 4. Aufl. Stuttgart: Thieme; 2014
[1475] Terboven T, Hillmann R, Kretz FJ. Analgosedierung im Kindesalter. Pädiatrie up2date 2014; 131–147, DOI: 10.1055/s-0034–1365481
[1476] Tesch C, Achatz G. Hygiene für die sonographisch gestützte Punktion und Infiltration in O & U. Orthopädie und Unfallchirurgie 2016; 05: 128–130
[1477] Trautmann M et al. Anforderungen an die Hygiene bei Punktionen und Injektionen – Empfehlung der Kommission für Krankenhaushygiene und Infektionsprävention beim Robert Koch-Institut (RKI). Bundesgesundheitsbl 2011; 54: 1135–1144
[1478] Trieschmann U, Kaufmann J, Menzel C. Besonderheiten des Gefäßzugangs bei Kindern. Intensivmedizin up2date 3/2015; Pädiatrische Intensivmedizin. 257–276
[1479] Vöhringer M. Die Knochenmarkpunktion. Dtsch med Wochenschr 2016; 141: 410–413
[1480] Vorbrüggen W, Fischer M. Hygiene bei der intraartikulären Injektion im Rahmen der Radiosynoviorthese. Nuklearmediziner 2016; 39: 46–50
[1481] Waurick K et al. S1-Leitlinie Rückenmarksnahe Regionalanästhesien und Thrombembolieprophylaxe/antithrombotische Medikation. Anästh Intensivmed 2014; 55:464–492
[1482] Wedermann-Stippel J. Knochenmark- und periphere Blutstammzellentransplantation. Intensiv 2013; 21: 82–91
[1483] Weyland A, Scheeren Th. Hämodynamisches Monitoring – Verbessertes Outcome durch erweitertes perioperatives hämodynamisches Monitoring. Anästhesiol Intensivmed Notfallmed Schmerzther 2012; 47(2): 92–100
[1484] Wilhelm W. Basismonitoring und Gefäßzugänge. In: Wilhelm W. Hrsg. Praxis der Intensivmedizin. Berlin: Springer; 2013
25.5.2 Internetadressen
[1485] http://www.kompetenznetz-leukaemie.de/content/e20; Stand: 19.12.2016
[1486] http://www.onkodin.de/zms/content/index_ger.html; Stand: 19.12.2016