47 Perioperative Pflege
Eine professionelle und patientenorientierte Pflege sind elementare Bestandteile einer erfolgreichen stationären Behandlung im Krankenhaus. Im Spannungsfeld von Medizin, Pflege und Ökonomie sowie den damit verbundenen Anforderungen an eine möglichst kurze Krankenhausverweildauer wird der Stellenwert der perioperativen Pflegequalität deutlich.
Definition
Unter perioperativer Pflege versteht man die Vernetzung von Pflegetätigkeiten in den Phasen vor, während und nach einer Operation (pflegeprozessorientierte Versorgung des Patienten prä-, intra- und postoperativ).
Der Weg des Patienten im Krankenhaus Der Patient durchläuft nach seiner Ankunft verschiedene Bereiche im Krankenhaus ( ▶ Abb. 47.1, ▶ Abb. 47.2). Die Krankenhausaufnahme kann geplant, durch eine Einweisung, oder ungeplant durch einen Notfall erfolgen.
Weg des Patienten von der Aufnahme im Krankenhaus bis zur Entlassung.
Abb. 47.1

Vernetzungen.
Abb. 47.2

Unter den aktuellen, ökonomisch geprägten Vorgaben im Gesundheitswesen soll bei geplanten Krankenhausaufenthalten die Verweildauer möglichst kurz gehalten werden, um Kosten einzusparen. Wurden die Patienten früher oft einige Tage vor der Operation einbestellt, um z. B. diagnostische Maßnahmen zur OP-Vorbereitung durchzuführen, erfolgt die Aufnahme heute meist am OP-Tag. Untersuchungen und vorbereitende Diagnostik werden ambulant erhoben und die Befunde vom Patienten bei Krankenhausaufnahme vorgelegt. Immer häufiger werden hierzu sog. „Same Day Surgery“ (SDS)-Einheiten etabliert.
47.1 Präoperative Phase
47.1.1 Grundlagen aus Pflege- und Bezugswissenschaften
Unterschiedliche Gründe können eine Operation notwendig machen. Die Indikation zu einem operativen Eingriff wird durch den Arzt gestellt. Aus der Anamnese, dem geschätzten Umfang sowie der Dringlichkeit der Operation ergibt sich die präoperative Risikoeinschätzung. Man unterscheidet:
-
Notfälle: Indikation zur sofortigen Operation bei vitaler Bedrohung ohne zeitliche Verzögerung (z. B. rupturiertes Bauchaortenaneurysma, epidurales Hämatom, Milzruptur, Leberruptur)
-
dringliche Operationen: zeitnahe Versorgung innerhalb der nächsten Stunden (z. B. offene Frakturen, Ileus)
-
geplante (bedingt dringliche) Operationen: Versorgung in einem definierten Zeitfenster (z. B. Probeexzisionen bei unklarem Befund)
-
Elektiv-Operationen: Alle notwendigen Vorbereitungen und Termine werden im Krankenhaus nach individueller Absprache mit dem Patienten abgestimmt, der Zeitpunkt der Operation kann frei gewählt und in die OP-Planungskontingente eingeplant werden (z. B. kosmetische Chirurgie, Hernien ohne Einklemmung, Varizen, Hüftendoprothese bei Coxarthrose).
Art und Umfang der Voruntersuchungen sind abhängig von der durchzuführenden Operation, dem Gesundheits- und Allgemeinzustand des Patienten, dem Alter und der Vorgabe der o. g. definierten zeitlichen Versorgungsschiene.
47.1.1.1 Anamnese
Um die Belastung für den Patienten zu verringern sowie Kosten und Doppeluntersuchungen zu vermeiden, finden immer mehr standardisierte Vorbereitungsmaßnahmen (Checklisten) Einzug. Detaillierte Informationen über den Allgemein- und Gesundheitszustand des Patienten sind für das Behandlungskonzept wichtig. Für die Nachsorge sind ergänzend auch Informationen über die Sozial- und Familienanamnese relevant (z. B. Angehörige, hausärztliche Versorgung, Umfeld). Schwerpunkte der Patientenanamnese sind:
-
Herz-Kreislauf-Erkrankungen (z. B. Herzinsuffizienz, Rhythmusstörungen, Klappenvitien, Hypertonus)
-
Lungenerkrankungen (z. B. Asthma bronchiale, COPD, Fibrose, Nikotinabusus, Husten, Dyspnoe, Auswurf, Infekte)
-
Nierenerkrankungen (z. B. Einschränkung der Nierenfunktion)
-
Lebererkrankungen (z. B. Leberzirrhose)
-
neurologische Erkrankungen (z. B. zerebrales Krampfleiden, Apoplex, Insult)
-
Stoffwechselerkrankungen (z. B. Diabetes mellitus, hormonelle Dysregulationen)
-
Allergien und Unverträglichkeiten
-
Medikamenteneinnahme
-
Konsumgewohnheiten (z. B. Nikotin- und Alkoholabusus)
In den Vorbereitungs- und Aufklärungsgesprächen, die i. d. R. bereits geplant vor dem eigentlichen OP-Termin in der sog. Prämedikationsambulanz der Anästhesie stattfinden, werden das individuelle, auf den Patienten und die Operation bezogene Narkoseverfahren und die damit verbundenen Besonderheiten besprochen. Aus den Informationen ergibt sich eine Risikoklassifizierung nach ASA (American Society of Anesthesiologists) für den geplanten Eingriff. Zudem lassen sich erweiterte Maßnahmen für die Phase nach der Operation ableiten.
Risikoklassifikation nach ASA
Definition
Die ASA-Klassifikation ist ein in der Anästhesiologie bekanntes Schema zur Einteilung von Patienten in verschiedene Gruppen, bezogen auf den körperlichen Gesundheitszustand, Einschränkungen, Vorerkrankungen und Allgemeinzustand ( ▶ Tab. 47.1 ).
Nachteil: Subjektivität der Beurteilung (unterschiedliche Einschätzung bei mehreren Untersuchern möglich).
|
Gruppe |
Gesundheitszustand |
|
ASA I |
gesunder Patient |
|
ASA II |
Patient mit leichter Allgemeinerkrankung ohne Leistungseinschränkung |
|
ASA III |
Patient mit schwerer Allgemeinerkrankung und Leistungseinschränkung |
|
ASA IV |
Patient mit schwerer, lebensbedrohlicher Allgemeinerkrankung |
|
ASA V |
moribunder Patient, der auch ohne Operation voraussichtlich nicht überleben wird (moribund = dem Tod nahe, auch als präfinal bezeichnet) |
|
ASA VI |
hirntoter Patient mit Freigabe zur Organexplantation (Organentnahme zu Spenderzwecken) |
47.1.1.2 Informations- und Aufklärungsgespräche
Chirurgisches Aufklärungsgespräch
Der Chirurg klärt den Patienten über mögliche Operationsverfahren, operationsbezogene Risiken und Komplikationen auf. Für die einzelnen Operationen gibt es Aufklärungsbögen mit allgemeinverständlichen Formulierungen und Abbildungen ( ▶ Abb. 47.3). Der Patient bestätigt die erfolgte Aufklärung und den Erhalt des Informationsmaterials durch Unterschrift. Inhalte der chirurgischen Aufklärung sind:
Aufklärungsbogen.
Abb. 47.3 Für die verschiedenen Operationen gibt es spezielle Aufklärungsbögen mit allgemein verständlichen Informationen für den Patienten.
(Foto: K. Oborny, Thieme)

-
Informationen über den medizinischen Sachverhalt
-
Beschreibung der geplanten Operation (auch Aufzeigen der Konsequenzen bei Unterlassung)
-
eingriffstypische Risiken
-
Risiken des konkreten Eingriffs
-
ggf. alternative Behandlungsmethoden
Merke
Bei einer geplanten Operation muss der Patient vor der Einwilligung genug Zeit (mind. 24 Stunden) zur Entscheidungsfindung haben.
Besonderheiten Besondere Situationen zur Einwilligung ergeben sich bei Kindern (hier ist die Zustimmung der Eltern/Erziehungsberechtigten erforderlich) und bei Patienten mit Einwilligungsunfähigkeit bzw. fehlender Einsichtsfähigkeit (hier erfolgt die Einwilligung durch gesetzliche Vertreter, Vormund, rechtliche Betreuer bzw. mit gerichtlicher Verfügung). Die Aufklärung ist in den Patientenunterlagen zu dokumentieren.
Anästhesiologisches Aufklärungsgespräch (Prämedikationsgespräch)
Zur Durchführung des Aufklärungsgesprächs benötigt der Anästhesist einen Aufklärungsbogen für die Anästhesie. Anhand von Fragen wird die Anamnese erhoben und Besonderheiten erfasst. Idealerweise trägt der Patient bereits vor dem Gespräch die Antworten auf die für ihn beantwortbaren Fragen ein und bespricht die Inhalte mit dem Narkosearzt. Ergänzend werden alle verfügbaren Vorbefunde benötigt.
Der Anästhesist klärt den Patienten über mögliche Anästhesieverfahren, anästhesiebezogene Risiken und Komplikationen auf. Zudem wird der Patient zu invasiven Techniken der Patientenüberwachung, einem ggf. notwendigen postoperativen Intensivaufenthalt, der Beatmungstherapie und der Gabe von Bluttransfusionen informiert. Auch hier sind i. d. R. standardisierte Aufklärungsbögen im Einsatz. Mit Ausnahme der Notfallsituation bestätigt der Patient die erfolgte Aufklärung durch Unterschrift.
Die unter „Chirurgisches Aufklärungsgespräch“ beschriebenen Besonderheiten gelten auch hier.
Merke
Alle Aufklärungsgespräche beinhalten die rechtliche Bedingung der gegenseitigen schriftlichen Bekundung. Im Ausnahmefall erfolgt die Einwilligung durch gesetzliche Vertreter, Vormund, rechtliche Betreuer bzw. mit gerichtlicher Verfügung (z. B. Fehlen der Volljährigkeit, Einschränkungen der Geschäftsfähigkeit, Unvermögen der Notwendigkeitseinsicht, hirnorganische Störungen und bestehende Vormund- oder Betreuungssituation, Unmöglichkeit der Unterschrift im Notfall). Zwischen Unterschrift und Operationszeitpunkt müssen bei geplanten Eingriffen 24 Stunden Bedenkzeit ermöglicht werden.
Durch wechselnde Dienstzeiten, unterschiedliche Teambesetzungen, flexible, bedarfsadaptierte Personaleinsatzplanungen, Vorgaben zur Einhaltung des Arbeitszeitgesetzes und Krankheitsausfälle, ist eine kontinuierliche Versorgung durch ein und dasselbe Team eher selten möglich.
47.1.1.3 Präoperative Pflegevisite
Um Ängste zu reduzieren, die Patientenzufriedenheit zu erhöhen und wichtige Informationen über den Patienten zu erfassen, wird in einigen Einrichtungen eine sog. präoperative Pflegevisite durchgeführt. In diesem Gespräch stellt sich die Pflegeperson dem Patienten vor und informiert ihn über den Ablauf am OP-Tag. Die Information beinhaltet den Weg von der Station in den OP-Bereich, die Situation im Schleusenbereich und das Vorgehen im Einleitungsraum bis hin zur Verlegung in den postoperativen Nachsorgebereich (Intensivstation, Aufwachraum, Intermediate-Care).
Leider findet die Pflegevisite oft nur unter Einschränkungen statt. Knappe Personalressourcen, organisatorische Hemmnisse und eine meist nur kurze präoperative Verweildauer begrenzen die Möglichkeiten zur Durchführung. Häufig werden Patienten erst am OP-Tag stationär im Krankenhaus aufgenommen oder gleich ambulant operiert. Damit entfällt der Faktor Zeit für ein Informationsgespräch.
Ein pflegerisches Gespräch mit Vorabinformationen zu prä-, intra- und postoperativen Abläufen ist wünschenswert, aber nur selten realisierbar.
Unterstützend gibt es Informationsbroschüren (Flyer) und Informationsveranstaltungen der Krankenhäuser, um Patienten und Angehörige auf die kommende Situation vorzubereiten. Auch das Internet wird zunehmend als Informationsmedium genutzt (Vorsicht vor unseriösen Informationen und Informationsquellen!).
47.1.1.4 Das Fast-Track-Konzept
Definition
Das Fast-Track-Konzept ist ein interprofessionelles, therapeutisches und ganzheitliches Behandlungskonzept im Sinne der Fast-Track-Rehabilitation. Durch die Anwendung von evidenzbasierten Maßnahmen soll Komplikationen nach Operationen vorgebeugt werden. Die postoperative Erholungsphase (Rekonvaleszenz) soll beschleunigt und die Selbstständigkeit des Patienten z. B. durch frühzeitige Mobilisation (noch am OP-Tag) unterstützt werden.
Zu den Hauptursachen, die die postoperative Komplikationskaskade negativ beeinflussen, zählen
-
Stress,
-
Schmerzen,
-
Immobilität,
-
Flüssigkeitsbelastung durch inadäquates Infusionsmanagement,
-
perioperative Hypothermie,
-
Darmatonie,
-
postoperative/postanästhesiologische Übelkeit und Erbrechen (PONV),
-
perioperativ lange Phasen der Nahrungskarenz.
Zum Fast-Track-Konzept zählen ( ▶ Abb. 47.4)
Fast-Track-Konzept.
Abb. 47.4 Die Abbildung zeigt die Eckpunkte des Fast-Track-Konzepts.

-
möglichst minimalinvasive und/oder optimierte Operationstechniken,
-
frühzeitige postoperative Mobilisation,
-
frühzeitiger Kostaufbau und Vermeidung parenteraler Ernährungsformen sowie
-
zeitnahe Nachsorge durch das Krankenhaus und den zuweisenden Arzt (Hausarzt).
Im Fokus der frühzeitigen Mobilisation steht die aktive Einbindung des Patienten in die tägliche Pflege, um eine schnelle Rückkehr zum gewohnten Lebensrhythmus zu unterstützen. Betriebswirtschaftliche Ziele liegen in der Senkung von Prozesskosten und allgemeinen der Reduktion der Krankenhausverweildauer.
Zentrale Schwerpunkte der Umsetzung finden sich derzeit vor allem bei Operationen am Verdauungssystem (Kolon-Chirurgie).
Stellenwert der Anästhesie im Fast-Track-Konzept
Definition
Fast-Track-Anästhesie steht für eine optimierte Narkoseführung mit kurzer Aufwachzeit und effizienter Schmerztherapie unter Gewährleistung höchster Sicherheit der dabei zur Anwendung kommenden Anästhesieverfahren.
Moderne OP- und Anästhesieverfahren ermöglichen heute, dass sich die Patienten auch nach größeren Eingriffen innerhalb kurzer Zeit erholen.
Anästhesiologische Ansätze im Fast-Track-Konzept umfassen ein ebenfalls gut abgestimmtes Konzept, um ein stressfreies Einschlafen und ein schnelles Aufwachen zu ermöglichen. Eine Reihe von Maßnahmen unterstützt dabei die angestrebte, möglichst kurze postoperative und postanästhesiologische Überwachungszeit im Aufwachraum. Es wird somit nicht nur der Patientenkomfort positiv beeinflusst, sondern auch die Prozesskosten reduziert.
Zu den oben erwähnten Maßnahmen zählen z. B. die präoperative Anlage von Schmerzkathetern, Verkürzung der präoperativen Nahrungskarenz und ein optimiertes intraoperatives Volumenmanagement. Um die Ziele der Fast-Track-Rehabilitation zu erreichen, müssen die Patienten nach der Operation wach, schmerzfrei und normotherm sein. Das schnelle Aufwachen ohne Beeinträchtigung des Patienten wird durch die Auswahl der intravenösen Narkosemedikamente und durch Einsatz von volatilen Anästhetika (diese werden über einen Narkosemittel-Verdampfer [Vaporizer] appliziert), gesteuert. Auch gilt es, eine postoperative Übelkeit mit Erbrechen zu vermeiden (PONV = Postoperative Nausea and Vomiting).
Ernährung und Ausscheidung
Je nach Lokalisation, Umfang und Invasivität des operativen Eingriffs kommt es zu einer Beeinflussung der Nahrungsaufnahme, Nahrungsverwertung und Ausscheidung.
Ein entsprechendes Konzept wird individuell für den Patienten zusammengestellt und unterliegt der ärztlichen Indikationsstellung. Bei Patienten mit entsprechenden präoperativen Defiziten kann die Substitution durch eine parenterale Zufuhr begonnen werden, wenn die enterale Nahrungsaufnahme nicht ausreicht oder nicht möglich ist. Ziel ist jedoch die zeitnahe orale Nahrungsaufnahme.
47.1.1.5 Ambulantes Operieren
Zahlreiche geplante Operationen können ambulant durchgeführt werden, d. h., der Patient kommt zum vereinbarten Termin und verlässt das Krankenhaus noch am selben Tag. Da die Abrechnung nach einem Punktesystem bewertet wird, ist die Optimierung des Kostenaufwandes das Hauptziel, um defizitäre Einflüsse zu vermeiden (Kostensenkung = Erlössteigerung). Bei der Betrachtung und betriebswirtschaftlichen Bewertung der Effizienz und Effektivität ambulanter Leistungen stehen die Prozessorientierung, Patienten-(Kunden-)Orientierung und die interdisziplinäre Zusammenarbeit im Vordergrund.
Vorteile Dies sind u. a.:
-
schnellere Rückkehr des Patienten in das häusliche Umfeld
-
monetäres Einsparpotenzial bei Kostenträgern
-
ggf. Ansatz zur Reduzierung von stationären Betten
-
Termintreue und Planungsstabilität
Nachteile Dies sind u. a.:
-
reduzierte Kostenerstattung für das Krankenhaus
-
Patientenselektion
-
Fehleinschätzung des Patienten in Bezug auf das postoperative Verhalten
Im Fünften Buch Sozialgesetzbuch (SGB V), § 115 finden sich folgende Aussagen zur die Etablierung ambulanter Strukturen:
„Das ambulante Operieren darf für Patienten nicht mit einem höheren Infektionsrisiko verbunden sein als Eingriffe im Rahmen einer stationären Behandlung. Die Maßnahmen werden nach Klassifikation in einem Katalog entweder den Operationen zugeordnet oder zählen als kleinere invasive Eingriffe. Als Voraussetzung hierfür gelten bestimmte räumliche, technische und organisatorische Bedingungen sowie Einhaltung spezieller Anforderungen der Hygiene.“
Die Organisation des Ambulanten Operierens kann in zwei Formen in die Krankenhausorganisation eingebunden werden:
-
Ambulante Operationen werden in das Programm der zentralen Operationsabteilung integriert. Hier sind der organisatorische Anteil und Aufwand sehr groß, da die gesamte Infrastruktur genutzt und z. B. bei Verzögerungen der Gesamtablauf beeinträchtigt wird. Warte- und Leerlaufzeiten verursachen Kosten und blockieren personelle, medizintechnische und räumliche Ressourcen.
-
Ambulante Operationen werden in speziellen Räumlichkeiten (ambulantes OP-Zentrum) durchgeführt. Diese Organisationseinheiten arbeiten organisatorisch eigenständig und fokussieren alle Abläufe auf den OP-Betrieb. Der gesamte Patientenpfad und die Schnittstellen von der Aufnahme bis zur Entlassung nach erfolgtem operativem Eingriff werden zentral organisiert.
Fallbeispiel
Weg des Patienten in einem ambulanten Operationszentrum (AOZ)
Der Patient kommt am vereinbarten OP-Tag direkt in den Aufnahmebereich des Ambulanten OP-Zentrums und wird dort für den Eingriff vorbereitet. Von dort geht der Patient in den Schleusenbereich und wird in den OP begleitet. Nach der Operation erfolgt das Aufwachen in räumlicher Anbindung an den OP-Bereich. Vom Aufwachraum kommt der Patient wieder in das Patientenzimmer zurück und wird von dort nach einem abschließenden Arztkontakt nach Hause entlassen.
Einen hohen Stellenwert im ambulanten Operationskonzept hat die prästationäre Phase. In dieser müssen Beratung und Aufklärung erfolgen (Anästhesiesprechstunde) und der Voruntersuchungs- und ergänzende Diagnostikbedarf abgeklärt werden. Der administrative Schwerpunkt liegt in der für Patient und Krankenhaus verlässlichen Terminvergabe, um unnötige und unproduktive Warte- und Leerlaufzeiten zu vermeiden.
In Kooperation mit dem zuweisenden Arzt werden in einigen Häusern Checklisten für die Patientenvorbereitung und -betreuung durch den Hausarzt erstellt.
Veränderte Aufgaben der Pflege beim ambulanten Operieren
Aus unternehmerischer und betriebswirtschaftlicher Sicht rechnet sich ein ambulantes Operationszentrum nur bei konstanter Auslastungsquote und standardisierter Ablauforganisation. Hier steht das Denken in Prozessen klar im Vordergrund. Fachübergreifendes Arbeiten ist aufgrund der Kostenerstattungssituation und Leistungsverdichtung unabdingbar. Die Arbeit in ausgewiesenen Zuständigkeiten ist nicht mehr zeitgemäß, die Veränderungen der Rahmenbedingungen beinhalten aber eine erhebliche Herausforderung im Umsetzungsprozess.
Auswirkung neuer Strukturen auf die Fort- und Weiterbildung
Die zunehmende Reduzierung der Krankenhausverweildauer durch Einbestellung des Patienten direkt am OP-Tag sowie die Verkürzung der postoperativen Verweildauer führen zu Fragen nach der Ausbildungsqualität bezogen auf die gesetzlichen Vorgaben der Ausbildungsinhalte. Die Vermittlung und Überprüfung von themenbezogenen Lernmodulen (z. B. präoperative Patientenvorbereitung) wird durch die verkürzte Patientenverweildauer erschwert.
Unter dem ökonomischen Druck im Gesundheitswesen werden im Fokus des modernen Personalmanagements notwendige fachlich-personelle Anforderungen betrachtet, d. h. es wird geprüft, ob unterschiedliche Qualifikationen (Qualifikationsmix) für die Aufgaben bereitgestellt werden können und somit die Personalkosten positiv beeinflusst werden.
Im Rahmen der Fast-Track-Rehabilitation erfährt die Pflege eine Übernahme neuer Anforderungen, da z. B. die frühzeitige Mobilisation unter Einbindung des Pflegepersonals in Zusammenarbeit mit der Physiotherapie erfolgt wird. Die Bedeutung von Aufklärung, Beratung und Information des Patienten steigt und wird zukünftig verstärkt durch die Pflege geleistet werden.
Die neuen Strukturen beinhalten konsekutiv ein Umdenken der Qualifikationsinhalte und erfordern entsprechende Schulungsmaßnahmen und Überarbeitung bestehender Ausbildungsinhalte.
47.1.2 Situation des Patienten
Die Aufnahme in ein Krankenhaus ist für viele Patienten eine Ausnahmesituation. Die ungewohnte Umgebung, die fremden Abläufe und die Sorge um die Gesundheit belasten die Betroffenen meist stark.
Eine bevorstehende Operation wird von vielen Menschen als Bedrohung empfunden. Sie assoziieren mit der Operation und vor allem mit der Anästhesie eine Gefahrensituation, die Konsequenzen für die persönliche Lebens- und Berufsplanung beinhalten kann. Bei einer „Vollnarkose“ werden das Gefühl des „Ausgeliefertsein“, die Abhängigkeit von Dritten mit Kontrollverlust und Verlust von bewusster, erinnerbarer Zeit als negativ bewertet. Auch die Erwartung von postoperativen Schmerzen, die i. d. R. mit einer Operation verbunden sind, belasten die Patienten sehr.
47.1.2.1 Einfluss von Stressfaktoren
Definition
„Stress ist ein Muster spezifischer und unspezifischer Reaktionen eines Organismus auf Reizereignisse, die sein Gleichgewicht stören und seine Fähigkeit zur Bewältigung strapazieren oder überschreiten“ (Zimbardo 1995).
Die bevorstehende Operation kann den Patienten stark belasten, sodass emotionale Ausnahmeerscheinungen auftreten können. Jeder Mensch entwickelt in für ihn bedrohlich erscheinenden Situationen unterschiedliche Methoden der Stressbewältigung. Stress verursacht auch relevante systemische physiologische Veränderungen, z. B. Ausschüttung von Stresshormonen mit Blutdruckanstieg, Tachykardie, Schwitzen, Unruhe usw.
47.1.2.2 Psychische Besonderheiten
Jeder Patient entwickelt eigene Kompensationsstrategien im Umgang mit Ängsten. So kann z.B. bei einem Patienten der Gesprächsbedarf steigen und bei einem anderen Patienten das Gegenteil eintreten; er zieht sich zurück oder verweigert geplante Maßnahmen. Hier liegt die besondere Herausforderung für das Pflegepersonal darin, die individuellen Bedürfnisse des Patienten zu erkennen und in die Vorbereitungssituation mit einzubeziehen, um die psychische Belastung für den Patienten am OP-Tag zu reduzieren.
Ängste Folgende Ängste können Patienten u.a. vor einer OP haben:
-
Angst vor Schmerzen
-
Angst vor dem Befund (insbesondere bei Verdacht auf bösartige Erkrankungen)
-
Angst vor der Narkose/Operation
-
Angst vor dem „Ausgeliefertsein“ ,„Kontrollverlust“ oder Verlust der Autonomie des eigenen Handelns
-
Trennungs- und Verlustängste (vor allem bei Kindern)
-
Angst vor einer unbekannten Situation
-
existenzielle Ängste (zunehmend Ängste vor dem Verlust der Arbeit/Arbeitsfähigkeit durch Krankheit/Operation)
Um diese Ängste positiv zu beeinflussen, muss von allen Beteiligten an Maßnahmen gedacht werden, die den Patienten in dieser für ihn belastenden Ausnahmesituation begleiten.
47.1.2.3 Psychische Unterstützung
So kann psychische Unterstützung von Angehörigen und Freunden geboten werden, die vermehrt in das Geschehen einbezogen werden ( ▶ Abb. 47.5). Auch die Einbindung von Psychologen und Seelsorgern sowie des Sozialdienstes im Krankenhaus kann die Situation erträglicher machen. Das Personal im Krankenhaus spielt eine große Rolle, da hier zahlreiche Kontakte und Interaktionen erfolgen, gleichzeitig aber auch das Spannungsfeld von Medizin-Pflege und Ökonomie sich z. B. in knappen Personalressourcen und Zeitdruck im Alltag widerspiegelt. Im Rahmen der Prozessoptimierung sollte der Fokus auf der Patientenorientierung liegen, um den Aufenthalt und die damit verbundenen Maßnahmen erträglicher zu machen. Hierzu zählen
Unterstützung.
Abb. 47.5 Um die Patientin psychisch zu unterstützen, sollten Angehörige in die Vorbereitung mit einbezogen werden. (Situation nachgestellt)
(Foto: A. Fischer, Thieme)

-
Kommunikation,
-
Information und Transparenz,
-
Erklärung der Aktivitäten,
-
Vermeiden von Wartezeiten und
-
individuelle Aufklärung.
Zunehmend werden Patienten für eine geplante Operation erst am Tag des Eingriffs einbestellt und aufgenommen. Die Vorbereitung sollte nicht unter Zeitdruck erfolgen und der persönliche Kontakt im Vordergrund stehen. Eine persönliche Vorstellung beim Eintreffen im Aufnahmebereich, in der bettenführenden Organisationseinheit und in der Umbettzone des Funktionsbereiches sowie die Wahrung der Intimsphäre stehen im Vordergrund. Der Patient darf nicht mehr allein gelassen werden, da nach einer Prämedikation die Medikamentenwirkung und die Vitalparameter überwacht und unter dem Aspekt der Patientensicherheit eine Verletzungssituation, z.B. Sturz vom OP-Tisch, vermieden werden muss. Die Lagerung auf dem meist unbequemen OP-Tisch kann komfortabler gestaltet werden, indem Lagerungshilfsmittel angeboten werden oder je nach OP-Indikation dem Patienten ggf. ermöglicht wird, selbst eine für ihn optimale Position einzunehmen (Wachlagerung). Das Angebot von wärmenden Maßnahmen wirkt sich nicht nur positiv auf die Anspannung aus, sondern bewirkt auch eine positive Beeinflussung der perioperativen Hypothermieneigung mit den bekannten Komplikationen. Das sog. Prewarming unterstützt den Erhalt der Körperwärme und bietet ein zusätzliches Komfortelement für den Patienten, s. ▶ perioperative Wärmemanagement.
Bei Kindern dürfen z.T. Eltern/Bezugspersonen mit in den Einleitungsbereich bzw. postoperativ in den Aufwachraum. Dies wird klinikintern unterschiedlich gehandhabt. Besonders für Kinder ist die Situation rund um eine Operation meist sehr angstbehaftet. Gehen Sie deshalb behutsam auf die individuellen Bedürfnisse des Kindes ein.
Angstauslösende Momente am OP-Tag Zu diesen zählen:
-
Wartezeiten
-
Einschleusen in den OP
-
fremde Geräusche
-
technische Ausstattung
-
fremde Personen
-
Störungen der Intimsphäre
-
fehlende Kommunikation
-
wortlose Manipulationen
-
Verschieben des Operationstermins
Fallbeispiel
Negativbeispiel: „Die Galle für Saal 6 ist in der Schleuse“ – So bitte nicht!
Herr M. ist am OP-Tag für 7:00 Uhr einbestellt worden, soll über das Aufnahmebüro direkt mit den Unterlagen auf die Station XY kommen. Mit den Unterlagen, aber auch mit seiner Tasche hastet Herr M. auf die Station, wird ins Patientenzimmer geschickt, soll sich gleich aus- und das OP-Hemd anziehen. Da Herr M. an erster Stelle auf dem OP-Plan steht, wird der Krankentransportdienst vom OP angerufen und Herr M. für den OP „bestellt“. Der Kollege vom Krankentransport eilt in das Zimmer, wo Herr M. sich gerade das OP-Hemd mit viel Mühe verkehrtherum anzieht. „Jetzt geht’s los“, wird er begrüßt. Herr M., von den körperlichen Aktivitäten und dem administrativen Morgenprogramm aufgewühlt und jenseits der Blutdrucknormalwerte, wird mit dem Aufzug und durch das Gängegewirr eines Krankenhauses in den OP-Flur gefahren und, da noch kein OP-Personal vor Ort ist, zwischen Entsorgungsschleuse und Durchgangsflur „geparkt“. Nach den Worten: „Es kommt gleich jemand“, wartet Herr M. auf die Dinge, die nun passieren sollen, friert und verspürt deutliches Unbehagen. Und dann meldet sich auch noch die Blase, auf Station war ja keine Zeit mehr. Nach einer Wartezeit und zahlreichen interessierten, aber auch ignorierenden Blicken von vorbeieilenden Personen auf dem Flur kommen grünfarbige, mit Mundschutz bekleidete Menschen, die sich über das gestrige Fernsehereignis angeregt unterhalten und gesprächsbegleitend automatisch Herrn M. auf den bereitstehenden OP-Tisch rutschen lassen. Tuch drüber und los geht es. Mit einem Zuruf in den Saal „Die Galle ist da“ wird Herr M. in den Einleitungsraum geschoben. Maßnahmen an Herrn M. werden wortkarg durchgeführt. Die unbequeme Lage, die spärliche Bedeckung und der klimatisierte Raum sowie die unkommunizierte Angst, verbunden mit einem deutlichen Nikotingeruch in der Bekleidung des anwesenden Pflegers (?) Arztes (?) oder wer kann es sein (?), lassen Herrn M. wünschen, dass die Medikamente schnell wirken.
Die Rückmeldung der „Galle aus Saal 6“ nach der Operation war traurig zu lesen: „Ich hatte große Angst und fühlte mich trotz der vielen Menschen allein, ein Zeichen von Interesse, dass ich ein Mensch bin, hätte mir sehr geholfen.“
47.1.3 Pflege- und Behandlungsplan
47.1.3.1 Vorbereitung am Vortag
Wird der Patient bereits vor dem eigentlichen OP-Termin stationär im Krankenhaus aufgenommen, gehört die Überprüfung der Patientenunterlagen auf Vollständigkeit zu den organisatorischen Hauptaufgaben, um unnötige und kostenintensive Wartezeiten im OP zu vermeiden. Gut bewährt hat sich der Einsatz von Checklisten, auf denen die einzelnen Punkte zur Vorbereitung abgehakt und überprüfbar dokumentiert werden können.
Bei geplanten Operationen wird der Patient entweder in einer zentralen Anästhesieambulanz durch den Anästhesisten für die Narkose aufgeklärt (Prämedikationsgespräch) oder die Prämedikationsvisite erfolgt am Vortag der Operation direkt auf der Station. Die durch den Anästhesisten verordnete Medikation zur Nacht soll angstlösend (Anxiolyse) und schlafbahnend sein.
Haarentfernung im Operationsgebiet Ist eine Haarentfernung für die Durchführung der Operation notwendig, erfolgt diese als Kürzung der Körperhaare oder als chemische Enthaarung (cave: Unverträglichkeitsreaktionen auf Inhaltsstoffe). Die mechanische Haarentfernung erfolgt erst unmittelbar vor der Operation mit Hilfe eines Elektrorasierers. Ziel ist es, eine Keimbesiedlung der verursachten Mikroläsionen zu minimieren und einer möglichen postoperativen Wundinfektion vorzubeugen.
Prävention und Gesundheitsförderung
Das Ausmaß der Haarentfernung sollte bei geplanten Operationen vorab mit dem Patienten besprochen werden, da besonders Bart- und Kopfhaarentfernung einen großen Eingriff in die Persönlichkeit darstellen.
Merke
Die Durchführung einer präoperativen Haarentfernung erfolgt nur bei operationstechnischer Notwendigkeit. Die präoperative „scharfe“ Rasur (Einmalrasierer, Rasiermesser) als Standardverfahren ist obsolet! Bei mechanischer Haarentfernung werden Elektrorasiergeräte verwendet.
47.1.3.2 Vorbereitung am OP-Tag
Bevor der Patient prämediziert wird, sollte er die Möglichkeit zur Körperpflege bekommen und die Blase entleeren. Anschließend erhält er spezielle OP-Kleidung. Diese Bekleidung ist zweckmäßig, die Passform berücksichtigt aber z. B. bei übergewichtigen Patienten nicht immer die persönliche Intimsphäre. Unnötige Phasen, in denen der Patient unbekleidet und unbedeckt „präsentiert“ wird (gilt generell!), sind zu vermeiden und es sollten verschiedene Größen vorgehalten werden. Der Patient muss vor der Operation nüchtern bleiben (s.u.) und darf für einen festgelegten Zeitraum (hausinterne Regelung beachten) nichts essen oder trinken und auch nicht rauchen. Die Prämedikation darf nur mit einem kleinen Schluck Wasser eingenommen werden. Ist die Prämedikation erfolgt, soll der Patient Bettruhe einhalten, um z.B. Sturzereignisse durch die Medikamentenwirkung und ein unnötiges Auskühlen zu vermeiden.
Merke
Sollte der Patient nicht zum geplanten Zeitpunkt in den OP abgerufen werden oder wird der Eingriff aus organisatorischen Gründen verschoben, ist eine Information wichtig (Patient und Station), da die Wartezeit stressbehaftet ist.
Präoperative Nüchternheit
Die über viele Jahre bestehende Anforderung an die Nüchternheit vor Narkosen/Operationen wurde von zahlreichen Patienten als Belastung und negative Beeinflussung des Wohlbefindens geschildert. Die Forderung nach einer längeren Zeitschiene für eine Nahrungs- und Flüssigkeitskarenz entstand aus der Angst, dass es im Rahmen der Anästhesie zu einer Aspiration von Mageninhalt kommen könnte. In vielen Kliniken wird auch heute noch eine 6-stündige Karenzzeit angegeben. In der Praxis bedeutet dieses Zeitfenster aber, dass der Patient ab dem Abendessen am Vortag der Operation keine feste Nahrung und Flüssigkeit zu sich nehmen darf.
Um die Belastung durch Durst und Mundtrockenheit einzuschränken, wurden neue Richtlinien von medizinischen Fachgesellschaften erarbeitet. Hier wird die Zeitforderung verkürzt und es kann bei geplanten Eingriffen bis zu 2 Stunden vor der Operation klare Flüssigkeit angeboten werden (Wasser, Tee, klare Säfte). Auch eine Dauermedikation oder orale Prämedikation kann mit etwas Flüssigkeit eingenommen werden.
Ausgenommen sind fetthaltige Getränke (z. B. Milch, auch Kaffee mit Milch), alkoholische Getränke und feste Nahrung, da sich die Magendarmpassage dadurch verändern kann und sich die Entleerungszeit auch durch Stress und Rauchen verlängert.
Empfehlungen der DGAI Aktuelle Empfehlungen zur präoperativen Nüchternheit der Deutschen Gesellschaft für Anästhesie und Intensivmedizin (DGAI) bei elektiven Eingriffen:
-
Trinken klarer Flüssigkeiten bis 2 Stunden vor Narkoseeinleitung (als angemessene Menge bezeichnet man 1 – 2 Gläser)
-
Stillen von Neugeborenen bis 4 Stunden vor Anästhesiebeginn
-
feste Nahrung in Form einer leichten, kleinen Mahlzeit bis 6 Stunden vorher möglich. Für Operationsabteilungen, in denen die Betriebszeit ausgeweitet ist, kann diese Möglichkeit in der Operationsabfolgeplanung Berücksichtigung finden und die Patientenzufriedenheit erhöhen
-
Dauermedikation oder Einnahme oraler Prämedikationsmedikamente mit einem Schluck Wasser bis zu 1 Stunde vor Narkosebeginn.
Als einschränkende Kontraindikationen für dieses Nüchternheitskonzept gelten u. a.
-
Notfalloperationen,
-
Ileus,
-
Adipositas permagna,
-
Refluxsymptomatiken,
-
zu erwartendes und/oder bekanntes schwieriges Atemwegsmanagement.
Hier sollte die klassische 6-stündige Karenzzeit eingehalten werden (außer bei Notfalloperationen).
47.2 Intraoperative Phase
47.2.1 Grundlagen aus Pflege- und Bezugswissenschaften
Je nach Abfolge im Programm wird der Patient i. d. R. aus dem OP von der Bettenstation abgerufen und in Begleitung von geschultem Personal/Krankentransportdienst und mit vollständigen Unterlagen und Befunden in den OP gefahren und dort dem Fachpersonal übergeben.
Bewährt haben sich sog. Checklisten, die eine Übersichtsinformation über die Unterlagen darstellen sowie ergänzende organisatorische Zusatzinformationen bieten (z. B. Hinweis auf die postoperative Station, vorhandene Blutkonserven usw.) ( ▶ Abb. 47.6).
Checkliste Patientenübergabe an den OP.
Abb. 47.6

47.2.1.1 Hygieneanforderungen zur Prävention postoperativer Wundinfektionen
Zu den sog. nosokomialen Infektionen (= Krankenhausinfektionen, d. h. Infektionen, die ursächlich mit dem Krankenhausaufenthalt in Verbindung gebracht werden können) zählen mit am häufigsten die postoperativen Wundinfektionen. Ursache sind vor allem Infektionen durch Bakterien (z. B. Staphylococcus aureus, Enterobacter, Enterokokken).
Der Anteil von MRSA (= Methicillin-resistenter Staphylococcus aureus)-bedingten Infektionen ist dabei von größter Bedeutung für Patient, Personal und Krankenhaus. Dem Auftreten von Wundinfektionen werden verschiedene Risikofaktoren zugeordnet, die patienteneigen und/oder auch perioperativ erworben sein können. Die Identifizierung der Faktoren bildet die Grundlage für eine klinikeigene Präventionsstrategie gegen Infektionen.
Patienteneigene Risikofaktoren Zu diesen zählen u. a.
-
Begleiterkrankungen (z. B. Diabetes mellitus),
-
bestehende Infektionen an der zu operierenden Körperstelle/Extremität,
-
alimentäre Ausnahmesituationen (Kachexie, Adipositas),
-
maligne Grunderkrankungen,
-
Besiedlung mit Staphylococcus aureus,
-
immunsuppressive Therapie.
Perioperative Risikofaktoren Zu diesen zählen
-
Krankenhausbehandlungen und vorab durchgeführte Operationen,
-
unsachgemäße Haarentfernung (Mikroläsionen, Schnittverletzungen),
-
unsachgemäße präoperative Antiseptik (Hautreinigung, Hautdesinfektion),
-
mangelnde Asepsis,
-
unkritische perioperative Antibiotikaprophylaxe,
-
intraoperative Störung der Thermoregulation (Auskühlung),
-
unsachgemäße postoperative Wundversorgung (z. B. Verbandwechsel, Drainagen).
Merke
Die Anforderungen zur Erkennung, Erfassung und Prävention nosokomialer Infektionen sind im Infektionsschutzgesetz (IfSG) verankert.
Krankenhausinterne Maßnahmen zur Prävention gegen postoperative Wundinfektionen müssen regelmäßig überprüft werden.
„Für die Prävention postoperativer Infektionen im Operationsgebiet und die „Anforderungen der Hygiene bei Operationen und anderen invasiven Eingriffen“ gelten Empfehlungen der Kommission für Krankenhaushygiene und Infektionsprävention am Robert Koch-Institut (RKI) (www.rki.de).
47.2.1.2 Spezielle Hygieneanforderungen im OP- und Anästhesiebereich
Die wichtigsten Gesetze, Richtlinien und Verordnungen im OP- und Anästhesiebereich sind folgende:
-
Infektionsschutzgesetz
-
Medizinproduktegesetz
-
Medizinbetreiberverordnung
-
Abfallbeseitigungsgesetz
-
Trinkwasserverordnung
-
Unfallverhütungsvorschrift für das Gesundheitswesen
-
Richtlinie für Krankenhaushygiene und Infektionsprävention des Robert Koch-Instituts (RKI)
Bauliche Anforderungen
Operationsabteilungen zählen zur höchsten Reinraumklasse (Räume mit besonders hohen Anforderungen an die Keimarmut) und unterliegen strengen Anforderungen an die Raumlufttechnik. Die vorhandenen baulich-funktionellen Gegebenheiten setzen eine gezielte Ablauforganisation voraus, um jederzeit ein aus hygienischer Sicht einwandfreies Arbeiten zu gewährleisten.
Ziele der Klimatechnik im OP sind:
-
Raumklimatisierung
-
Abtransport von Raumluft, Desinfektionsmitteldämpfen, Geruchsstoffen (z. B. bei flächenhafter Koagulation während der Operation)
-
Zufuhr keimarmer Luft (spezielle Filterung)
-
gerichtete Luftströmung in einem definierten Bereich (z. B. OP-Tisch/OP-Decke)
-
Reduzierung/Vermeidung von zuströmender Luft aus Nebenräumen und Flurbereichen
Zu den baulichen Vorgaben zählt auch die räumliche Trennung der Operationseinheiten vom übrigen Krankenhaus. Diese räumliche Separation gilt auch für das ambulante Operieren.
Schleusenbereiche Für den Zutritt sind spezielle Schleusenbereiche definiert, in denen das dort tätige Personal die für den OP-Bereich speziell ausgewiesene Bereichskleidung anlegen muss. Der Zugangsweg erfolgt über sog. unreine Wege (Ablegen der Dienstkleidung) und reine Wege (Anlegen der farblich gekennzeichneten Bereichskleidung für den Operationsbereich). Vor dem Betreten der reinen Schleuse und vor dem Betreten des OP-Flures wird eine Händedesinfektion durchgeführt.
Toiletten Toiletten sind im unreinen Bereich der Personalschleuse zu konzipieren. Vor dem erneuten Betreten des OP-Bereiches ist die Bereichskleidung zu wechseln und eine neue Einschleusung vorzunehmen.
Rüsträume In baulichen Konzepten für den „OP der Zukunft“ werden sog. Rüsträume für die Vorbereitung der sterilen Instrumententische etabliert. Die Räume, die direkt an die OP-Säle angrenzen, müssen dabei die gleichen strengen hygienischen und raumlufttechnischen Vorgaben wie der OP-Saal erfüllen.
Kreuzungswege Idealerweise sind in der Ablauforganisation Kreuzungswege zwischen rein/unrein zu trennen (Ver- und Entsorgungsströme, z. B. Wäsche, Sterilgut, Medikalprodukte, Müll).
Anforderungen an das Personal
Um das ▶ nosokomiale Infektionsrisiko im Krankenhaus zu minimieren, kommen verschiedene Maßnahmen zur Anwendung.
Bereichskleidung Zu den Hauptvermeidungsstrategien zählt vor allem die Nutzung spezieller, farbig gekennzeichneter ▶ Bereichskleidung. Diese Schutzkleidung soll das Personal schützen, aber auch die Übertragung von außen erschweren. Zur Bereichskleidung zählen auch ein Haarschutz, der den Haarbereich (auch den Bart) vollständig umschließen muss, sowie das Tragen eines Mund-Nasen-Schutzes. In den OP-Bereichen werden geeignete, maschinell zu reinigende Schuhe bereitgestellt.
Verhaltensregeln Die persönlichen Verhaltensregeln in einem OP-Bereich erfordern Disziplin im Arbeitsalltag. Als Beispiele seien hier genannt:
-
geschlossene Türen
-
Personenanzahl im OP-Saal beschränken
-
Aufwirbeln von Luft durch unnötiges Herumlaufen vermeiden
-
Abdecken ohne „Wedeln“ mit den Abdeckmaterialien
-
korrektes Tragen der Bereichskleidung (inkl. Wechsel bei Kontamination z.B. mit Blut/ Sekreten)
Merke
Die Bereichskleidung darf ausschließlich in den ausgewiesenen Bereichen getragen werden. Der Mund-Nasen-Schutz muss regelhaft gewechselt werden. Ein durchfeuchteter Mundschutz hat keinerlei Barrierefunktion mehr!
Händehygiene
Hände sind als Hauptüberträger von Krankenhauserregern anzusehen, da über sie vielfältige Kontakte mit kontaminierter Umgebung und Mikroorganismen anderer Menschen erfolgen.
Eine der wichtigsten Maßnahmen zur Vermeidung von nosokomialen Infektionen und die effektivste Maßnahme zum Eigenschutz ist die regelmäßige Händedesinfektion und das Tragen von Schutzhandschuhen, s. a. Kapitel „ ▶ ATL Sich sicher fühlen und verhalten“. Man unterscheidet die hygienische und die chirurgische Händedesinfektion.
Hygienische Händedesinfektion Die Durchführung der hygienischen Händedesinfektion ist wie folgt einzuhalten: Die trockenen Hände werden mit dem Desinfektionsmittel (Entnahme aus dem Spender ohne Handkontakt, stattdessen Bedienung durch Ellenbogeneinsatz), i. d. R. 30 Sekunden (oder gemäß der vom Hersteller empfohlenen Einwirkzeit) einmassiert. Dabei ist die flächige Benetzung von Hohlfläche der Hand, Handrücken, Nagelfalzen, Fingern und Zwischenräumen der Finger wichtig, s. a. Empfehlungen zur Händehygiene Bundesgesundheitsblatt 2000; RKI Empfehlungen zur Händedesinfektion 2014 www.rki.de.
Chirurgische Händedesinfektion Die chirurgische Händedesinfektion setzt eine intakte Haut voraus (vermeidet eine potenzielle Keimübertragung und verhindert den leichten Eintritt bei Kontakt mit infektiösen Sekreten und Körperflüssigkeiten des Patienten) und dient als Vorbereitung für die Durchführung einer Operation.
Die Durchführung richtet sich nach dem eingesetzten Desinfektionsmittel. Für die korrekte Durchführung und Beachtung des Zeitfaktors für die Einwirkzeit sind entsprechende öffentliche Aushänge der Verfahrensbeschreibung sowie der Sichtkontakt auf eine Uhr zur Zeiterinnerung empfohlen. Zahlreiche Hersteller stellen eine entsprechende Anleitung mit Abbildungen der einzelnen Schritte zur Verfügung. Diese Anleitungen unterstützen z. B. auch die Einarbeitung neuer Mitarbeiter.
Handschuhe
Während der Operation werden sterile Handschuhe getragen, die Patienten und Personal schützen. Oftmals werden doppelte Handschuhe getragen, die zwar nicht das Verletzungsrisiko durch Schnitt- und Stichverletzungen vermindern, jedoch das Kontaminationsrisiko bei oberflächlicher Beschädigung des äußeren Handschuhs reduzieren.
Merke
Bei allen Arbeiten, bei denen ein Kontakt mit Körperflüssigkeiten möglich ist, oder auch bei Reinigungsarbeiten müssen Schutzhandschuhe getragen werden.
Patienten mit Begleitinfektionen im OP – Beispiel MRSA
Krankenhäuser und Einrichtungen für ambulante Operationen sind gemäß Infektionsschutzgesetz (IfSG) verpflichtet, die vom RKI festgelegten nosokomialen Infektionen und das Auftreten von Krankheitserregern mit speziellen Resistenzen und Multiresistenzen gesondert aufzuführen und zu bewerten.
Für die OP-Ablaufplanung stellen Patienten mit Begleitinfektionen eine Herausforderung dar. Hier hat sich ein sog. Hygiene-Handbuch bewährt, das das Procedere im Infektionsfall krankenhausintern festschreibt und für alle Mitarbeiter transparente und verbindliche Handlungswege, bezogen auf alle Bereiche im Krankenhaus, beschreibt.
Um das Risiko der Übertrag auf andere Patienten zu minimieren, werden Patienten mit MRSA möglichst am Ende des OP-Programms an letzter Stelle im Saal operiert, um nach der Operation ausreichend Zeit für wirksame Reinigungsmaßnahmen zu gewährleisten.
Der effektivste Schutz liegt dabei in der regelmäßigen Händedesinfektion und in diszipliniertem Verhalten. Der Kontaminationsweg verläuft über direkten Kontakt, z. B. Nutzung von Umlagerungshilfen ohne Reinigung, Körperkontakt mit dem Patienten, z. B. beim Umlagern ohne Wechsel der Bereichskleidung.
Patienten mit multiresistenten Erregern müssen auch in der gesamten perioperativen Phase isoliert werden und sind unter Umgehung des Aufwachraumes in die nachsorgende Organisationseinheit zu verlegen.
Einschleusung des Patienten in den OP Je nach technischer Ausstattung erfolgt die Umlagerung des Patienten von der unreinen (Bettseite) auf die reine (OP-Tisch) Seite. Werden Umlagerungshilfen/Schleuseneinrichtungen genutzt, sind diese ebenfalls nach jedem Patientenkontakt sorgfältig aufzubereiten (Wischdesinfektion). Der Patient bekommt einen Haarschutz, bevor er in den Einleitungsbereich begleitet wird.
Anforderungen der Hygiene an die Anästhesie im OP-Bereich
Allgemein gelten für alle Fachabteilungen die gültigen Hygieneregeln und Hygienestandards des jeweiligen Krankenhauses (weiterführende Literatur und aktuelle Empfehlungen zum Thema unter: www.rki.de und www.awmf.org).
Arbeitsplatz Anästhesie Alle medizintechnischen Geräte und Arbeitsflächen werden mindestens einmal täglich einer Wischdesinfektion unterzogen, bei Kontamination sofort. Vor und nach jedem Patientenkontakt ist eine hygienische Händedesinfektion durchzuführen.
Narkosegeräte und Zubehör Bei der Beatmung wird ein Bakterienfilter patientennah eingesetzt. Dieser Filter wird nach jedem Patienten gewechselt und ermöglicht den mehrfachen Einsatz der Schlauchsysteme (max. für einen Tag). Alle Systeme und Gebrauchsmaterialien sind gemäß Herstellerhinweis möglichst maschinell aufzubereiten. Als Absaugsysteme werden aus hygienischer Sicht geschlossene Systeme bevorzugt.
Medikamente/Infusionslösungen Der Umgang mit Medikamenten und die Vorbereitung von invasivem Zubehör für die Anästhesie sind idealerweise nach einem standardisierten Prozedere durchzuführen. Alle invasiven Maßnahmen am Patienten sind unter sterilen Bedingungen durchzuführen (Anlage ZVK, Regionalanästhesie usw.). Medikamente und Parenteralia dürfen erst unmittelbar vor Applikation (< 1 Std.) vorbereitet werden. Mehrdosisflaschen (Lösungen mit Konservierungsmitteln) müssen beim Erstanbruch mit Datum und Uhrzeitangabe gekennzeichnet werden. Eingesetzte Mehrfachentnahmekanülen mit Filter sollten ohne Deckel und maximal für eine Schicht eingesetzt werden.
Saalwechsel und Patientenbegleitung in den Aufwachraum / auf die Intensivstation
Die notwendige Begleitung des Patienten durch Anästhesiepersonal in den Aufwachraum / auf die Intensivstation ist oftmals problematisch, da der Aufwachraum nicht immer in den OP-Bereich integriert ist. Empfohlen wird das Tragen eines Schutzkittels, der bei Rückkehr in den OP abgelegt wird, sowie eine Händedesinfektion nach der Patientenübergabe und vor Beginn der nächsten Einleitung.
Der Wechsel zwischen verschiedenen aseptischen OP-Sälen ist möglich (Händedesinfektion!), der direkte Wechsel zwischen septischen und aseptischen OP-Sälen/Operationen ist jedoch untersagt! Nach septischen Operationen ist eine Neueinschleusung vorzunehmen. Hier sind die speziellen Vorgaben der Hygienepläne strikt einzuhalten.
Merke
Die Einhaltung hygienerelevanter Maßnahmen und Regeln ist für alle an der OP beteiligten Personen verbindlich. Eine adäquate Unterweisung ist erforderlich!
47.2.2 Pflege- und Behandlungsplan
47.2.2.1 Übernahme des Patienten in den OP
Aus Sicht des Patienten stellt bereits das Einschleusen in den OP-Bereich eine Ausnahmesituation dar, die oftmals mit Unsicherheiten und Angst behaftet ist. Der erste Kontakt mit OP- und Anästhesiepersonal erfordert daher ein besonderes Einfühlungsvermögen (auch unter Zeitdruck). Zahlreiche Patienten fühlen sich z. B. durch fehlende Hilfsmittel wie Brille, Zahnprothese, Hörgerät usw. und durch die Bekleidung mit dem OP-Hemd unwohl und hilflos. Auch der Einfluss der Prämedikation ist nicht zu vernachlässigen, da es hier u.a. zur Veränderung der akustischen Wahrnehmung kommen kann. Die Übernahme sollte zeitnah erfolgen, um unnötige Wartezeiten in Fluren und Durchgangsbereichen zu vermeiden. Neue bauliche Konzepte ermöglichen ein Warten im Bett (Patientenkomfort) in unmittelbarer OP-Nähe unter adäquater Überwachung.
Definition
Diese Wartezonen werden als Holding Area oder Perioperative Behandlungseinheit (= POBE) bezeichnet. Hier warten Patienten im Bett und in räumlicher Nähe zum OP unter fachlicher Aufsicht und können ggf. bereits für die OP und Anästhesie vorbereitet werden.
Bauliche Gestaltung von OP-Bereichen
In Neubau-Projekten kann die Umsetzung zukünftiger Organisationsstrukturen durch eine entsprechende Bauplanung unterstützt werden, z. B. Etablierung von Rüsträumen, zentralen Anästhesie-Ein- und Ausleitungsbereichen ( ▶ Abb. 47.7). Bereits bestehende Infrastruktur kann ggf. durch Umnutzung und/oder Veränderung der Prozesse einbezogen werden, z. B. Nutzung von bestehenden Aufwachräumen als Holding Area.
Bauplan.
Abb. 47.7 Beispiel für eine Bauplanung unter Berücksichtigung innovativer Reorganisationsstrukturen im OP (Ausschnitt, nicht maßstabsgetreu). ZVSA = zentrale Sterilgutversorgungsabteilung

Ziele Dies sind u. a.:
-
Verkürzung der Wechselzeiten
-
Reduktion der Wartezeiten
-
Warten der Patienten in räumlicher Anbindung an den OP
-
Vorbereitung der nächsten Operation während der vorherigen Operation im Rüstraum
Merke
Für die Realisierung von baulich optimierten Organisationseinheiten bedarf es einer detaillierten Betrachtung der personellen Ausstattung, einer Prozessanalyse mit Erhebung des Ist-Zustandes und Definition eines Soll-Konzeptes, der Neuzuordnung von Aufgaben und des Einsatzes von Assistenzpersonal, speziell in den Bereichen Reinigung sowie Ver- und Entsorgungslogistik.
Eckpunkte Patientenübernahme in den OP
Folgende Punkte sollten beachtet werden:
-
Begrüßung, persönliche Vorstellung
-
Informationen über den Zustand durch die Übergabe sammeln
-
Prüfung der Unterlagen auf Vollständigkeit
-
Patientenvorbereitung kontrollieren (letzte Nahrungsaufnahme, wann letzte Zigarette geraucht, Schmuck, Zahnersatz)
-
Bedarf an Lagerungshilfsmitteln abfragen
-
Wärmemanagement in der Einleitung beginnen
-
Patienten nach Einschleusen in den OP nicht mehr ohne Aufsicht lassen!
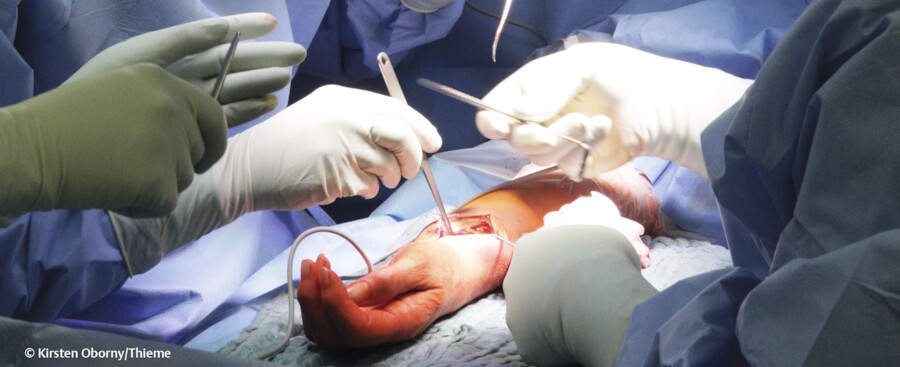
Die Übernahme in den OP beginnt mit dem Transport von der Station in Begleitung einer Pflegekraft und/oder durch einen zentralen Krankentransportdienst. An der sog. OP-Schleuse wird der Patient in Empfang genommen ( ▶ Abb. 47.8). Es wird empfohlen, dass dort eine Pflegekraft den Patienten in Empfang nimmt, um direkt Übergabeinformationen seitens der Station zu erhalten. Das Einschleusen kann sowohl durch OP- als auch durch Anästhesiepflegepersonal erfolgen. Bei Notfällen oder gesonderter Indikationsstellung erfolgt das Umlagern des Patienten vom Bett auf den OP-Tisch gemeinsam mit einem Arzt.
Übergabe.
Abb. 47.8 Der Patient wird von einer Pflegeperson zur OP-Schleuse begleitet und dort von einer Anästhesie- oder OP-Pflegeperson in Empfang genommen.
(Foto: K. Oborny, Thieme)

Der OP-Bereich
Der OP-Bereich stellt sich als sog. Reinraumzone mit seinen besonderen Anforderungen an Umgebung und Klimatisierung (Raumlufttechnik) sowie mit seinen spezifischen Anforderungen an Material, Medizintechnik und personeller Ausstattung als betriebswirtschaftlich teurer Bereich dar.
Durch die speziellen Anforderungen an die Hygiene wird in diesem Bereich eine besondere Schutzkleidung getragen, die sich aus farblich gekennzeichneter Bereichskleidung, Schuhen, Haar- und Mund-Nasen-Schutz zusammensetzt. Besondere Verhaltensregeln unterstützen die Reduzierung der Keimbelastung (z. B. beschränkte Anzahl der Personen im OP-Saal, geschlossene Türen, Beachtung der Sterilzone, Händedesinfektion, Gewährleistung der Sterilität von Material und Instrumenten).
47.2.2.2 Anästhesieverfahren
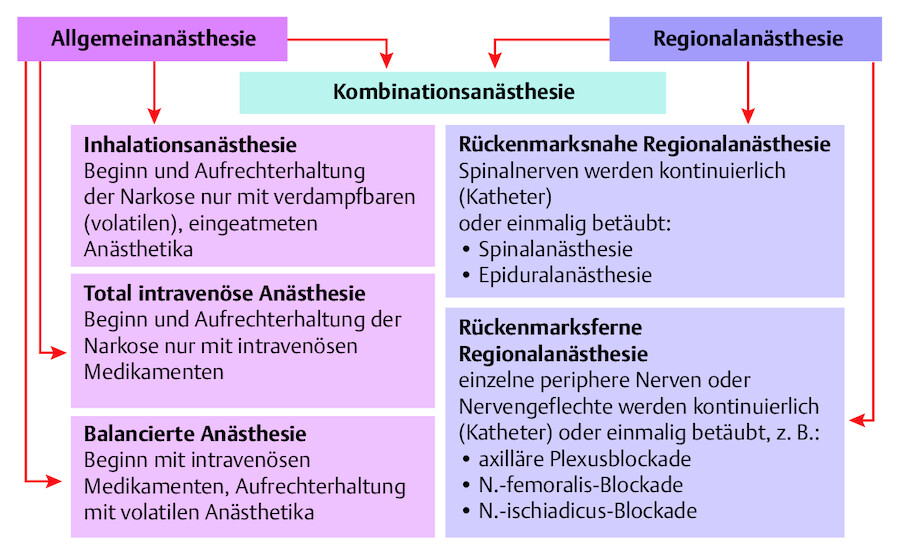
Man unterscheidet ( ▶ Abb. 47.9)
Übersicht über die verschiedenen Anästhesieverfahren.
Abb. 47.9
-
Allgemeinanästhesie (= Vollnarkose) mit „Ausschaltung“ des Bewusstseins sowie Schmerzfreiheit und
-
Regionalanästhesie (= begrenzt auf einen bestimmten Bereich zur „Ausschaltung“ des Schmerzempfindens mit Gewährleistung, dass der Chirurg die geplante Operation durchführen kann, s. Kapitel „ ▶ Formen der Lokalanästhesie“, und „ ▶ Pflege von Patienten mit rückenmarksnahen Leitungsanästhesien“.
Kombinationen beider Verfahren sind möglich. Bei der Lokalanästhesie werden bestimmte Hautareale betäubt.
Zu den klassischen Hauptkomponenten der Allgemeinnarkose gehören Schlaf (Hypnose), Schmerzfreiheit (Analgesie) und Muskelentspannung (Relaxation). Auf die regelhafte Muskelrelaxation wird häufig verzichtet. Für einige Eingriffe ist keine Narkose notwendig. Um den Patienten vor Stressreaktionen zu schützen und Ängste zu reduzieren (Anxiolyse), kann eine Sedierung durchgeführt werden (z. B. durch Benzodiazepine).
Intravenös applizierte Medikamente (= Injektionsanästhetika, z. B. Barbiturate, Opioide, Propofol) werden durch Verstoffwechselung über Leber und Nieren ausgeschieden. Gasförmige Substanzen (= Inhalationsanästhetika) werden über die Lunge zugeführt und abgeatmet. Hierzu zählen z. B. Sevofluran, Desfluran, Halothan.
47.2.2.3 Aufgabenschwerpunkte des Anästhesie- und OP-Funktionsdienstes
Entwicklung der Funktionsdienste im OP und Anästhesiebereich Im Rahmen von Umstrukturierungen, DRG-Einführung und zunehmenden Restriktionen im Gesundheitswesen müssen sich alle Berufsgruppen neuen Herausforderungen stellen. Die Prozessbetrachtung und Organisationsoptimierung stehen hierbei im Vordergrund. Die Folge ist eine Weiterentwicklung der Funktionsdienste in der Anästhesie und im OP in Richtung Multiprofessionalität zur Förderung der ergänzenden, unterstützenden und prozessorientierten Zusammenarbeit in der Patientenversorgung. Bislang waren die Aufgaben und Tätigkeitsinhalte der Funktionsdienste stark voneinander getrennt. Dabei unterscheidet man Aufgaben, die fachspezifisch jeweils einer Berufsgruppe zuzuordnen sind, und Aufgaben, bei denen sich fachübergreifend die Berufsgruppen im Funktionsdienst gegenseitig unterstützen können ( ▶ Tab. 47.2 ) ( ▶ Abb. 47.10).
|
Beispiele für Kernaufgaben OP-Funktionsdienst |
Beispiele für Kernaufgaben Anästhesie-Funktionsdienst |
Beispiele für Bereiche mit gegenseitiger Unterstützung |
|
|
|
Aufgabencluster im Funktionsdienst Anästhesie und OP.
Abb. 47.10

Merke
Bei der Zusammenarbeit im OP-Bereich steht die Prozessorientierung im Vordergrund, nicht allein das Funktionieren in Zuständigkeiten! Unnötige Parallelaktivitäten gilt es im Fokus dieser Prozessorientierung zu vermeiden.
Fallbeispiel
Anlage eines Blasenverweilkatheters
Für länger dauernde Operationen und/oder bei speziellen Indikationsstellungen ist die präoperative Anlage eines Blasenverweilkatheters notwendig, um z. B. die Flüssigkeitsbilanz zu überwachen. In zahlreichen Abteilungen ist diese Tätigkeit entweder dem OP-Funktionsdienst oder dem Anästhesiefunktionsdienst „zugeordnet“. So kommt es oftmals zu Wartezeiten, bis die jeweilige Berufsgruppe diese Aufgabe durchführen kann. Um unnötige Warte- und Leerlaufzeiten im OP zu vermeiden, ist es sinnvoll, die Anlage eines Blasenverweilkatheters prozess- und nicht zuständigkeitsbezogen durchzuführen. Die Anlage kann von allen qualifizierten und dafür ausgebildeten Mitarbeitern im OP Funktionsdienst vorgenommen werden.
Der erste Schritt zu einer praktikablen Umsetzung ist das Erstellen einzelner Tätigkeitskataloge, in denen die jeweils originären Aufgaben für den Anästhesie- und OP-Funktionsdienst definiert werden. Ergänzend dazu werden gemeinsame Aufgaben gelistet, die gegenseitig unterstützend geleistet werden können, um „Zuständigkeiten“ aufzubrechen und eine Zusammenführung aller Funktionsdienste im OP und in der Anästhesie zu fördern.
OP-Funktionsdienst Zu den allgemeinen und speziellen Tätigkeiten in Operationsdienst und Endoskopie zählen die Vor- und Nachbereitung des Operationsarbeitsplatzes, Instrumentation sowie Vor- und Nachbereitung der eingesetzten Medikalprodukte und Instrumente. Zunehmend finden sich administrative und Dokumentationsaufgaben sowie Personalmanagement und ablauforganisatorische Anforderungen mit betriebswirtschaftlichem Schwerpunkt.
Anästhesiefunktionsdienst Dieser bereitet den Anästhesiearbeitsplatz vor und assistiert während der Einleitung der Narkose, während der Operation und bei der Ausleitung der Anästhesie. Ergänzend zählt dazu die Vorbereitung der anästhesiespezifischen Medikamente und Materialien sowie Organisation des Notfallmanagements. Die organisatorische Anbindung der postoperativen Patientenversorgung im Aufwachraum liegt i. d. R. bei der Anästhesie.
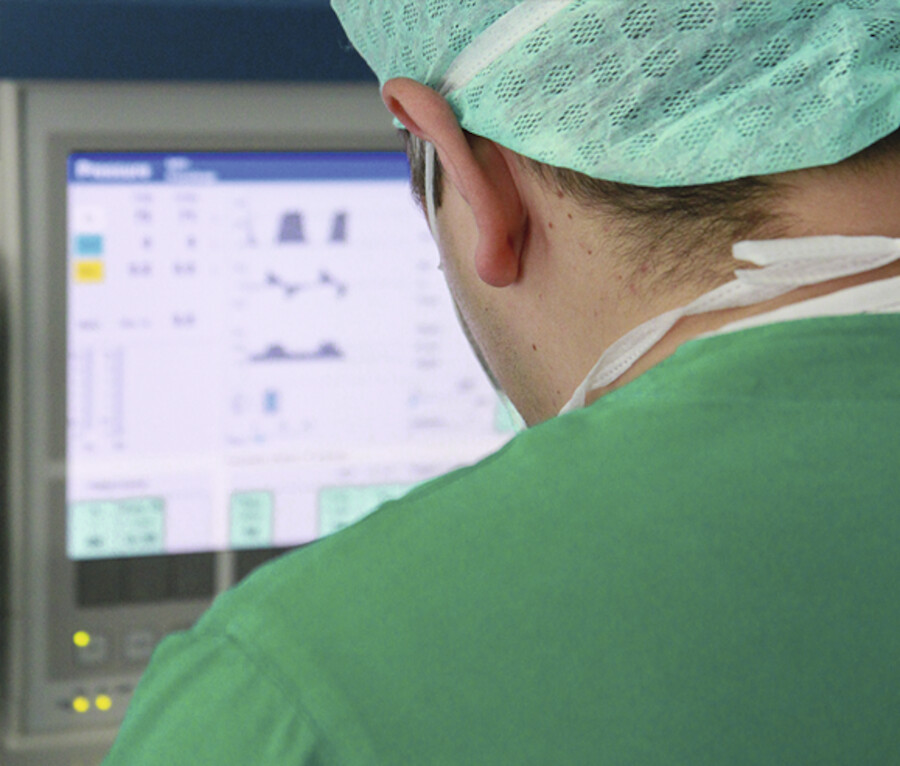
Narkoseüberwachung
Während einer Narkose und Operation erfolgt eine kontinuierliche Überwachung aller Vitalparameter. Die klinische Überwachungsfunktion, unterstützt durch entsprechendes apparatives Monitoring, ist eine zentrale Aufgabe der Anästhesie und erfordert im ärztlichen und pflegerischen Bereich spezielle Kenntnisse und Qualifikation ▶ Abb. 47.11.
Narkoseüberwachung.
Abb. 47.11 Während der Operation werden alle Vitalparameter des Patienten kontinuierlich überwacht.
(Foto: K. Oborny, Thieme)
Beide Berufsgruppen erfahren im Alltag eine Zunahme der komplexen Vernetzung, der Dokumentationsanforderung, der Leistungsverdichtung sowie der Ausweitung von Koordinations- und Managementstrukturen. Auch bilden sich im Funktionsdienst kontinuierlich neue Berufsbilder aus. Zu diesen zählen u.a. „Operationstechnische Assistenten“ (OTA), „Anästhesietechnische Assistenten“ (ATA), „Chirurgische Assistenten“ (CTA) und „Medizinische Fachangestellte im OP“.
Perioperatives Wärmemanagement
Narkose beeinflusst die Mechanismen der körpereigenen Thermoregulation. Die perioperative Auskühlung stellt eine häufige Komplikation dar und führt besonders in der postoperativen Phase zu negativen Befindlichkeiten des Patienten durch unkontrolliertes Muskelzittern zur Wärmeproduktion (= Shivering). Um systemische Komplikationen durch die Hypothermie (z. B. erhöhte Blutungsneigung durch Störung der Gerinnungskaskade, erhöhte Infektionsneigung durch Verminderung der leukozytären Abwehr) zu vermeiden und das Wohlbefinden des Patienten zu unterstützen, soll bereits im Vorbereitungsraum an wärmeerhaltende Maßnahmen gedacht werden (sog. Prewarming). Eine Verhinderung der Auskühlung im klimatisierten OP-Saal kann eine Nachbeatmung und damit einen Intensivaufenthalt (und weitere Komplikationen und Kosten) vermeiden. Das perioperative Temperaturmanagement ist ein integraler Bestandteil im modernen Anästhesiemanagement.
Umverteilungsphänomen Durch die anästhesiebedingte Vasodilatation (Erweiterung der Blutgefäße) kommt es zu einer Umverteilung der Körperwärme aus dem Körperkern in die Peripherie. Der Körperkern wird kälter und die Peripherie wird wärmer ( ▶ Abb. 47.12).
Abfall der Körpertemperatur während der Narkose (a–b).
Abb. 47.12

47.2.2.4 Lagerung des Patienten zur Operation
Die korrekte Lagerung des Patienten ist Grundlage für eine erfolgreiche Operation. Spezielle Lagerungen sollen einerseits dem Operateur den idealen operativen Zugang ermöglichen, anderseits dem Patienten keinen zusätzlichen Schaden zufügen. Wichtig sind hierbei Kenntnis der Anatomie sowie Erkennen und Vermeiden potenzieller Komplikationen. Bei allen Manipulationen, auch bei intraoperativer Lageveränderung, muss eine lückenlose und im Nachhinein nachvollziehbare Dokumentation erfolgen. Die Lagerung erfolgt i. d. R. gemeinsam und in Anwesenheit eines Operateurs.
Merke
Stellen, an denen Nervenaustrittspunkte über prominenten, wenig gepolsterten Knochenvorsprüngen liegen, sind potenziell gefährdet für Lagerungsschäden. Die Möglichkeit des Patienten, aktive korrigierende Lageveränderungen selbst durchzuführen, ist während einer Allgemeinanästhesie ausgeschaltet. Daher ist der Patient auf Dritte angewiesen, die potenzielle Gefährdungen erkennen, berücksichtigen und adäquate Gegenmaßnahmen zur Vermeidung, also zum Schutz des Patienten, anwenden.
47.2.2.5 Operation
Der eigentliche operative Eingriff und dessen Ausmaß sind abhängig von der Indikationsstellung und der einzusetzenden Operationstechnik. Moderne Operationsverfahren greifen zunehmend auf minimalinvasive Zugangswege zurück, sie sind schonender für Patienten und ermöglichen eine kürzere Phase der Erholung mit schnellerer Rekonvaleszenz und schnellstmöglicher Mobilisation und damit Reduktion der Komplikationsmöglichkeiten durch lang dauernde Immobilisation.
47.3 Postoperative Phase
47.3.1 Grundlegendes aus Pflege- und Bezugswissenschaften
Die Patienten werden nach einem operativen Eingriff i. d. R. im Aufwachraum überwacht. Der Aufwachraum liegt klassischerweise im Kompetenzfeld der Anästhesie. Sind die Patienten aufgrund ihrer Erkrankung(en) und Art/Umfang der Operation postoperativ intensivmedizinisch zu versorgen (z. B. bei Nachbeatmung), so werden sie aus dem OP-Saal direkt auf die Intensivstation gebracht und dort an Ärzte und Pflegepersonal übergeben. Auf der Intensivstation unterscheidet man zwischen postoperative Überwachung, postoperative Intensivbehandlung und postoperative Intensivtherapie mit Beatmung.
Im Rahmen der Stellwerkfunktion des Aufwachraums werden postoperative Nachbeatmungen zunehmend im Aufwachraum geleistet, um Intensivbettenkapazität für andere Patienten zur Verfügung zu stellen. Patienten, die in Lokalanästhesie operiert werden, können direkt aus dem OP auf die Bettenstation verlegt werden.
47.3.1.1 Stellenwert des Aufwachraums
Der Aufwachraum stellt sich zunehmend als zentrales Stellwerk im perioperativen Gesamtprozess mit einer Herausforderung an die fachliche Kompetenz des dort tätigen Personals dar. Die Anforderungen an den Aufwachraum verändern sich unter den Strukturveränderungen der Krankenhäuser ständig und es finden sich folgende Schwerpunkte:
-
Betriebsbereitschaft 24 Std., Neuzuordnung von Leistungen
-
ökonomischer Druck
-
zunehmende Fallzahlen
-
Verweildauerreduzierung
-
möglichst kein Absetzen von Elektiv-Operationen
-
Multimorbidität
-
Altersverteilung der Patienten
-
neue OP-/Anästhesieverfahren
-
Leistungsverdichtung, Veränderung Aufgaben- und Anforderungsprofile
Neue Aufgaben im Aufwachraum (Beispiele)
-
Aufwachraum-Nutzung zur OP-/Anästhesievorbereitung (perioperative Behandlungseinheit, sog. POBE)
-
Wartebereich für ambulante Operationen
-
Schmerztherapie
-
„Pufferfunktion“ für Übernahme intensivmedizinischer Maßnahmen bei fehlender Intensivbettenkapazität
-
Wärmemanagement
-
Patientenmanagement für den OP
-
Fortführung Konzept autologe Transfusion
-
ZVK-Anlage bei stationären Patienten
-
Eigenblutspende
47.3.2 Pflege- und Behandlungsplan
47.3.2.1 Vitalparameter beobachten und kontrollieren
Bei jedem Patienten müssen neben der allgemeinen Grundpflege auch die Anforderungen an spezielle pflegerische und therapeutische Maßnahmen geleistet werden. Art und Umfang dieser Maßnahmen werden durch die vorangegangene Operation, das Anästhesieverfahren und die Begleiterkrankungen des Patienten definiert. Zu den speziellen Maßnahmen zählen z. B. die Überwachung von Patienten mit invasivem Monitoring oder auch die Überwachung von postoperativ extubierten Patienten. Zur allgemeinen Patientenüberwachung gehören die Kontrolle von
-
Bewusstsein (Vigilanz),
-
Atmung,
-
Herz-Kreislauf-Situation,
-
Temperatur,
-
Ausscheidung und
-
Zustandskontrolle von Verbänden, Drainagen und Ableitungen.
Die Werte werden in einem Überwachungsprotokoll dokumentiert. Je nach vorangegangener Operation/Anästhesie erfolgt die Überwachung invasiv und/oder nichtinvasiv mit Unterstützung medizintechnischer Geräte.
Merke
In der direkten postoperativen Phase ergänzen sich
-
klinische Überwachung durch qualifiziertes Personal,
-
apparative Überwachung und
-
laborchemische Überwachung.
47.3.2.2 Weitere pflegerische Maßnahmen
Die Hauptziele sind die möglichst frühzeitige Mobilisation des Patienten sowie die adäquate Unterstützung bei allen Aktivitäten des täglichen Lebens ( ▶ Abb. 47.13). Ein Schwerpunkt liegt im postoperativen ▶ Schmerzmanagement, da das Schmerzempfinden und die Schmerztoleranz individuell sind und eine Schmerzarmut die Zufriedenheit, Kooperation und Rekonvaleszenz des Patienten fördert sowie das Operationsergebnis sichert.
Die Frühmobilisation ist neben der adäquaten Unterstützung bei den ATLs Hauptziel der Pflege.
Abb. 47.13
(Foto: M. Niethammer, Thieme)

Aus dem Blickwinkel der Krankenhausökonomie ist die Verweildauer im Krankenhaus eine wesentliche Kennzahl in der Betrachtung der Kosten- und Erlösbetrachtung. Zunehmend spielt das Pflegepersonal im sog. ▶ Case Management eine große organisatorische Rolle, da die Nachversorgungseinheiten bereits zu einem frühen Zeitpunkt in das Aufnahme- und Entlassungsmanagement eingebunden sind. Hier steht die Begleitung des Patienten im Fokus, auch in Form von Beratung und Schulung im Umgang mit der eigenen Erkrankung und zur Sicherung eines nachhaltigen Operationserfolges, sowie die Sicherstellung einer Versorgung mit Hilfsmitteln oder Verlegung in eine weiter betreuende Versorgungseinheit wie Rehabilitationskliniken usw. Die Pflegenden übernehmen eine Beratungs- und Vermittlungsfunktion. Idealerweise werden auch Angehörige in Schulungskonzepte einbezogen.
Verlegung des Patienten
Die Abholung des Patienten nach einer Operation erfolgt durch zwei Personen, eine davon muss eine examinierte Pflegekraft sein oder die Qualifikation als Rettungsassistent aufweisen, um bei evtl. Komplikationen adäquat reagieren zu können. Die Rückverlegung des Patienten erfolgt nach mündlicher Übergabe und Dokumentation des aktuellen Status bei Abholung sowie der ärztlichen Freigabe („Abschreibung“) zur Verlegung auf die Bettenstation ( ▶ Abb. 47.14).
Überleitungsbogen.
Abb. 47.14 Der Überleitungsbogen für die Patientenverlegung aus dem Aufwachraum auf die Bettenstation ermöglicht eine schnelle, kompakte Übersicht und adäquate Informationsweitergabe an die nachsorgende Organisationseinheit (Beispiel).

Auf der Station werden entsprechend angeordnete Überwachungsmaßnahmen weitergeführt und dokumentiert. Zu den postoperativen Pflegemaßnahmen zählen auch die Kontrolle der Verbände, Durchführung von Lagerungsmaßnahmen, Verabreichung von oraler Flüssigkeit nach Anordnung sowie Weiterführung eines adäquaten Schmerzmanagements. In zahlreichen Krankenhäusern hat sich ein Akutschmerzdienst etabliert, der den Fachbereichen beispeziellen Fragen zur Verfügung steht.
Verlegungskriterien Zu den Verlegungskriterien zählen
-
ausreichende Spontanatmung,
-
stabile Herz-Kreislauf-Verhältnisse,
-
klares Bewusstsein,
-
ausreichende Schutzreflexe,
-
Normothermie und
-
adäquate Schmerztherapie.
47.3.2.3 Neue Konzepte in der postoperativen Patientenversorgung
In neuen Organisationskonzepten werden Patienten nach der Operation unmittelbar in der ersten postoperativen und postanästhesiologischen Phase im Aufwachraum überwacht oder auf der Intensivstation intensivmedizinisch versorgt. Als Bindeglied zwischen Überwachung und Intensivtherapie werden sog. Intermediate Care Bereiche (IMC) konzipiert, in denen pflege- und überwachungsintensive Patienten in speziell ausgewiesenen Bereichen ärztlich und pflegerisch betreut werden. Hier bietet eine Konzentration von medizintechnischer Unterstützung und Bündelung von fachlich qualifiziertem Personal eine adäquate Überwachungsmöglichkeit, die eine Intensivbettenkapazität Schwerstkranken und beatmungspflichtigen Patienten zur Verfügung stellt und gleichzeitig die bettenführenden Stationen entlastet. Die IMC-Einheit kann in bauliche Organisationsstrukturen wie den Aufwachraum über 24 Stunden integriert oder als eigenständige Versorgungseinheit ausgewiesen sein.
47.4 Lern- und Leseservice
47.4.1 Literatur
[2419] Arbeitskreis Krankenhaus- und Praxishygiene der AWMF. Anforderungen der Hygiene bei interdisziplinärer Nutzung von OP-Funktionseinheiten. HygMed 2006; 31: Heft 7,8
[2420] Arbeitskreis Krankenhaus- und Praxishygiene der AWMF. Leitlinie zur Aufbereitung von Medizinprodukten in Krankenhaus und Praxis. Hygiene in Klinik und Praxis. 3. Aufl. Wiesbaden: mhp-Verlag; 2004: 71ff
[2421] Arbeitskreis Krankenhaus- und Praxishygiene der AWMF. Leitlinie zu Hygieneanforderungen in Anästhesie und Intensivmedizin. Hygiene in Klinik und Praxis. 3. Aufl. Wiesbaden: mhp-Verlag; 2004: 205ff
[2422] Empfehlungen der Deutschen Gesellschaft für Krankenhaushygiene. Antiseptische Maßnahmen vor, während und nach Operationen. HygMed 1994; 19: 205–211
[2423] Empfehlung der Kommission für Krankenhaushygiene und Infektionsprävention beim RKI. Prävention postoperativer Infektionen im Operationsgebiet. Bundesgesundheitsbl. – Gesundheitsforsch – Gesundheitsschutz 2007; 50: 377–399
[2424] Empfehlung der Kommission für Krankenhaushygiene und Infektionsprävention. Anforderungen an die Hygiene bei der Reinigung und Desinfektion von Flächen. Bundesgesundheitsbl. – Gesundheitsforsch – Gesundheitsschutz 2004; 47: 51–61
[2425] Empfehlung der Kommission für Krankenhaushygiene und Infektionsprävention. Anforderung der Krankenhaushygiene und des Arbeitsschutzes an die Hygienebekleidung und persönliche Schutzausrüstung (27.02.2007). Im Internet: https://www.rki.de/DE/Content/Infekt/Krankenhaushygiene/Kommission/Downloads/Arbeitsschutz_pdf.pdf?__blob=publicationFile; Stand: 18.12.2016
[2426] Mitteilung der Kommission für Krankenhaushygiene und Infektionsprävention am RKI. Händehygiene. Bundesgesundheitsbl. – Gesundheitsforsch – Gesundheitsschutz 2000; 43: 230–233
[2427] Mitteilung der Kommission für Krankenhaushygiene und Infektionsprävention am RKI. Anforderungen der Hygiene bei Operationen und anderen invasiven Eingriffen. Bundesgesundheitsbl. – Gesundheitsforsch – Gesundheitsschutz 2000; 43: 644–648
[2428] Reusch D. Seminarunterlagen zum Thema Patientenorientierte Abläufe vor, während und nach der Operation. März 2007
[2429] Schulte am Esch J, Bause HW, Kochs E, Scholz J, Standl T, Werner C. Anästhesie, Intensivmedizin, Notfallmedizin, Schmerztherapie – Duale Reihe. 4. Aufl. Stuttgart: Thieme; 2011
[2430] Welk I, Bauer M. OP-Management effektiv und effizient. Berlin: Springer; 2006
47.4.2 Weiterführende Literatur
[2431] Irlbeck T, Zwißler B, Bauer A. ASA Klassifikation. Anaesthesist 2017; 66:5–10; Berlin: Springer
[2432] Larsen R. Anästhesie und Intensivmedizin für Schwestern und Pfleger. Berlin: Springer; 1999
[2433] Liehn M, Grüning S, Köhnsen N. OP und Anästhesie Praxishandbuch für Funktionsdienste. Berlin: Springer; 2006
[2434] Präoperatives Nüchternheitsgebot bei elektiven Eingriffen; Beschluss der deutschen Gesellschaft für Anästhesiologie und Intensivmedizin (DGAI) und des Berufsverbandes Deutscher Anästhesisten (BDA) vom 15.06.2015
[2435] Ulrich L, Stolecki D, Grünewald M. Intensivpflege und Anästhesie. 2. Aufl. Stuttgart: Thieme; 2010
[2436] Zinn GC, Tabori E. Weidenfeller P. Ambulantes Operieren – Praktische Hygiene. Heinrichshofen: Zapf International; 2006
47.4.3 Internetadressen
[2437] http://www.rki.de; Stand: 18.12.2016
[2438] http://www.awmf-leitlinien.de; Stand: 18.12.2016