14.6.2 Bewertung der Obstipation
Wenn sich ein Patient aus Krankheitsgründen in ungewohnter Weise im Bett oder auf einem Toilettenstuhl entleeren muss, fühlt er sich oft durch die Umstände (Mitpatienten, Hilfebedürftigkeit bei dieser sehr intimen Lebensnotwendigkeit) erheblich beeinträchtigt. Der After kann vom Schamgefühl noch mehr tabuisiert sein als die äußeren Geschlechtsorgane. Vielfach können gewohnte Hygieneansprüche nicht erfüllt werden und oft wird auch dem Wärmebedürfnis auf den kalten Edelstahl-Steckbecken nicht entsprochen. Den Drang zur Stuhlentleerung kann der Mensch – ebenso wie beim Harnlassen – willentlich unterdrücken, bis akzeptable Bedingungen für die Stuhlentleerung gegeben sind. Dies kann zur Obstipation führen.
Zur Beurteilung einer Obstipation ist es hilfreich, eine objektive Bewertung (Graduierung) der vom Patienten geäußerten Obstipationsbeschwerden zu erhalten. Dazu kann eine Obstipationsskala genutzt werden.
Bristol-Stuhlformen-Skala Darüber hinaus ist es laut AWMF-Leitlinie 2013 diagnostisch sinnvoll, das Stuhlverhalten möglichst genau und, wenn möglich, auch quantitativ zu erfassen. Hierfür können Stuhltagebücher oder die Bristol-Stuhlformen-Skala (Bristol Stool Form Scale Lewis/Heaton 1997) genutzt werden. Diese Tabelle gibt eine Übersicht über Form und Beschaffenheit des menschlichen Stuhls. Mithilfe dieser Daten kann dann auch die Dauer der Darmpassage beurteilt werden.
In der Skala werden 7 Stuhltypen unterschieden, wobei die Passagezeit von Typ 1 (bis zu 100 Stunden) bis Typ 7 (etwa 10 Stunden) abnimmt:
-
Typ 1: einzelne, feste Kügelchen, schwer auszuscheiden
-
Typ 2: wurstartig, klumpig
-
Typ 3: wurstartig mit rissiger Oberfläche
-
Typ 4: wurstartig mit glatter Oberfläche
-
Typ 5: einzelne weiche, glattrandige Klümpchen, leicht auszuscheiden
-
Typ 6: einzelne weiche Klümpchen mit unregelmäßigem Rand
-
Typ 7: flüssig, ohne feste Bestandteile
Die Typen 1 und 2 weisen auf eine Obstipation hin, die Typen 5 bis 7 auf eine Diarrhö. Die Typen 3 und 4 gelten als „Idealstuhl“, der leicht auszuscheiden ist und auf keine Erkrankungen hinweist.
Obstipation kann in einzelnen Fällen ein Hinweis auf eine ernsthafte Erkrankung sein. Eine dringende ärztliche Abklärung ist z. B. erforderlich, wenn
-
Blut im Stuhl erscheint,
-
Obstipation und Durchfall im Wechsel auftreten,
-
die Verstopfung akut auftritt und der Mensch vorher keine Probleme hatte.
14.6.2.1 Formen der Obstipation
Chronische Obstipation Sie ist die häufigste Form und beschreibt ein teilweise jahrelang selbstständig bestehendes Leiden. Ohne dass eine Ursache gesucht oder gefunden wird, finden sich die Betroffenen oft damit ab, regelmäßig abführende Medikamente einzunehmen.
Die ▶ chronische Obstipation wird in 3 Gruppen eingeteilt:
-
kologene Obstipation (auch Slow-transit-Obstipation genannt): Die Verstopfung basiert auf mangelnder Beweglichkeit des Darms infolge organischer Veränderungen.
-
anorektale Obstipation: Hier sind Störungen oder Veränderungen im Bereich des Enddarms oder Afters ursächlich.
-
idiopathische Obstipation: Hier sind keine eindeutigen körperlichen Ursachen zu finden.
Akute Obstipation Sie tritt plötzlich auf. Ursachen können u.a. sein: Reisen, Bettlägerigkeit nach Operationen oder bei Krankheit. Nach Rückkehr zu dem gewohnten Lebensrhythmus normalisiert sich der Stuhlgang oft auch ohne Behandlung.
Bei akuten Verstopfungsbeschwerden mit Symptomen wie
-
krampfartigen Bauchschmerzen,
-
aufgeblähtem Bauch,
-
Wind- und Stuhlverhalt,
-
Erbrechen von Kot (Miserere) und
-
Kreislaufschock
können diese Beschwerden auf einen Darmverschluss (Ileus) weisen.
Pseudoverstopfung Sie beschreibt eine kurzzeitige Reduktion der Stuhlfrequenz nach einer Ernährungsumstellung, wenn der Darm leer ist und eine Weile braucht, bis er wieder ausreichend gefüllt ist, z. B. bei Reduktionskost, nach Durchfall oder Fasten oder nach einer gewollten Darmentleerung, z.B. vor einer Darmuntersuchung (z.B. Koloskopie).
14.6.2.2 Ursachen
Die verschiedenen Ursachen für eine Obstipation zeigt ▶ Tab. 14.14 auf.
|
organisch bedingt |
funktionell bedingt |
auslösende Medikamente |
|
|
|
Praxistipp
Obstipation ist die häufigste und hartnäckigste Nebenwirkung während einer Opioid-Therapie, d. h. einer Schmerztherapie mit morphinartigen Eigenschaften. Hier ist i.d.R. die Gabe ärztlich verordneter, möglichst mild wirkender Laxanzien, so lange erforderlich, wie die Opioidtherapie durchgeführt wird. Speziell bei der Schmerztherapie im Alter sind Prophylaxe und Therapie opioidinduzierter Nebenwirkungen wie Obstipation unverzichtbar.
14.6.3 Bewertung der Diarrhö
Definition
Diarrhö (Durchfall) ist die Entleerung von flüssigem Stuhl infolge der Malabsorption von Wasser (Störung der Resorption aus dem Darmlumen in die Blut- und Lymphbahn). Von Durchfall spricht man bei mehr als 3 ungeformten bis dünnflüssigen Stühlen täglich. Von einer chronischen Diarrhö spricht man, wenn die Symptome länger als 3 Wochen andauern.
14.6.3.1 Beobachtungskriterien
Im Sprachgebrauch wird Diarrhö sehr unterschiedlich beschrieben. Eine korrekte Beschreibung berücksichtigt Stuhlmenge, -beschaffenheit, -frequenz, -beimengungen und Zeitpunkt der Defäkation. Oft wird eine ganze Reihe von Begleitsymptomen wie Fieber, Kopfschmerzen, Inappetenz, Erbrechen, Unwohlsein und Muskelschmerzen beobachtet. Kommt es zu sichtbaren Blutbeimengungen im Stuhl, wird dies mit dem Begriff der Hämatochezie bezeichnet.
14.6.3.2 Ursachen
Bei Durchfall können Erkrankungen mit Störungen von Dünn- und Dickdarmfunktionen vorliegen, die u. a. infektiöser, toxischer, psychischer, medikamentöser oder funktionaler Natur sind ( ▶ Abb. 14.25).
Ursachen von Durchfall (Diarrhö).
Abb. 14.25
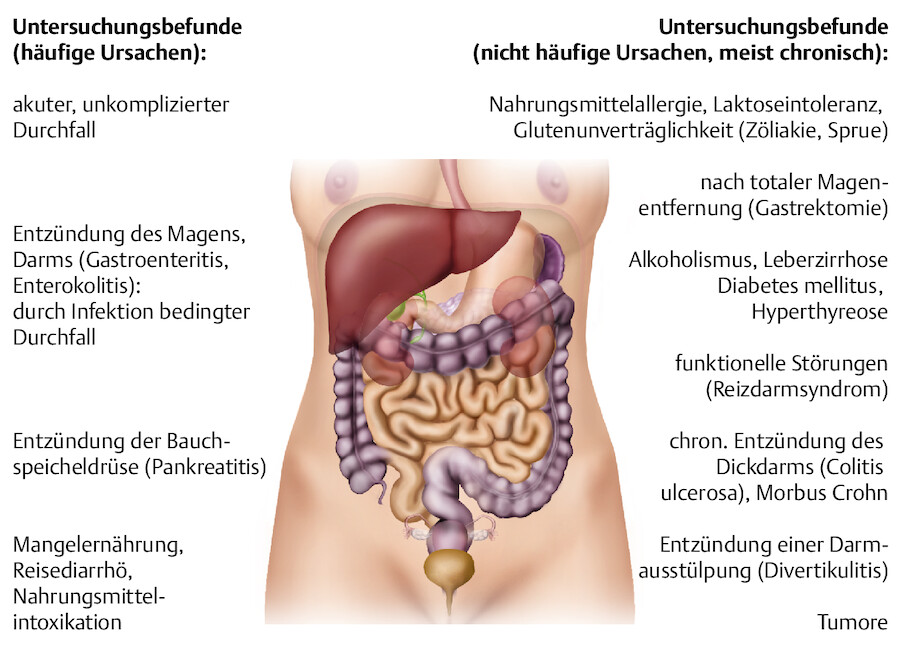
Durchfallerkrankungen infektiöser Ursache können auf verschiedene Gruppen von Mikroorganismen zurückgeführt werden. Die Keime passieren die Magenschranke und vermehren sich im Darm. Dabei kommt es zu unkontrollierter Sekretion von Wasser und Schleim aus der Darmwand. Die Fähigkeit der Darmzellen, Wasser zu resorbieren, wird vermindert. Das nicht resorbierte Wasser verflüssigt nun den Stuhl und wird mit ihm ausgeschieden.
Unterschieden werden
-
fieberhafte Verlaufsformen (z. B. mit den Bakterien Campylobacter, Salmonella sp., Shigellen [Bakterienruhr]) und
-
nicht fieberhafte Erkrankungen, meist in Form einer Gastroenteritis (z. B. durch Viren wie Noroviren, Rotaviren).
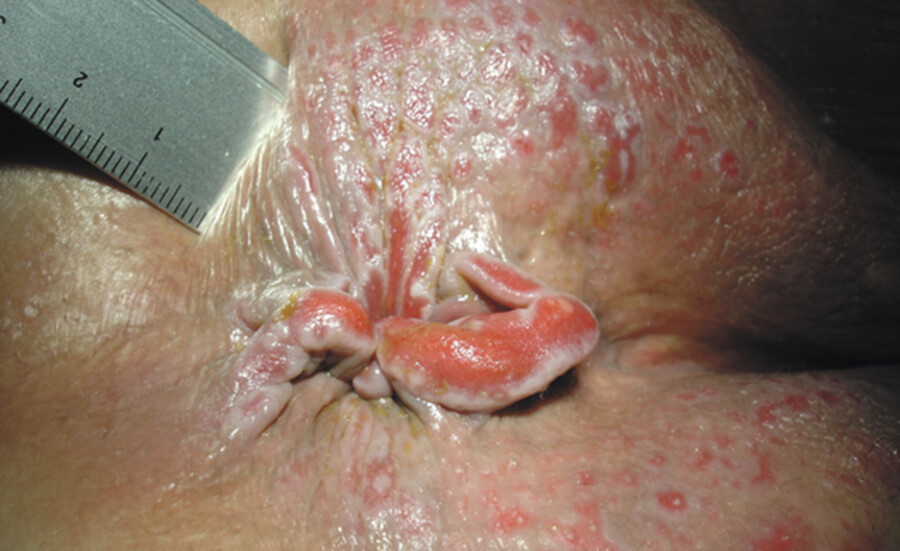
14.6.4 Bewertung von Veränderungen im Analbereich
Neben der vom Arzt durchzuführenden körperlichen Untersuchung mit Palpation von Kotansammlungen im Dickdarm, rektaler Untersuchung auf Hämorrhoiden, schmerzhaften Analfissuren, einer Proktitis, d. h. einer Entzündung des Enddarmes, eine evtl. durch harte Kotansammlungen „ausgemauerte“ Ampulla recti (erweiterter Abschnitt des Mastdarms), muss auch die Haut der Analregion beurteilt werden ( ▶ Abb. 14.26). Insbesondere geht es um Brennen, Juckreiz und Reizung der Anal- und Perianalhaut mit nässenden Hautläsionen (Analekzem). Sie sind quälend und bedürfen einer speziellen ▶ Hautpflege.
Lebensphase alter Mensch
Lichen sclerosus
Bei älteren (postmenopausalen) Frauen mit anogenitalem Juckreiz, Schmerzen, Wundgefühl und Rötungen und weißen Hautveränderungen sowie bei Analfissuren sollte neben einem Analekzem an einen Lichen sclerosus gedacht werden (Kirtschig 2016).
Zustand der Anal- und Perianalhaut.
Abb. 14.26 Nach häufigen und heftigen Durchfällen bei Sphinkterinsuffizienz sind nebeneinander gereizte, gerötete und helle Epithelanteile zu erkennen.
(Abb. aus: Dtsch Med Wochenschr 2005:130, Rohde)
Lebensphase Kind
Dermatitis
Auch eine Windel- bzw. inkontinenzassoziierte Dermatitis kann sehr schmerzhaft und bei chronisch kranken Kindern, ebenso wie bei alten Menschen, ein lang anhaltendes Problem sein. Die individuelle Betreuung der Kinder beinhaltet zuerst die spezifische Erfassung und Analyse der individuellen Pflegeprobleme, daraus folgen die begründete Einleitung und Umsetzung der Pflegeinterventionen. Keinesfalls dürfen die durchgeführten Pflegemaßnahmen lediglich auf Erfahrungswissen basieren, sondern müssen wissenschaftlich fundierte Pflegehandlungen beinhalten (Huber u. Kozon 2016).
14.6.5 Bewertung von Tenesmus ani
Definition
Als Tenesmus (Plural: Tenesmen) bezeichnet man einen ständigen, schmerzhaften und krampfartigen Stuhldrang. Es existieren auch Harn-Tenesmen.
Meist kommen Tenesmen durch eine Entzündung im Entleerungsbereich zustande, z.B. bei Diarrhö in Verbindung mit einer Gastroenteritis sowie Colitis ulcerosa. Er tritt aber auch bei einem Rektumkarzinom oder einer Schließmuskelspastik auf.
Bei Schwangeren besteht die Gefahr von Tenesmen in der Frühgeburtlichkeit, d.h., wenn es zu einer Geburt vor Vollendung des 37. Schwangerschaftswoche kommt (Gharehbaghi 2016), insbesondere bei sekretagog und hydragog wirkenden Abführmitteln wie Rizinusöl und anthraglykosidhaltigen Mitteln.
14.6.6 Bewertung der Blähungen
Definition
Blähungen sind der Oberbegriff für Meteorismus und Flatulenz. Ein vermehrter Luft- bzw. Gasgehalt im Magen-Darm-Trakt wird als Meteorismus bezeichnet. Flatulenz (lat. Flatus = Wind) ist die rektale Gasfreisetzung.
14.6.6.1 Beobachtungskriterien
Die Blähung kann isoliert auftreten oder zusammen mit Abdominal- und Thoraxschmerzen, abdominalem Spannungsgefühl, Übelkeit, Appetitlosigkeit und Verdauungsstörungen. Erleichterung entsteht, wenn die Gase frei werden. Dabei handelt es sich überwiegend (> 90 %) um Stickstoff, der Rest sind Wasserstoff, Kohlendioxid, Sauerstoff, Methan und Spurengase. Geruchsbildend sind Schwefelverbindungen sowie Indol oder Skatol.
14.6.6.2 Ursachen
Zu Blähungen führen z. B. blähende Speisen (Kohl, Zwiebel, Bohnen), Kostumstellung auf ballaststoffreiche Kost, Luftschlucken (Aerophagie), bakteriell bedingte Gärungs- und Fäulnisprozesse, Tonus- und Motilitätsstörungen des Darmes, verminderte Ausscheidung durch Darmobstruktion (Subileus, Ileus) oder verminderte Gasresorption durch Pfortaderhochdruck infolge Leberzirrhose (Meteorismus im Vorstadium der Aszitesbildung) ( ▶ Abb. 14.27).
Ursachen von Blähungen (nach Sandholzer 2007).
Abb. 14.27
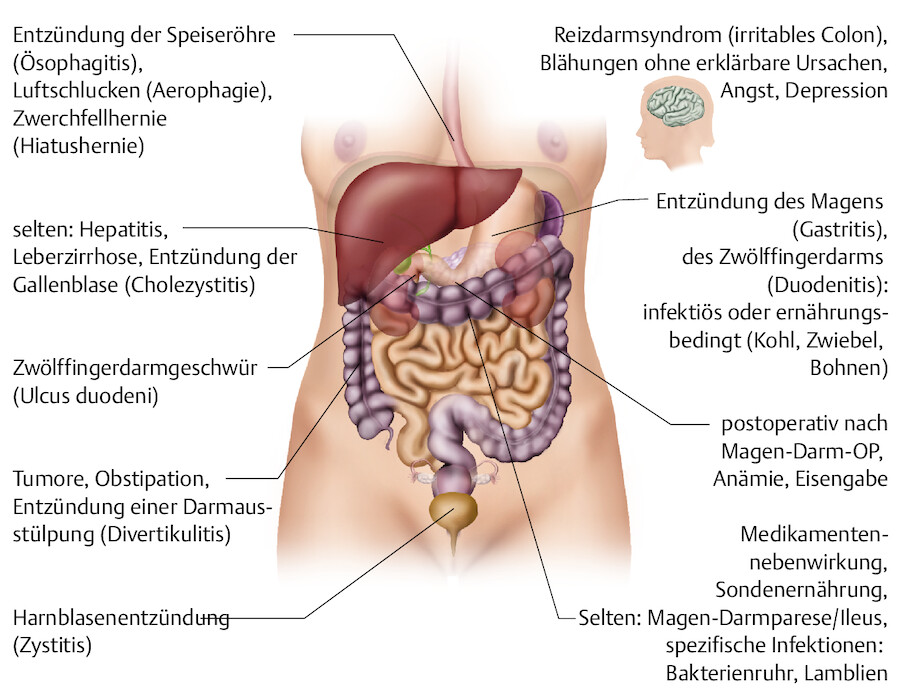
Ausschlaggebend ist die Flatusfrequenz, liegt sie unter 20 pro Tag, kann von einer normalen Flatusbildung ausgegangen werden.
14.6.7 Stuhldiagnostik
14.6.7.1 Indikationen
Untersuchungen des Stuhls werden durchgeführt, um
-
die Ausnutzung der Nahrung,
-
einen mikrobiologischen Befund, einschließlich Parasiten, und
-
um Blut im Stuhl nachweisen und beurteilen zu können.
14.6.7.2 Sammelstuhl zur Prüfung der Fettverdauung
Zur Prüfung der Fettverdauung (z.B. bei Verdacht auf gastrointestinale Ursachen eines Gewichtsverlusts) werden häufig Sammelstuhl und 24-h-Urin angeordnet. Mithilfe des Sammelstuhls können das Stuhlgewicht und der Stuhlfettgehalt bestimmt werden. Als Material wird an 3 aufeinanderfolgenden Tagen die gesamte Stuhlmenge in dafür vorgesehenen Behältern gesammelt.
14.6.7.3 Entnahme von Einzel-Stuhlproben
Von festen Stühlen werden mit einem speziellen Löffel, der sich im Verschluss des Probebehälters befindet, 2 bohnengroße Mengen aus der Tiefe der Stuhlwalze entnommen (nicht von der Oberfläche). Bei flüssigen Stühlen sind ca. 3 ml als Probe erforderlich, wobei möglichst die blutigen, eitrigen oder schleimigen Beimengungen zur Untersuchung erwünscht sind. Bei bestimmten Untersuchungen müssen Angaben des Labors zu speziellen Transportmedien berücksichtigt werden ( ▶ Abb. 14.28).
Behälter für eine Stuhlprobe.
Abb. 14.28
(Foto: P. Blåfield, Thieme)

Praxistipp
Bei der mikrobiologischen Stuhldiagnostik muss bedacht werden, dass Enteritiserreger nicht ständig ausgeschieden werden. Damit der Keimnachweis der fraktioniert ausgeschiedenen Mikroben gelingt, wird die Einsendung von 3 zu unterschiedlichen Zeitpunkten entnommenen Stuhlproben empfohlen.
14.6.7.4 Stuhltest auf okkultes Blut
Seit 2017 sind immunologische Stuhltests zum Nachweis von okkultem, d. h. mit dem bloßen Auge nicht sichtbarem Blut im Stuhl, Teil der gesetzlichen Krebsfrüherkennung. Sie haben eine höhere Empfindlichkeit (Sensitivität) und lösen die bis dahin verwendeten Hämoccult-Tests ab (DKFZ 2016).
Immunologische Tests weisen mithilfe spezifischer Antikörper spezifisch menschliches Hämoglobin nach (Lüthgens 2016). Die Technik der Stuhlprobenentnahme und die empfohlene Anzahl der Stuhlproben entnehmen Sie hierzu bitte dem Beipackzettel.
Grundlage für die Stuhltestung auf okkultes Blut ist die Tatsache, dass kolorektale Karzinome und deren Vorstufen häufiger bluten als die normale Darmmukosa. Dabei können die Gefäße so viel Blut abgeben, dass sich die Farbe des Stuhls verändert. Häufiger jedoch kommt es vor, dass die aus den geschädigten Blutgefäßen austretende Blutmenge so gering ist, dass es nicht zu einer Farbveränderung des Stuhls kommt. Diese Blutspuren lassen sich mit dem Test nachweisen. Fällt der Test positiv aus, werden weitere Untersuchungen erforderlich, z.B. Koloskopie.
Ein kolorektales Karzinom muss nicht zwangsläufig die Ursache von Blut im Stuhl sein. Hier kommen auch andere Ursachen in Betracht (z.B. Hämorrhoiden).
Praxistipp
Machen Sie den Patienten darauf aufmerksam, dass der Stuhl nicht aus dem Wasser des Tiefspül-WCs auf die Testbriefchen aufgetragen werden darf. Oberflächliches Blut kann beim Eintauchen des Stuhls in das Wasser bereits hämolysieren (sich auflösen).
14.7 Stuhl – Pflegemaßnahmen auswählen, durchführen und evaluieren
Praxistipp
Pflegende brauchen unterschiedlich lange, um Ekelgefühle zu überwinden und sich bei ausscheidungsbezogenen Pflegemaßnahmen sicher zu fühlen. Damit solche Gefühle die soziale Beziehung zwischen Patienten und Pflegenden nicht belasten, sind eine vertrauensvolle Teamkommunikation sowie geeignete Fortbildungen hilfreich. Wissen und Kommunikation sind auch bei extremen Gerüchen und Anblicken nützlich. Schuld- und Schamgefühle sowie Aggression können so besser erkannt und daraus Konsequenzen abgeleitet werden. Einfühlsame Kollegen und die Umgebungsverhältnisse spielen daher eine wichtige Rolle (Sitzmann 2009; 2014b).
Die Ausbildung sollte auch ein praxisnahes Übungsprogramm zur Unterstützung der Patienten bei Ausscheidungen unter ▶ kinästhetischen und ▶ Bobath-therapeutischen Gesichtspunkten beinhalten. So können auch Belastungen beim schweren Heben und Tragen reduziert werden.
14.7.1 Benutzung des Steckbeckens
Definition
Als Steckbecken wird ein Kunststoff- oder Edelstahlgefäß bezeichnet, das zum Stuhl- und Urinausscheiden bei Bettlägerigkeit verwendet wird (Synonym: Bettschüssel, Schieber, Bettpfanne).
14.7.1.1 Steckbecken unterschieben
Methode 1: Patient hebt das Becken Die Beine des Patienten sind hüftbreit aufgestellt und das Becken wird angehoben. Eine Anti-Rutschmatte unterstützt den Patienten darin, mit den Füßen einen besseren Druck auf die Matratze auszuüben. Das ist v. a. bei geschwächten Patienten sinnvoll, die nicht genügend Muskelspannung aufbauen können, um die „Brücke“ zu halten. Das Steckbecken wird von der gesunden Seite aus untergeschoben. Das Kreuzbein soll auf dem oberen Beckenrand zu liegen kommen, der Griff zeigt zur Pflegeperson. Wenn keine Kontraindikationen bestehen, wird das Kopfteil des Bettes hochgestellt und der Patient in eine aufrecht sitzende Position gebracht. Männern wird gleichzeitig die Urinflasche gereicht oder angelegt.
Methode 2: Patient dreht sich auf die Seite Der Patient wird gebeten, die Beine anzuwinkeln oder sie werden ihm angewinkelt und mit der rechten Hand fixiert. Sie können so als Hebel benutzt werden. Durch Wegschieben der Knie nach links rollt der Patient auf die Seite und entlastet sein Gesäß. Das Vorlegen eines gerollten Handtuchs unter der Hüfte kann das Platzieren des Steckbeckens erleichtern. Der Griff des Steckbeckens zeigt zur Pflegeperson. Der Patient kann jetzt auf das Steckbecken zurückgedreht werden, indem erneut seine angewinkelten Beine als Hebel benutzt werden. Das Herausnehmen des Steckbeckens wird auf die gleiche Weise ausgeführt.
Praxistipp
Achten Sie darauf, dass Sie das Steckbecken korrekt neben sich bereitstellen, um bei der Ausführung der Technik mit den Armen nicht „über Kreuz“ zu kommen.
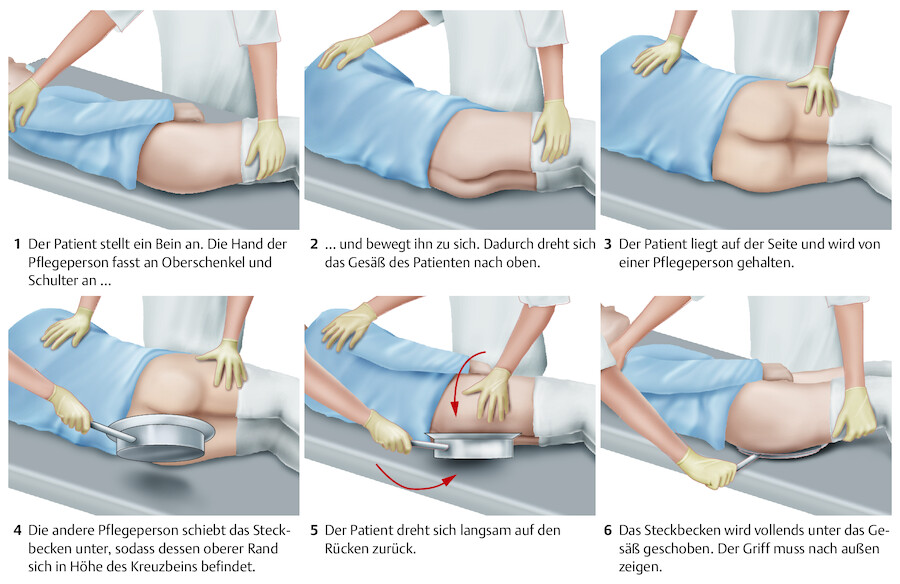
Methode 3: Assistenz durch eine weitere Pflegeperson Die Durchführung zeigt ▶ Abb. 14.29.
Unterschieben des Steckbeckens durch 2 Pflegepersonen.
Abb. 14.29
Merke
Die Verwendung eines Steckbeckens ist bei Patienten mit Querschnittlähmung absolut kontraindiziert, da sich innerhalb kurzer Zeit ein Dekubitus entwickeln würde.
14.7.1.2 Steckbecken entfernen
Die Pflegeperson trägt Schutzhandschuhe und Schutzschürze. Beim Entfernen muss das Steckbecken gut festgehalten werden, damit es nicht verrutscht oder der Inhalt ausläuft. Das Steckbecken wird niemals auf dem Fußboden abgestellt (Keimverschleppung), sondern auf einem geschützten Stuhl, im Bett des Patienten oder kurzfristig in die Vorrichtung unter dem Nachttisch des Patienten eingeschoben (Hygieneprinzip der Non-Infektion). Der Patient wird anschließend von bauchwärts zum Rücken gehend mit Zellstoff sorgfältig saubergewischt, im Intimbereich gewaschen und sorgfältig abgetrocknet. Ihm wird die Gelegenheit zum Händewaschen angeboten und eine bequeme Position ermöglicht.
Merke
Beim Unterschieben eines Steckbeckens müssen Sie keine Schutzhandschuhe tragen, beim Entfernen des Steckbeckens aber unbedingt zusammen mit einer Schutzschürze, da Sie mit den Keimen des Patienten in Kontakt kommen können.
14.7.1.3 Nachbereitung
Der Patient wird zugedeckt und das Zimmer gelüftet. Die Ausscheidung wird inspiziert und Auffälligkeiten an den Arzt weitergegeben. Das Steckbecken mit Inhalt wird hausüblich in der Steckbeckenspüle entsorgt und desinfiziert ( ▶ Abb. 14.30). Dabei sollte die Verstopfungsgefahr durch den Zellstoff berücksichtigt werden (evtl. Zellstoff zum Abfall geben).
Halterung in der Steckbeckenspüle.
Abb. 14.30

14.7.1.4 Komplikationen
Beim Drehen des Patienten auf die von der Pflegeperson abgewandte Seite muss darauf geachtet werden, dass er nicht aus dem Bett rollt. Entweder schützt ihn eine zweite Pflegeperson davor oder es wird eine schützende Wand genutzt, vor die das Bett geschoben wird. Alternativ kann ein Bettseitenschutz angebracht werden.
Der Steckbeckenrand kann Druckstellen erzeugen. Der Patient sollte also nicht länger als nötig darauf sitzen.
14.7.2 Verwenden des Toilettenstuhls
Der Toiletten- oder Nachtstuhl kann von eingeschränkt bewegungsfähigen Patienten benutzt werden, die auf einem Stuhl sitzen können. Es wird entweder ein Eimer unter den Toilettenstuhl geschoben oder der Toilettenstuhl wird über eine WC-Schüssel gefahren. Bei der Fahrt ins WC sollte der Patient wenn möglich auf der geschlossenen Sitzfläche sitzen. Sie wird erst entfernt, wenn der Stuhl über der WC-Schüssel steht. Bei männlichen Patienten besteht die Gefahr, dass das Genitale sonst zwischen Stuhl und Beckenrand gerät und gequetscht wird.
Praxistipp
Einen Patienten zur Ausscheidung auf einem Toilettenstuhl zu mobilisieren ist wohl aufwendiger, als ein Steckbecken zu reichen. Die Vorteile für den Patienten sind jedoch beachtlich: Die Mobilisation wird gefördert, die natürliche Haltung beim Ausscheiden wird beibehalten und die Schamgefühle werden besser berücksichtigt.
Der Toilettenstuhl steht parallel zum Patientenbett, die Bremsen sind festgestellt. Die Mobilisation des Patienten entspricht der beim Umsetzen in einen Stuhl ( ▶ Abb. 14.31). Die Nachbereitung ist die gleiche wie bei der Verwendung eines Steckbeckens.
Verwendung eines Toilettenstuhls.
Abb. 14.31
Abb. 14.31a Bremsen des Toilettenstuhls feststellen.
(Foto: K. Oborny, Thieme)

Abb. 14.31b Transfer des Patienten auf den Toilettenstuhl rückenschonend durchführen.
(Foto: W. Krüper, Thieme)

14.7.3 Fördern der selbstständigen Toilettenbenutzung
Bei entsprechender Einrichtung kann die selbstständige Benutzung der Toiletten gefördert werden. Hilfreich sind hier u. a.:
-
großzügige Flächen- und Türmaße
-
(elektrisch) höhenverstellbare Toilettensitze (mit Brillenpolster)
-
seitlich der Toilette angebrachte Halteschienen oder Griffe
-
kombiniertes Dusch-WC
Praxistipp
Um die Infektionsgefahr durch Kreuzkontamination zu reduzieren, kann die Toilettenbrille, z. B. mit 70 % Alkohol oder auch mit einem Papierhandtuch, das mit Händedesinfektionsmittel benetzt wurde, desinfiziert werden.
14.7.4 Anwenden von Abführzäpfchen
Einige der in ▶ Tab. 14.10 genannten Medikamente werden auch in Zäpfchenform (Suppositorien) angeboten, ihre Wirkung tritt innerhalb von 20 – 30 Min. ein. Ist der Patient in der Lage, sich das Zäpfchen selbst einzuführen, stellt man ihm einen Fingerling und/oder einen Schutzhandschuh zur Verfügung. Zäpfchen können durch Wärme leicht schmelzen und sollten daher nicht lange in der Hand gehalten werden.
Durchführung Das Zäpfchen aus der Umhüllung entfernen. Es kann, falls die Dosis halbiert werden muss, der Länge nach geteilt werden. Das Zäpfchen mit dem spitzen Ende voraus tief in den Enddarm hinter den Schließmuskel einführen.
Nach dem Einführen sollte der Anus noch kurze Zeit zusammengepresst werden oder der Finger vor dem After bleiben, damit das Zäpfchen nicht herausrutscht. Anschließend sollte dem Patienten Gelegenheit gegeben werden, den Schutzhandschuh wegzuwerfen und seine Hände zu waschen.
Ist der Patient nicht selbstständig in der Lage, das Suppositorium einzuführen, übernimmt dies die Pflegende. Der Patient liegt dazu mit angezogenen Beinen auf dem Rücken oder der Seite.
14.7.5 Manuelle Techniken bei schwerer Obstipation
14.7.5.1 Baucheinreibung
Leidet der Patient an schwerer Obstipation, kann es hilfreich sein, im Rahmen der Körperpflege den Bauch beidhändig mit Kümmelöl im Uhrzeigersinn – das entspricht dem Verlauf des Dickdarms – einzureiben.
14.7.5.2 Digitales Ausräumen
Die rektale Koprostase (Kotstauung im Dickdarm) kann insbesondere bei geriatrischen Patienten mit Kotsteinen (Koprolith, Skybala) verbunden sein. Dabei handelt sich um eingedickten Kot, der sich z.T. als kirschgroße steinartige Gebilde zeigt. Auffallend sind dabei vielfach wässerige Diarrhöen und Stuhlinkontinenz. Die Kolonmukosa wird durch den Kotstau zu einer Hypersekretion angeregt, die aber oft nicht ausreicht, die vorzugsweise im Rektum lokalisierten Kotsteine aufzulösen. Das mit Stuhl durchsetzte Sekret wird durch die propulsive (vorwärtsstoßende) Darmtätigkeit um die Blockade herum gedrängt und unkontrolliert ausgeschieden.
Indikationen
Es muss digital ausgeräumt werden, wenn:
-
keine spontane Stuhlentleerung für mind. 5 Tage stattgefunden hat
-
eine harte tastbare Kotansammlung (Kotsteine) im Abdomen oder Rektum tastbar ist
-
eine Koprostase diagnostiziert ist oder
-
durch die verordnete Laxanstrinklösung (z. B. Movicol) die Stuhlmasse nicht erweicht werden kann
Auch bei Querschnittsgelähmten ist digitales Ausräumen manchmal indiziert. Da die Ausräumung mit dem Finger sehr schmerzhaft sein kann und einen massiven Eingriff in die Intimsphäre des Patienten darstellt, ist vorher ein zweiter Zyklus der schonenderen medikamentösen Abführmaßnahme zu empfehlen.
Durchführung
Die digitale Ausräumung umfasst folgende Handlungsschritte:
-
Patienten im Aufklärungsgespräch über Sinn und Zweck informieren und für Sichtschutz sorgen.
-
Zellstoff und Abwurfsack bereitstellen.
-
Patienten auf der linken Seite bequem lagern (links befindet sich der absteigende Ast des Dickdarms [Colon descendens]).
-
Schürze und Schutzhandschuh anziehen, zusätzlich einen Fingerling über den Zeigefinger streifen (für den Fall, dass der Handschuh undicht ist) und mit Vaseline gleitfähig machen.
-
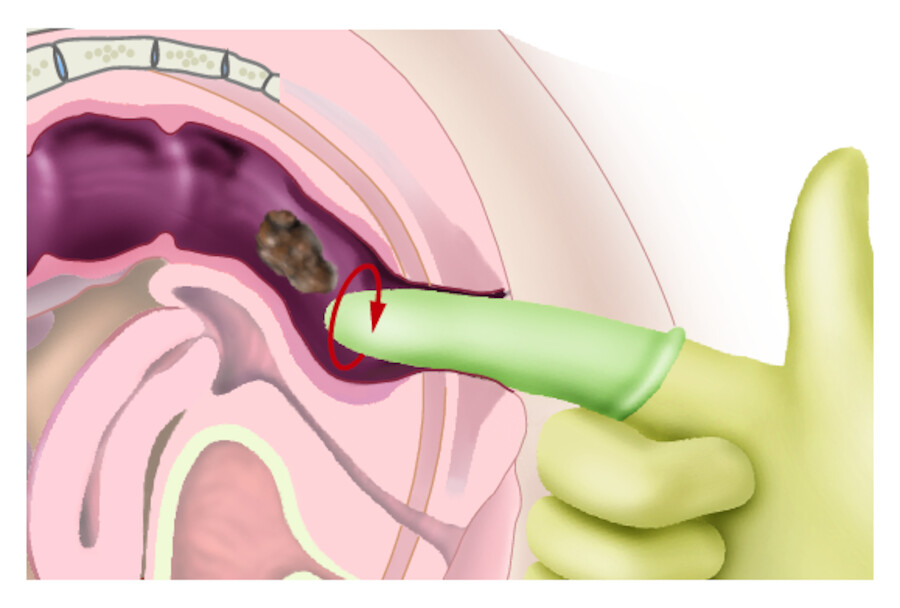
Finger behutsam in den Anus einführen und die Darmwand zirkulär mit dem Finger stimulieren, um die Kotsteine zu lockern ( ▶ Abb. 14.32). Die verhärteten Stuhlmengen durch Einknicken des Zeigefingers umfassen.
-
Kot in dieser Fingerstellung in kleinen Portionen entfernen. Kotteile am Zellstoff abstreifen.
-
Prozedur wiederholen, bis auch der eingedickte Kot, der aus oberen Darmabschnitten durch die oft einsetzende Peristaltik weiterbewegt wird, ausgeräumt werden kann.
-
Anschließend den Analbereich sorgfältig reinigen und den Patienten bequem positionieren.
-
Hände sorgfältig desinfizieren.
-
Maßnahme und Ergebnisse dokumentieren.
Gefahren
Schäden an der Darmschleimhaut müssen verhindert werden. Selbstverständlich dürfen, auch aus hygienischen Gründen, Fingernägel nicht die Fingerkuppe überragen. Im Darm ertastete innere Hämorrhoiden dürfen keinesfalls mit Kotkugeln verwechselt werden. Die Prozedur nur nach Ausschluss anderer Möglichkeiten durchführen.
Digitale Ausräumung der Ampulle bei Obstipation.
Abb. 14.32
14.7.6 Darmvorbereitung zur Diagnostik und Therapie
Vor einer Koloskopie ist eine intensivierte Reinigung des Darmes notwendig. Am Vortag der Untersuchung bekommt der Patient Laxanzien verabreicht (z. B. Präparate auf Basis von Polyethylenglycol) und muss eine zusätzliche Menge an Flüssigkeit trinken. Nach einer effektiven Darmvorbereitung sollte der Stuhl ohne feste Bestandteile sein und Kamillentee ähneln.
Gefahren Die recht große Trinkmenge und der Geschmack der Abführlösung sind für den Patienten häufig unangenehm, aber sie sind notwendig, da eine unzureichende Darmvorbereitung die Beurteilbarkeit der Koloskopie reduziert und das Komplikationsrisiko erhöht. Der Patient sollte daher im Vorfeld detailliert aufgeklärt und über die Notwendigkeit und Durchführung der Darmvorbereitung informiert werden.
Eine besonders gute Reinigung sollte insbesondere bei der (Doppelballon-)Enteroskopie (Dünndarmspiegelung) angestrebt werden, weil die Arbeitskanäle der Enteroskope kleiner sind und damit die Absaugung limitiert ist (Harrison u. Hjelkrem 2016, Sitzmann 2017).
14.7.7 Pflege bei Stuhlinkontinenz
Definition
Nach der Definition der WHO ist Stuhlinkontinenz eine Störung der erlernten Fähigkeit, Stuhlgang willentlich orts- und zeitgerecht abzusetzen (Probst et al. 2010, Roblick et al. 2016).
Stuhlinkontinenz kann in jedem Lebensalter auftreten, angeboren als anale Fehlbildung oder erworben durch unterschiedliche Ursachen. Sie nimmt im höheren Lebensalter zu. Frauen sind häufiger betroffen als Männer, das Verhältnis liegt bei 4–5 : 1 (Probstet al. 2010).
Stuhlinkontinenz wird von jedem Menschen unterschiedlich wahrgenommen. Die psychosozialen Folgen scheinen nach den Mitteilungen der Patienten sehr viel einschneidender zu sein als bei Urininkontinenz. Das erklärt möglicherweise die Tatsache, dass nur ein geringer Teil der betroffenen Menschen Hilfe aufsucht. Auffallend ist, dass die Betroffenen selber von „Durchfällen“ sprechen (Enck u. Schäfer 1996).
Pflegende haben durch ihren direkten Kontakt mit Betroffenen folgende Aufgaben:
-
Probleme bei der Stuhlausscheidung und -kontinenz und deren Einfluss auf die Lebenssituation zu erkennen
-
Auslöser, Dauer und Ausmaß der Inkontinenz zu ermitteln, Assessmentinstrumente sinnvoll zu nutzen
-
im diagnostischen Prozess mit anderen Berufsgruppen zusammenzuarbeiten
-
Betroffene und ggf. deren Angehörige psychosozial zu unterstützen
-
die Therapie mit anderen Berufsgruppen durchzuführen und zu evaluieren
-
zum Hygieneverhalten und der Hautpflege zu beraten
-
bei der Hilfsmittelauswahl und Anwendung zu beraten und anzuleiten
-
ggf. Angehörige in den Therapie- und Beratungsprozess mit einzubeziehen
14.7.7.1 Formen und Ursachen der Stuhlinkontinenz
Stuhlinkontinenz kann verschieden ausgeprägt sein, Betroffene haben:
-
unkontrollierten Abgang von Darmgasen
-
unkontrollierten Abgang von dünnflüssigem Stuhl
-
unkontrollierten Verlust von festem Stuhl
Zur Objektivierung können verschiedene Scores wie z.B. der CACP-Kontinenz-Score oder der CCS-Inkontinenz-Score (Herold 2006, Mair 2013) eingesetzt werden.
Die anale Kontinenz ist ein komplexes Zusammenspiel verschiedener Faktoren, deshalb können die Ursachen von Stuhlinkontinenz vielfältig sein. Oft treten die Ursachen kombiniert auf. Kontinenzfaktoren sind:
-
Stuhlkonsistenz und Volumen
-
der Zustand von Afterhaut und -schleimhaut, Mastdarm und Schwellkörper
-
der muskuläre Sphinkterapparat
-
die Reservoirfunktion des Enddarms
-
die nervale Steuerung der After- und Mastdarmreflexe
Sensorische Ursachen Betroffene haben einen Verlust analer Empfindung meist aufgrund von Operationen. Die Wahrnehmung für Mastdarmfüllung ist herabgesetzt, breiiger und flüssiger Stuhl kann schlechter gehalten werden, bei größerem Stuhlvolumen verstärkt sich das Problem.
Praxistipp
Besonderer Beachtung bedarf das bei älteren Menschen häufig vorkommende Phänomen des sog. „paradoxen Stuhlgangs“ bzw. der „paradoxen Diarrhö“ – einer Störung der Darmmotilität. Bei gestautem Kot (z. B. Kotsteine, Koprostase) geht reaktiv durch verstärkte Sekretion der Schleimhaut stuhliger Schleim ab, dies wird oft als Stuhlinkontinenz fehlgedeutet. Von „paradox“ spricht man deswegen, weil es sich nicht um einen Durchfall handelt, sondern um stuhlige Absonderungen bei chronischer Obstipation. Letztlich kann die Überdehnung des Rektums zur völligen Erschlaffung des Schließmuskels mit folgender Stuhlinkontinenz führen. Wenn Sie Anzeichen von Stuhlschmieren erkennen, klären Sie mit ärztlichen Mitarbeitern ab, ob eine massive ▶ Obstipation/Kotstauung vorhanden ist. (Mair 2013, Deutsche Kontinenzgesellschaft 2014).
Muskuläre Ursachen Hier kann der Schließmuskelapparat geschädigt sein oder eine Beckenbodeninsuffizienz vorliegen. Die Patienten klagen über Stuhldrang mit unmittelbarem Stuhlverlust, Kontrollverlust über Winde oder Stuhl und Stuhlabgang bei körperlicher Belastung. Verursacht werden diese Störungen z. B. durch Geburtstraumen, bei Zustand nach operativer Behandlung der Gebärmutter, von Fistelleiden, Hämorrhoiden und Tumoren, durch Bestrahlung bei Prostatakarzinom und selten auch durch Pfählungsverletzungen.
Neurogene Ursachen Sie treten auf bei Läsionen des Cerebrums wie z.B. bei Schlaganfall und Demenz, bei Läsionen des Rückenmarks wie z.B. bei multipler Sklerose, Querschnittslähmung oder Tumoren; ursächliche Nervenschädigungen entstehen auch durch Überdehnung während der Geburt oder diabetische Neuropathie. Die Patienten klagen über Kontrollverlust über ihre Winde und unbemerkten, unkontrollierten Stuhlabgang.
Gestörte Reservoirfunktion des Enddarms Sie treten auf bei veränderter Stuhlkonsistenz z. B. bei Diarrhö, chronisch entzündlichen Darmerkrankungen oder gestörter Kapazität z.B. nach Tumoroperationen. Betroffene haben eingeschränkte oder keine Kontrolle über Winde und/oder unbemerkten, unkontrollierten Stuhlabgang.
14.7.7.2 Erscheinung und Ausmaß der Inkontinenz ermitteln
Wie bei der ▶ Urininkontinenz versuchen die Betroffenen oft das Problem zu verdecken, weil sie sich schämen. Hinweise auf eine Stuhlinkontinenz sind z. B. häufige Toilettengänge, Ablehnung notwendiger Unterstützung bei der Körperpflege oder Wäschewechsel, Geruch nach Stuhl, „heimlicher“ Gebrauch von Vorlagen und Aufgabe sozialer Aktivitäten.
Auch hier hat die ▶ Anamnese eine wesentliche Bedeutung bei der Einschätzung. Feingefühl und Erfahrung in der Gesprächsführung sind wichtige Voraussetzungen, um diese sensiblen Daten zu erheben. Die Inkontinenzsituation kann gut mithilfe eines Stuhltagebuchs präzisiert werden ( ▶ Abb. 14.33). Dieses muss über einen Zeitraum von ca. 2 Wochen, wenn möglich von den Betroffenen selbst, geführt werden. Folgende Informationen sollten festgehalten werden:
Tagebuchblatt zur Stuhlinkontinenz.
Abb. 14.33
(Abb. von: Deutsche Kontinenz Gesellschaft e.V.)

-
Häufigkeit der Entleerung
-
Konsistenz der Stuhlausscheidung
-
Wahrnehmung für Stuhldrang, Unterscheidung von Winden, festem und flüssigem Stuhl
-
Stuhlspuren in der Unterwäsche, Inkontinenzereignisse
-
Beeinträchtigung bei Alltagstätigkeiten und der Lebensqualität
Die funktionellen Fähigkeiten, die die Kontinenz beeinflussen können (z. B. Wahrnehmung des Stuhldrangs, Mobilität, Umgang mit Kleidung beim Toilettengang, Auffinden der Toilette) sowie die ▶ kontinenzfördernde bzw. -hemmende Umgebung sind ebenso zu erfassen. Hier haben Pflegende eine Schlüsselfunktion.
Weitere diagnostische Möglichkeiten von ärztlicher Seite sind
-
perianale und rektale Inspektion/Untersuchung und
-
apparative Diagnostik, z. B. Proktoskopie, Rektoskopie, Endosonografie, Röntgen-Videodefäkografie, anorektale Manometrie, Magnetresonanztomografie (MRT).
Abhängig von der Situation der Patienten und dem Diagnoseverfahren bereiten Pflegende diese vor und begleiten sie.
14.7.7.3 Behandlung der Stuhlinkontinenz
Die Behandlung der Stuhlinkontinenz kann, je nach Ursache, Ausmaß und Situation des Betroffenen, konservativ oder chirurgisch erfolgen.
Konservative Verfahren Hierzu zählen:
-
Verhaltenstraining (stuhlregulierende Maßnahmen, Ernährungsberatung, geplante Entleerungszeiten, Verbesserung funktioneller Fähigkeiten, transanale Irrigation)
-
Eindicken des Stuhls (z. B. Quellmittel, Medikamente)
-
Physiotherapie (Beckenbodentraining, Sphinktertraining, evtl. Biofeedback, Elektrostimulation)
-
Einsatz von Hilfsmitteln, Hautpflege
Operative Verfahren Operativ wird Stuhlinkontinenz behandelt mit:
-
Schließmuskelrekonstruktion
-
sakraler Nervenstimulation
-
Schließmuskelersatz
Die Domäne pflegerischer Interventionen sind das Verhaltenstraining und der Einsatz von Hilfsmitteln.
Verhaltenstraining
Ernährung ändern Die Betroffenen sollen nach individueller Verträglichkeit ballaststoffreiche, entblähende Ernährung und ausreichend Flüssigkeit zu sich nehmen. Ziel ist ein geschmeidiger Stuhl, der ohne Pressen abgesetzt werden kann.
Toilettengang ermöglichen Kognitiv oder körperlich eingeschränkte Patienten, die nicht mehr selbstständig beim Toilettengang sind, werden zur Toilette gebracht oder auf den Toilettenstuhl mobilisiert. In Zusammenarbeit mit anderen Berufsgruppen werden Mobilität und Geschicklichkeit trainiert.
Geplante Entleerung Die Betroffenen trainieren eine geplante, regelmäßige, möglichst vollständige Entleerung. Hierzu sollen sie bewusst zu festgelegten Tageszeiten, ca. 30 Min. nach einer Mahlzeit (z.B. nach dem Frühstück) den Darm entleeren, auch wenn kein Stuhldrang vorhanden ist. Individuelle Bedürfnisse und Gewohnheiten werden berücksichtigt. Die Entleerung wird ggf. mit einem Glyzerin- oder CO2-Zäpfchen angeregt (Roblick et al. 2016). Zunächst wird ein täglicher Entleerungsrhythmus angestrebt. Je nach Ausscheidungsmenge kann dieser dann alle 2 oder 3 Tage geplant werden.
Transanale Irrigation Durch eine individuell festgelegte Wassermenge, die über einen Ballonkatheter in den Mastdarm eingebracht wird, kommt es zu einer vollständigen Mastdarmentleerung. Das Verfahren wird vorwiegend bei neurogen bedingten Darmfunktionsstörungen eingesetzt (Hegeholz 2007). Eine ärztliche Abklärung ist erforderlich.
Merke
Erklären Sie den Betroffenen und/oder den Angehörigen Ziel und Vorgehen des Trainings und unterstützen Sie diese emotional, besonders wenn es längere Zeit dauert, bis sich Erfolge einstellen.
Stuhleindickung
Zur indirekten Verbesserung der Inkontinenzsituation können nach ärztlicher Anordnung Medikamente (z.B. Opiate) eingesetzt werden. Bei leichteren Formen der Inkontinenz können – wenn durch die Ernährung kein Einfluss erzielt wurde – Quellstoffe für eine konsistentere Ausscheidung sorgen (Roblick et al. 2016).
Sphinkter-/Beckenbodentraining
Eine Verbesserung der Willkürfunktion ist – je nach Ursache – durch ein gezieltes Training des Beckenboden- und Sphinkterapparats durch speziell geschulte Physiotherapeuten zu erreichen. Ergänzend können Biofeedback und/oder Elektrostimulation individuell zum Einsatz kommen (Probst et. al. 2010, Roblick et al. 2016). Pflegende sollten darüber informiert sein, um mögliche Reaktionen der Patienten verstehen zu können (z. B. Angst, Widerstand) und um diese im Gespräch positiv beeinflussen zu können.
Hautpflege/Inkontinenzhilfsmittel
Die perianale Haut muss durch die Pflegenden gut beobachtet werden. Die Gefahr einer ▶ inkontinenzassoziierten Dermatitis (IAD) ist bei Stuhlinkontinenz sehr groß. Eine schonende Reinigung evtl. mit Feucht- Öltüchern ist zu empfehlen. Bei aggressiven Ausscheidungen empfiehlt sich der Einsatz von sog. Hautprotektoren oder evtl. zinkhaltiger Hautschutzcreme (Kottner 2014).
Zur Evaluation der Behandlungsergebnisse kann das Führen eines Stuhltagebuchs ( ▶ Abb. 14.33) hilfreich sein.
Vorlagen Als Hilfsmittel werden vorwiegend aufsaugende Systeme genutzt, dabei sind die ▶ Auswahl- und Anwendungskriterien die gleichen wie bei Harninkontinenz. Der Vorlagenwechsel muss unmittelbar nach der Stuhlausscheidung vorgenommen werden, um Hautschäden und Geruchsbelästigung zu vermeiden.
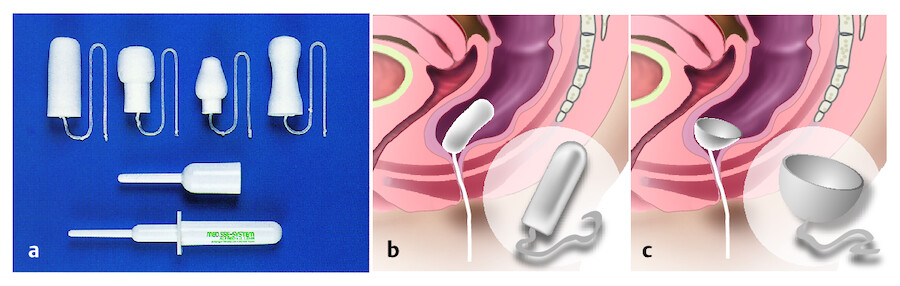
Analtampon Es wird wie ein Zäpfchen in den Darm eingeführt und dehnt sich dort aus. Es werden verschiedene Analtampons in verschiedenen Größen angeboten ( ▶ Abb. 14.34). Der Einsatz hängt von der medizinischen Fragestellung sowie dem Wunsch und der Toleranz der Betroffenen ab. Hinweise zur Anwendung können den jeweiligen Herstellerinformationen entnommen werden. Bei demenziell Erkrankten ist die Anwendung zu hinterfragen. Sie werden z. B. unruhig oder nehmen Manipulationen vor, wenn sie den Tampon im Darm spüren.
Inkontinenzhilfen.
Abb. 14.34 a Verschiedene Analtampons und Einführhilfen. b Analtampon vor der Anwendung. c Analtampon nach Platzierung im Rektum.
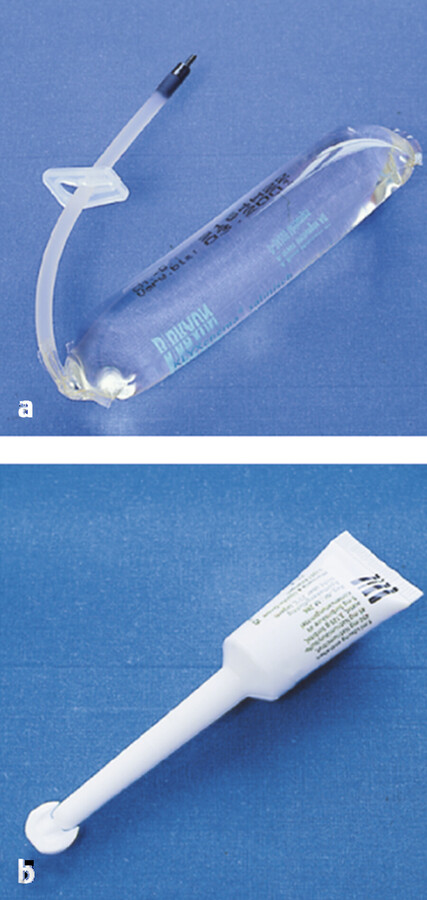
Fäkalkollektor Für immobile Frauen und Männer gibt es einen in den Analbereich zu klebenden Fäkalkollektor, der austretenden breiigen, flüssigen Stuhlgang in einem Plastikbeutel – ähnlich einem Stomabeutel – aufnimmt ( ▶ Abb. 14.35).
Fäkalkollektor.
Abb. 14.35
(Abb. von: Hollister Incorporated, Deutschland)

Prävention und Gesundheitsförderung
Obstipationsprophylaxe, Geburtsvorbereitung und -nachsorge, Beckenbodentraining sowie die Erhaltung der Mobilität können das Risiko für Stuhlinkontinenz senken.
14.7.8 Darmeinlauf
Definition
Unter Darmeinläufen versteht man retrogrades Einbringen (d. h. rückläufig bzw. vom After her) größerer Flüssigkeitsmengen in den Mastdarm; beim hohen Einlauf sollen auch möglichst große Abschnitte des Kolons (Dickdarms) erreicht werden.
In der Palliative Care und der hospizlichen Betreuung treffen wir ständig auf Patienten mit Obstipation mit den daraus resultierenden Beschwerden, die häufig als sehr belastend erlebt werden. Man schätzt, dass 60 % der Palliativpatienten und 90 % der Patienten mit Opiattherapie unter Obstipation leiden (Schubert u. Schuler 2006). Neben den Beschwerden durch die Obstipation sind abführende Maßnahmen und hier insbesondere der Einlauf sehr anstrengend für die schwerkranken Patienten.
14.7.8.1 Wirkungsweise
Einläufe wirken auf die Darmperistaltik und lokal auf die Schleimhaut durch mechanische, osmotische und thermische Reize.
Mechanischer Wirkreiz Bereits das sensible Einführen des Darmrohres übt einen Entleerungsreiz auf den Darm aus, der durch die einlaufende Flüssigkeit (Menge, Druck) verstärkt wird. Benötigt werden folgende Flüssigkeitsmengen: Säuglinge 30 – 50 ml, Kleinkinder 100 – 300 ml, Schulkinder bis 15 Jahre 300 – 500 ml, Erwachsene 1000 – 2000 ml.
Osmotischer Wirkreiz Der Einlauf erfolgt mit körperwarmem Wasser oder Kamillentee. Je nach Beimischung eines Zusatzes mit osmotischer Wirkung kann der Defäkationsreiz erhöht werden. Als leichter Reiz wirkt der Zusatz von 20 ml Glyzerin oder 1 TL Salz auf 1 l Wasser. Einen stärkeren Reiz üben hypertone Kochsalzlösung (1 EL Salz/1 l Wasser) aus. Durch den Zusatz von 2 – 4 EL Olivenöl/1 l Wasser werden Aufweichen der Stuhlmasse und Gleitfähigkeit erreicht.
Thermischer Wirkreiz Üblicherweise wird die Einlaufflüssigkeit körperwarm verabreicht. Nur in Absprache mit dem Arzt kann der Einlauf 3 – 4 °C kühler als die Körpertemperatur durchgeführt werden. Das verstärkt den Defäkationsreiz und kann auch zu schmerzhafter Hyperperistaltik führen.
Nach Rücksprache mit dem Arzt kann auch eine Kombination der o.g. Wirkreize in Form des Einlaufes mit Milch unter Zusatz von Honig genutzt werden (2 EL Honig in 500 ml warmer Milch; Girke 2012; Sitzmann 2014a).
Recht im Fokus
Beim Verabreichen eines Klysmas postoperativ traten bei einem 77-jährigen Patienten plötzlich starke Bauchschmerzen auf. Untersuchungen ergaben den Verdacht auf eine Darmverletzung, notfallmäßig wurde eine Laparotomie durchgeführt. Dabei wurde eine 3-fache Rektumperforation festgestellt und es musste ein künstlicher Darmausgang angelegt werden.
Den Schmerzensgeldanspruch des Klägers gegenüber dem Krankenpfleger bejahte das Gericht. Es stellte klar, dass nicht der anordnende Arzt die Verantwortung für die fehlerhafte Verabreichung eines Klysmas durch einen Pflegenden trägt, sondern der Pflegende im Rahmen seiner Durchführungsverantwortung eigenständig und in vollem Umfang (deliktisch) haftet. Der rechtliche Grundsatz „Wer handelt, der haftet“ wurde damit bestätigt (OLG Zweibrücken v. 16.1.2007).
14.7.9 Klistier
Definition
Als Klistier wird das Einbringen einer kleinen Flüssigkeitsmenge (5 – 200 ml) in das Rektum bezeichnet.
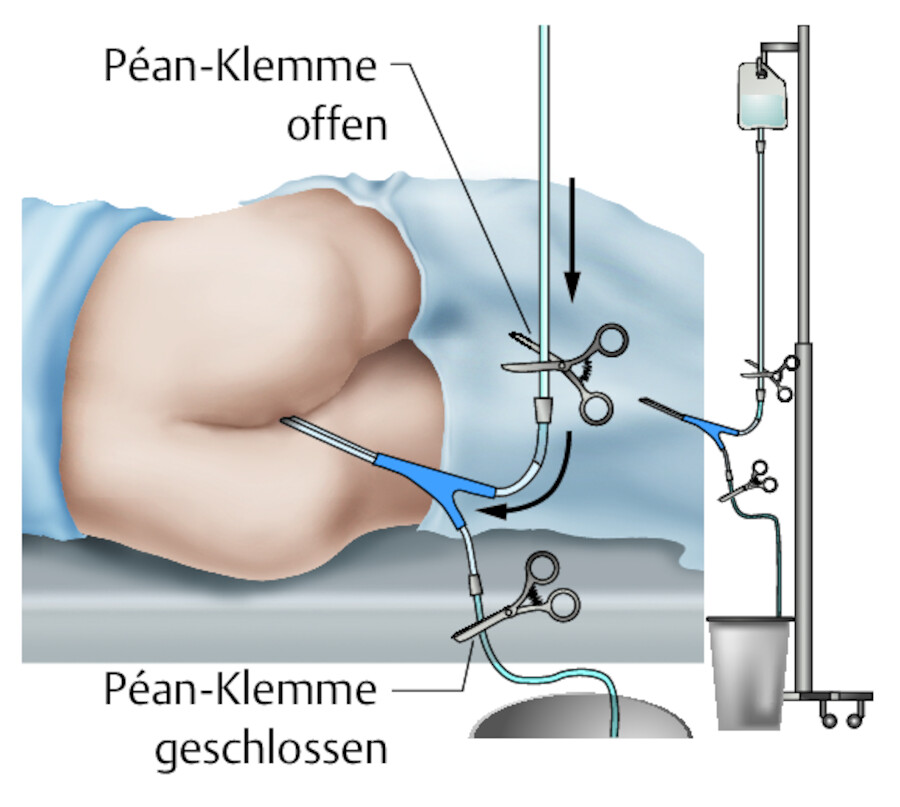
Zu den Einmalklistieren gehören das Klysma (100 – 200 ml) und das Mikroklist (5 ml) ( ▶ Abb. 14.36). Sie bestehen i. d. R. aus hyperosmolaren Lösungen, die einen osmotischen Wirkreiz auf den Darm ausüben. Indikation und Durchführung zeigt ▶ Tab. 14.15 . Sie sollten nicht angewendet werden bei stark entwickelten Hämorrhoiden, Fissuren im Analbereich oder blutigen Darmentzündungen.
|
Klistier |
Darmeinlauf |
Darmspülung |
|
Vorbereitung |
||
|
||
|
Indikation |
||
|
|
|
|
Material |
||
|
||
|
|
|
|
Lagerung |
||
|
|
|
|
Durchführung |
||
|
||
|
|
|
|
|
|
|
||
|
||
|
|
|
|
||
|
Nachbereitung |
||
|
||
|
Variationen |
||
|
Hebe-Senkeinlauf/Schaukeleinlauf:
Schwenkeinlauf mit Ballondarmrohr:
|
Orthograde Spülungen:
|
Klistiere.
Abb. 14.36 a Klysma, b Mikroklist.
Praxistipp
Klysmen verschiedener Zusammensetzung und manuelle Ausräumung sind sinnvolle und notwendige Maßnahmen, wenn die oralen Laxanzien entweder nicht indiziert oder nicht ausreichend wirksam sind.
Arzneimittel im Fokus
Mittels Klistieren oder Einläufen können auch Medikamente verabreicht werden, z. B.:
-
lokal wirksam (z. B. Steroide bei Colitis ulcerosa)
-
systemisch wirksam (z. B. Resonium A zur Behandlung erhöhter Serum-Kaliumspiegel (Hyperkaliämie)
-
ammoniakreduzierend bei hepatischer Enzephalopathie, verursacht durch bakterielle Zersetzung von Hämoglobin im Kolon (300 ml Lactulose auf 1,5 l Flüssigkeit oder Acetylessigsäure 3x/d)
-
schlaffördernd, beruhigend zur Prämedikation sowie Behandlung von Krampfanfällen (z. B. Diazepam rectal tube)
Durchführung einer Darmspülung.
Abb. 14.37
14.7.10 Darmspülung
Definition
Bei der Darmspülung wird unter Verwendung von Spülflüssigkeit (1000 – 5000 ml) eine präoperative Reinigung größerer Darmabschnitte durchgeführt.
Es gibt 2 Arten von Darmspülungen: retrograd und orthograd:
-
Retrograd heißt, dass die Spülung rückläufig, also von rektal appliziert wird. Die retrograde Reinigungsspülung wird z. B. als hoher Schwenkeinlauf ausgeführt.
-
Orthograd heißt, dass die Reinigungsspülung in physiologischer Richtung verläuft (also per os), über eine Duodenalsonde oder über einen Anus praeter (Darmreinigung als Kolonlavage). Indikation und Durchführung der Darmspülung s. ▶ Tab. 14.15 .
Praxistipp
Statt des Irrigators kann auf hygienische Weise ein Sekretbeutel oder ein gebrauchsfertiges Einmalset mit der Einlauf- oder Klistierflüssigkeit gefüllt und nach Gebrauch verworfen werden. Die Füllung des Sekretbeutels erfolgt nach dem Heber-Prinzip: Beutel mit etwas Luft füllen und Beutelschlauch in Einlaufflüssigkeit tauchen. Wird die Luft anschließend herausgelassen, füllt sich der Beutel mit der Einlaufflüssigkeit.
Merke
Klagt der Patient beim Einlaufen der Flüssigkeit über ein Druckgefühl, muss der Beutel kurz gesenkt werden und evtl. die Lage des Darmrohrs verändert werden. Klagt er über Schmerzen, muss die weitere Ausführung unterbrochen werden. Nur wenn die Beschwerden nachlassen, kann er fortgesetzt werden. Sonst muss der Vorgang abgebrochen und ein Arzt informiert werden.
14.7.11 Stuhldrainagesysteme
Zunehmend werden kontinuierliche Stuhldrainagesysteme (KSS) in Form kombinierter Katheter-Auffangbehälter-Systeme zur Ableitung von Stuhl und Spülflüssigkeiten aus dem Enddarm genutzt. Das passende System (z. B. ActiFlo-Darmverweilkatheter, Dignicare oder Flexi-Seal) wird nach sorgfältiger Indikationsstellung ausgewählt. Gesichtspunkte sind hier das Vermeiden von Wundinfektionen nach operativen Eingriffen, zur Dekubitusprophylaxe bei stark anhaltender Diarrhö, zur wiederholten Reinigung des Darms sowie zur Reduzierung der Umgebungskontamination bei intestinalen Infektionen wie Clostridium difficile.
14.8 Stuhl – Gesundheitsförderung, Beratungsaspekte und Patienteninformation
14.8.1 Prävention und pflegerische Unterstützung bei Obstipation
Praxistipp
Zu den Basismaßnahmen der Behandlung einer Obstipation gehört die Aufklärung über die Bandbreite der physiologischen Stuhlfrequenz (s. ▶ Tab. 14.8 ). Viele Menschen meinen, sie müssten jeden Tag „können“. Und wenn man nicht kann, dann muss man halt „müssen“. Nichts ist falscher als diese Meinung! Die Variationen einer „normalen“ Stuhlausscheidung reichen von 2-mal am Tag bis zu 3-mal in der Woche.
Je länger der Stuhl im Darm verweilt, ▶ desto trockener wird er und gleicht bisweilen Schafskot. Die Entleerung wird schmerzhaft und schwieriger, da auch die dünne Schleimhülle, die den frischen Kotstrang umgibt, resorbiert wird.
Verschiedene Verhaltensweisen können einer Obstipation entgegenwirken:
-
Nicht zwanghaft eine tägliche Stuhlentleerung anstreben.
-
Sobald ein Stuhldrang verspürt wird, die nächste Toilette aufsuchen.
-
Stopfende Nahrungsmittel (z. B. Schokolade, Weißbrot, Bananen) meiden.
-
Viel trinken (mind. 2 l pro Tag).
-
Regelmäßig körperlich aktiv sein.
Zu manuellen Techniken siehe Kapitel zu ▶ manuellen Techniken bei schwerer Obstipation.
Praxistipp
Obstipation tritt häufig während der Schwangerschaft auf (40 %, Gharehbaghi 2016). Hauptursachen sind hormonelle Veränderungen und die Verdrängung des Kolons durch das Wachstum des Kindes und des Uterus. Die Behandlungsmöglichkeiten sind in der Schwangerschaft eingeschränkt, da stark wirkende Laxanzien vorzeitige Wehen auslösen können.
Muss eine Schwangere auch noch vorzeitig Bettruhe einhalten, verstärkt sich das Problem zusätzlich, da die wichtigste Maßnahmen zur Prävention einer Obstipation, die Bewegung, dadurch ebenfalls stark reduziert wird. Die verminderte Mobilität begünstigt oder verstärkt eine bestehende Obstipation.
14.8.1.1 Konsequenz für die Praxis
Den betroffenen Patienten sollte nicht nur eine ballaststoffreiche Ernährung empfohlen werden, sondern zu Vorbeugung und Behandlung einer Obstipation sollte ihnen auch ein konkretes Angebot von faserreichen Lebensmitteln gemacht werden. Diese sollten auch möglichst konsumentenfreundlich, d. h. schmackhaft und bekömmlich sein. Es ist wichtig, die Menschen anzuleiten, nicht nur für die kurze Zeit des Krankenhausaufenthaltes auf den hohen und zusätzlichen Faseranteil in der Nahrung zu achten. Auch darf der Erfolg nicht sofort erwartet werden.
Faserreiche Produkte sind z.B.:
-
gedörrte Früchte (z. B. Zwetschgen, Feigen, Aprikosen, Birnen)
-
Früchte- und Getreideriegel
-
verschiedene Fruchtsäfte
-
Früchtewürfel aus Feigen und Aprikosen
-
Pumpernickelbrot
-
Vollkornbiskuit
Im Krankenhaus können zusätzlich von der Krankenhausküche ballaststoffreiche Nahrungsmittel angefordert werden, z. B. Vollwertsalatteller oder Bircher Müsli.
14.8.2 Prävention und pflegerische Unterstützung bei Diarrhö
Der größte Teil der Betroffenen wartet das Ende der Durchfälle ab (selbstlimitierender Verlauf) oder setzt Hausmittel oder Medikamente ein. Im Krankenhaus werden Patienten mit Komplikationen behandelt (starke Diarrhö, Infektzeichen, Dehydratation, Immunabwehrschwäche).
Das wichtigste Therapieprinzip bei akuten Durchfallerkrankungen ist der Ersatz verlorener Elektrolyte und Flüssigkeit. Eine rasche orale Hydratation verkürzt zudem die Krankheitsdauer und normalisiert den Appetit. Bei wesentlichen Verlusten ist eine gezielte orale Rehydratation indiziert. Die WHO empfiehlt hier eine orale Rehydratationslösung (ORS, z. B. Elotrans, eine Glukose-Elektrolytmischung).
Praxistipp
Cola und Salzstangen sind nicht zu empfehlen. Durch den hohen Zuckergehalt besteht die Gefahr einer osmotischen Diarrhö, auch verkürzt das Koffein die Transitzeit im Darm. Eine gute Alternative für Kinder über 6 Monate ist ein mit der gleichen Menge Wasser verdünnter Apfelsaft und später ein Süßgetränk nach Geschmack des Kindes (Freedmann 2016).
Auch eine „therapeutische Nahrungskarenz“ ist bei Diarrhö nicht zu empfehlen, da sie zu einer Blockade intestinaler Hormone, einer Funktionsstörung der Dünndarmmukosa und zu einer darauffolgenden Atrophie führen kann.
Darüber hinaus können – abhängig vom persönlichen Befinden des Patienten und zur Vorbeugung nosokomialer Infektionen – bei Diarrhö weitere Maßnahmen durchgeführt werden:
Beobachtung Häufigkeit der Stuhlgänge, Beschaffenheit des Stuhls sowie Kreislaufsituation (Puls und Blutdruck) und Temperatur des Patienten müssen regelmäßig kontrolliert werden.
Vorbeugung von Infektionen Zur Vorbeugung einer Infektionsübertragung müssen die üblichen ▶ Praktiken der Basis-/Standardhygiene, ohne eine Laborbestätigung abzuwarten, ausgeweitet werden. Dem Patienten ist entweder ein eigenes WC oder ein Einzelzimmer mit WC (je nach Kooperationsfähigkeit) zur Verfügung zu stellen. Dazu gehört die konsequente Desinfektion patientennaher Flächen und häufiger Handkontaktflächen, z.B. Türgriffe. Der Patient muss zur sorgfältigen Händehygiene (in der Klinik: alkoholisches Händedesinfektionsmittel) mehrmals täglich angehalten werden. Je nach Mikroorganismus müssen sich Mitarbeiter bei Patientenkontakt mit Schürze/Schutzkittel, Schutzhandschuhen und evtl. Mund-Nasen-Schutz (z. B. Norovirus ist fäkal-oral und aerogen übertragbar [Bonifait 2015]) vor Keimübertragung schützen. Die Händedesinfektion muss sehr sorgfältig ausgeführt werden, bei Noro- und Rotavirus sind nur Präparate mit nachgewiesener viruzider Wirksamkeit (Herstellerangaben) geeignet.
Bauchschmerzen Bei Bauchschmerzen können eine Wärmflasche oder feuchtwarme Bauchwickel entlastend wirken (mit dem Arzt abstimmen). Eine Knierolle entspannt die Bauchmuskulatur.
Hautpflege Durchfälle haben erhöhte Reinigungs- und Waschaktivitäten im Analbereich zur Folge. Ferner kann die Haut durch die häufige flüssige Stuhlabgabe stark gereizt werden. Dies fördert Mazeration der analen Haut (Auf- bzw. Erweichen der Haut).
Bei Inkontinenz muss pflegerisch interveniert werden, damit die Feuchtigkeit und Noxen der Exkremente zeitlich nur minimal die Haut angreifen können, z. B. durch kurzfristige Einlagenkontrolle und -wechsel. Wirkstoffhaltiges feuchtes Toilettenpapier (Konservierungsstoffe, Duftstoffe, halogenorganische Verbindungen), Wasser in Kombination mit Seifen, Duschgels und Waschlotionen wirken wegen der darin enthaltenen Detergenzien auf die Oberhaut und gefährden deren Schutzfunktion nach außen. Austrocknen, Rissbildung und lokale Entzündungen werden gefördert.
Wohl sind Feuchttücher, auch Babyfeuchttücher, praktisch. Sie enthalten jedoch meist einen Cocktail umstrittener Chemie, wie z. B. PEG/PEG-Derivate, die als problematische Emulgatoren Wasser und Fett verbinden. Sie machen die Haut durchlässiger für Fremdstoffe, auch Toxine aus dem flüssigen Stuhl. In anderen sind Polyaminopropol-Biguanide (PHMB) als Konservierungsstoff enthalten, Pflegenden besser bekannt als das Antiseptikum Polyhexanid. Derartige Stoffe sind in den Produkten offenbar notwendig, da sie sonst austrocknen oder schimmeln. In Pflegematerialien für empfindlichste Haut besteht dafür keine Notwendigkeit.
Zunächst empfiehlt sich weiches trockenes Toilettenpapier. Soweit der Patient nicht selbst zu Intimhygiene und Hautpflege in der Lage ist, übernehmen dies die Pflegenden. Dabei sind Schutzhandschuhe und Schürze zu tragen.
Soweit die Haut noch intakt ist, werden mit lauwarmem Wasser und ggf. rückfettender Seife tupfende Waschbewegungen durchgeführt und anschließend mit klarem Wasser sorgfältig nachgespült und abgetrocknet. Um einer Keimverschleppung vorzubeugen, können mehrere mit Wasser angefeuchtete, weiche wirkstofffreie Papiereinmaltücher genutzt werden. Textile Materialien (Waschlappen, Handtuch) müssen nach einmaligem Gebrauch zur Wäsche gegeben werden.
Ist die Anal- oder Perianalhaut jedoch gerötet oder gereizt, ist nur die schonendste Form der Analreinigung, z. B. mit Vaseline, zu empfehlen.
Merke
Säuglinge und Menschen über 60 Jahre sind durch den Flüssigkeitsmangel bei Durchfällen stark gefährdet. Bezogen auf das Gesamtkörpergewicht haben Säuglinge einen höheren Flüssigkeitsanteil als Erwachsene. Alte Menschen leiden oft unter gestörtem Durstempfinden und nehmen häufig zu wenig Flüssigkeit zu sich.
14.8.3 Prävention und pflegerische Unterstützung bei Blähungen
14.8.3.1 Ernährungsgewohnheiten
Isst der Patient Nahrungsmittel, die Flatulenz verursachen, und, wenn ja, wie viel und wie oft? Mittels eines Ernährungstagebuchs, in dem die Zusammensetzung der Nahrung und Beschwerden mit Zeitangabe aufgeführt werden, können verschiedene Nahrungsmittel ausgetestet werden. Flatulenz erzeugende Nahrungsmittel sind z. B.:
-
Bohnen, Sojabohnen, Kohlgemüse, Auberginen, Peperoni, Zwiebeln, Nüsse, Äpfel, Birnen, Pflaumen, Pfirsiche, Trauben
-
stärkehaltige Nahrungsmittel wie Kartoffeln oder Getreideprodukte, ebenso Tiefkühlkost mit „resistenter“ Stärke (beim Tiefgefrieren entstanden und durch Amylase nicht mehr spaltbar, z. B. Pommes frites)
-
künstliche Süßstoffe wie Sorbitol und Fruktose (z. T. enthalten in Diätprodukten)
-
kohlensäurehaltige Getränke, Bier
Prävention und Gesundheitsförderung
Der Patient sollte langsam essen, sorgfältig kauen und beim Essen nicht nachtrinken. Auf den Genuss von Kaugummis, Bonbons und Nikotin sollte verzichtet werden.
14.8.3.2 Thermische und mechanische Maßnahmen
Wärme Entspannend wirkt trockene Wärme, sie fördert den Abgang von Blähungen.
Darmrohr Bei starkem Meteorismus kann ein ▶ Darmrohr eingelegt werden. Es wird bevorzugt in Linksseitenlage eingeführt und muss vorher gut gleitfähig gemacht werden. Bei spürbarem Widerstand darf es wegen der Gefahr der Perforation nicht tiefer eingeführt werden (abhängig vom Patienten etwa 10 – 20 cm). Ableiten kann man es in eine saubere Urinflasche, da auch flüssiger Stuhl abgehen kann. Bei längerer Liegedauer zur Ableitung von Darmgasen besteht die Gefahr der Ausbildung von Schleimhautläsionen oder Ulzerationen, daher ist die Liegedauer bei einem ungeblockten Darmrohr auf maximal 3 Std. zu begrenzen.
14.8.3.3 Heilpflanzen und Medikamente
Auf ärztliche Anordnung kann eine Therapie mit Heilpflanzen (Phytotherapeutika) durchgeführt werden. Eine Vielzahl von ihnen enthält ätherische Öle, die aufgrund ihrer spasmolytischen, gärungswidrigen und verdauungsfördernden Wirkung bei Flatulenz wirkungsvoll eingesetzt werden können. Zu den klassischen Phytotherapeutika mit entblähender Wirkung gehören u. a. Fenchel, Kümmel, Pfefferminze, Anis, meist als Tee oder Tinktur.
In vielen pflanzlichen Präparaten sind sowohl Carminativa (blähungstreibende Medikamente) als auch bitterstoffhaltige Drogen wie Pomeranzenschale, Condurangorinde, Wermutkraut und Enzianwurzel enthalten. Da diese die Magensaft- und Galleproduktion anregen, können sie bei Blähungen v. a. dann helfen, wenn Verdauungsstörungen die Ursache der Flatulenz sind.
Zubereitungen aus bitterstoffhaltigen Drogen entfalten ihre Wirkung am besten, wenn sie eine halbe Stunde vor der Mahlzeit eingenommen werden. Scharfstoffhaltige Phytopharmaka und Gewürze wie Senfsamen, Kalmus-, Galgant- und Ingwerwurzel steigern ebenfalls die Magensaftsekretion und Darmperistaltik und können so bei Blähungen helfen.
Zudem können Medikamente wie Antiflatulanzien und oberflächenaktive Mittel (Entschäumer, z. B. Sab simplex) verabreicht werden.
Lebensphase Kind
Mechthild Hoehl
Meteorismus beim Säugling
Bei kleinen Säuglingen kommt es durch
-
Unreife des Magen-Darm-Trakts,
-
allgemeine Unreife,
-
Schlucken von Luft z.B. bei Auslösen des Moro-Reflexes,
-
fehlenden Mundschluss an Flasche oder Brust,
-
unkoordiniertes Trinkverhalten,
-
Stressreaktionen oder Unverträglichkeitsreaktionen häufig zu Blähungen.
Da die Blähungen in den ersten 12 Lebenswochen gehäuft auftreten, werden sie auch als Dreimonatskoliken bezeichnet.
Typisch für Dreimonatskoliken sind:
-
längere Schreiattacken unterschiedlicher Intensität (abends häufig verstärkt)
-
kolikartige Schmerzen, die Kinder krümmen sich, der Kopf ist häufig hochrot
-
ein geblähter Bauch
-
die Beinchen sind angezogen und aus dem Anus entleert sich Luft oder Stuhl
-
die Kinder sind extrem schwer zu beruhigen
Merke: Nicht alle Schreiattacken bei Säuglingen sind wirklich Koliken. Häufige Ursachen können auch Regulationsstörungen, Folgen von traumatischen Geburtserlebnissen, Bindungsstörungen oder Stoffwechselstörungen sein.
Empfehlenswert sind folgende Maßnahmen:
-
Hilfestellung bei Regulationsmaßnahmen, Bauchmassage, erleichternde Körperhaltungen, z.B. Fliegergriff, „Päckchen“ (Arme und Beine eng an den Körper bringen; erleichtert die Selbstregulation). Wichtig ist es, eine Überstreckung und erneutes Luftschlucken zu vermeiden.
-
Information und Beruhigung der Mutter, Selbstberuhigung, „Aushalten“ der Schreiattacken, ggf. Schreibabyberatung, Schreiambulanz
-
ggf. Erfahrungsaustausch zwischen betroffenen Müttern
-
Ernährungs-/Blähprotokoll zur Ursachenfindung, entsprechende Nahrungsmittelauswahl bei stillenden Müttern
-
korrektes Anlegen des gestillten Kindes, Vermeiden von „Saugverwirrung“ sowie Stillen in ruhiger Umgebung beugt Luftschlucken vor
-
Milchzubereitung von Milchfertignahrung für Säuglinge ohne starkes Schütteln der Milch, kleines Saugerloch wählen, um hastiges Trinken zu verhindern, ggf. Antikoliksauger oder Ventilsauger verwenden, Luftsaugen vermeiden
-
In ausgeprägten Fällen werden Simethicon-Präparate (Medikament zur Behandlung gasbedingter Magen-Darm-Beschwerden) auf ärztliche Anordnung verabreicht, ggf. Gabe von Laktobazillen zur Darmsanierung auf ärztliche Anordnung.
Prävention und Gesundheitsförderung
Interventionsschritte der Pflege
Christoph S. Nies
Ausscheiden ist ein menschliches Grundbedürfnis, das abhängig von körperlichen, psychologischen, soziokulturellen und umgebungsbedingten Faktoren Einfluss auf Gesundheit und Lebensqualität eines Menschen nimmt. Die Ausscheidung ist zudem, in unterschiedlicher Ausprägung, eng verbunden mit Scham und Ekel, was auch an die pflegerische Gesundheitsförderung und Prävention in dieser ATL besondere Anforderungen stellt. Die besonderen Anforderungen manifestieren sich v. a. darin, dass das Thema Ausscheiden meist nur sehr ungern oder gar nicht thematisiert wird.
Doch gerade für die Gesundheitsförderung und Prävention im Bereich der Ausscheidung ist ein offener und zugleich auch einfühlsamer Umgang mit der Thematik unumgänglich. Das Thema wird oft tabuisiert, sodass für eine gelungene Gesundheitsförderung und Prävention im Bereich des Ausscheidens besonders an die kommunikativen und beratenden Fähigkeiten einer Pflegeperson sehr hohe Anforderungen gestellt werden.
▶ Tab. 14.16 zeigt mögliche Interventionen der pflegerischen Gesundheitsförderung und Prävention am Beispiel „Ausscheiden im Alter“ anhand der Interventionsschritte ▶ Gesundheitsförderung, Primärprävention, Sekundärprävention und Tertiärprävention.
|
Gesundheitsförderung |
Primärprävention |
Sekundärprävention |
Tertiärprävention |
|
Interventionen |
|||
|
|
|
|
|
Interventionszeitpunkt |
|||
|
Gesundheitszustand (kein Selbstpflegedefizit hinsichtlich der Ausscheidung) |
erkennbare Risikofaktoren (Gefahr der Entstehung eines Selbstpflegedefizits im Bereich Ausscheidung) |
beginnende pathologische Veränderungen (Selbstpflegedefizit im Bereich Ausscheidung ist vorhanden) |
ausgeprägte pathologische Veränderungen (Selbstpflegedefizit im Bereich Ausscheidung ist vorhanden) |
|
Zielgruppe |
|||
|
|
|
|
|
Interventionsorientierung |
|||
|
salutogenetische Ausrichtung (Förderung) |
pathogenetische Ausrichtung (Vorbeugung) |
pathogenetische Ausrichtung (Korrektur) |
pathogenetische Ausrichtung (Kompensation) |
|
Zielsetzung |
|||
|
Verhältnisse und Lebensweisen beeinflussen
|
Verhalten beeinflussen
|
|
|
14.9 Lern- und Leseservice
14.9.1 Literatur
14.9.1.1 Urin
[846] Bauer HW, Bessler WG. Nicht antibiotische Strategien zur Rezidivprophylaxe von unkomplizierten Harnwegsinfektionen der Frau. Akt Urol 2016; 47
[847] Beetz R. Neurogene Blasenfunktionsstörungen. Pädiatrie up2date 2015; 10: 15–36
[848] Behnke M et al. Nosocomial infection and antibiotic use – a second national prevalence study in Germany. Dtsch Arztebl Int 2013; 110: 627–633
[849] Bienholz A, Jahn M, Kribben A. Akutes Nierenversagen – Update 2016. Dtsch med Wochenschr 2016; 141: 482–485
[850] Biesalski HK, Grimm P. Taschenatlas Ernährung, 6. Aufl. Stuttgart: Thieme; 2015
[851] Briner V, Truniger B. Elektrolyt- und Wasserbilanz beim geriatrischen Patienten. Aktuel Ernaehr Med 2002; 27: 420–424
[852] Fünfstück R, Scherberich JE. Urindiagnostik – Welche Rolle spielt sie in der Nephrologie? Dialyse aktuell 2011; 15: 497–505
[853] Gould CV, Umscheid CA, Agarwal RK et al. Guideline for the prevention of catheter-associated urinary tract infections 2009. Infect Control Hosp Epidemiol 2010; 319–326. Im Internet: http://www.cdc.gov/hicpac/cauti/002_cauti_toc.html, Stand: 15.12.2016
[854] Hatzinger M, Häcker A, Langbein S, Bross S, Honeck P, Alken P. Wolfgang Amadeus Mozart – Eine urologische Pathographie. Der Urologe 2006; 45: 489–492
[855] Hoehl M. Sauberkeitsentwicklung und Ausscheidungsverhalten als Thema für die Kinderkrankenpflege. Kinderkrankenschwester 2011; 1: 8–16
[856] Hoehl M, Kullick P. Gesundheits- und Kinderkrankenpflege. 4. Aufl. Stuttgart: Thieme; 2012
[857] Just HM. Mikrobiologische Untersuchungen zur Diagnostik nosokomialer Infektionen. Krankenh.hyg. up2date 2006; 1: 133–149
[858] Kochanek M, Michels G, Seifert H. Mikrobiologische Infektionsdiagnostik auf der Intensivstation. Intensivmed.up2date 2014; 10: 233–248
[859] Lapides J, Diokno AC, Silber SJ et al. Clean, intermittent self-catherization in the treatment of urinary tract disease. J Urol 1972; 107: 458–461
[860] Lewalter K, Haefner H, Lemmen S, Scheithauer S. Die katheterassoziierte Harnwegsinfektion – was gibt es Neues? Krankenh.hyg. up2date 2013; 8: 25–38
[861] Lo E et al. Strategies to prevent catheter-associated urinary tract infections in acute care hospitals: 2014 update. Infect Control Hosp Epidemiol. 2014; 35: 464–479
[862] Magistro G et al. Aktuelle Aspekte zur Pathogenese der Harnwegsinfektion. Aktuel Urol 2016; 47: 203–209
[863] Martius J et al. Prävention und Kontrolle Katheter-assoziierter Harnwegsinfektionen. Bundesgesundheitsbl 2015; 58: 641–650
[864] Menke B, Schulz B. Missbrauchsverdacht – Zweifel an Aussage gegen Charité-Pfleger. Im Internet: http://www.spiegel.de/panorama/justiz/missbrauchsvorwuerfe-an-charite-zweifel-an-mutmasslichem-opfer-wachsen-a-871310.html, Stand: 15.12.2016
[865] Moll F, Marx FJ. Diagnostik und Therapie der akuten Harnsperre. Notfallmedizin 2003; 29: 502–505
[866] Piechota H. Infektionsprävention bei der Katheterdrainage der Harnblase. Akt Urol 2016; 220–228, DOI http://dx.doi.org/10.1055/s-0042-101845
[867] Ropers D, Samuel U. Was sehen Sie? Mediquiz Fall 2825. Dtsch med Wochenschr 2007; 132: 671–672
[868] Schmiemann G, Kniehl E et al. Diagnose des Harnwegsinfekts. Dtsch Arztebl 2010; 107: 361–367
[869] Schulz-Stübner S. Katheterassoziierte Harnwegsinfektionen: Prävention in Theorie und Praxis. Krankenhaushygiene up2date 2015; 10: 197–209
[870] Sitzmann F. Mit wachen Sinnen wahrnehmen und beobachten. Teil 2. Baunatal: Recom; 1996
[871] Sitzmann F. Pflegeleitlinie zum intermittierenden Katheterismus (IC). In: Sitzmann F, Hrsg. Pflegehandbuch Herdecke. 3. Aufl. Berlin: Springer; 1998
[872] Sitzmann F. Hygiene. Berlin: Springer; 1999
[873] Sitzmann F. An allen Orten: sorgfältiger Selbstkatheterismus der Harnblase. Lofric – DAS-MAGAZIN 2004a; 10: 8–9
[874] Sitzmann F. Mikrobielles Versteckspiel in der Blase. In: Georg J, Hrsg. HUBER Pflegekalender 2005. Bern: Huber; 2004b
[875] Sitzmann F. Hygiene daheim. Bern: Huber; 2007
[876] Sitzmann F. Die Hitzefalle – Prävention hitzebedingter Gesundheitsschäden von Senioren. NOVAcura 2011; 42 (4): 51–53
[877] Sitzmann F. Hygiene kompakt. Bern: Huber; 2012
[878] Sitzmann F. Nichts sehen – nichts sagen – Helfer als Täter sexueller Übergriffe. NOVAcura 45 (2014) 4: 42
[879] Sitzmann F. Prävention nosokomialer Infektionen. In: Ullrich L, Stolecki D, Hrsg. Intensivpflege und Anästhesie. 3. Aufl. Stuttgart: Thieme; 2015
[880] Steinbach M. Zwischen Durchfall und Verstopfung. CNE.fortbildung 2011; 1
[881] Uehleke B. Tees bei Nieren-Blasen-Beschwerden. Z Phytother 2014; 36: 135–136
14.9.1.2 Urininkontinenz
[882] Abrams P, Cardozo L, Fall M et al. The standardisation of terminology of lower urinary tract function: report from the standardisation sub-committee of the International Continence Society. Neurourology and Urodynamics 2002; 21: 167–178
[883] Ahnis A, Boguth K, Braumann A et al. Inkontinenz bei alten Menschen. Pflege & Gesellschaft 2008; 13
[884] AWMF S2-e-Leitlinie 084/001. Harninkontinenz bei geriatrischen Patienten. Diagnostik und Therapie. 04/2016
[885] Bundesgesetzblatt, Teil I G 5702. 2003; 55: 2109–2200
[886] Bundesgesetzblatt, Teil I, Nr. 11: Gesetz zur Stärkung des Wettbewerbs in der Gesetzlichen Krankenversicherung (GKV-WSG); 2007
[887] Deutsche Kontinenz Gesellschaft. Harn- und Stuhlinkontinenz (Blasen- und Darmschwäche); 2014
[888] Deutsches Netzwerk für Qualitätsentwicklung in der Pflege, Hrsg. Expertenstandard. Förderung der Harnkontinenz in der Pflege. 1. Aktualisierung. Osnabrück: DNQP; 2014
[889] Fa. M. Sauer. Schulungsmappe zur Urinalversorgung. Lobbach; 2015
[890] Fakultät Gesundheits- und Pflegewissenschaften, Westsächsische Hochschule Zwickau. University of Applied Sciences. Würde und Inkontinenz. Zwickau; 2010
[891] Fischer D. Ekel in der Pflege – ein Tabu, über das man nicht spricht. Unterricht Pflege 2006; 2
[892] Gesetzliche Krankenversicherung. Sozialgesetzbuch (SGB) Fünftes Buch (V), § 33, §36, §127, § 139. Im Internet: www.sozialgesetzbuch-bundessozialhilfegesetz.de/_buch/sgb_v.htm; Stand: 15.12.2016
[893] Getliffe K, Dolman M. Promoting continence. A clinical and research resource. London: Baillière Tindall; 1997
[894] Gitschel K, Kaffer CH, Janhsen-Podien E, Engels T. Störungen der Harnausscheidung. Diagnostik und Therapie in der Pflege. Stuttgart: Kohlhammer; 2013
[895] Gröning K. Entweihung und Scham – Grenzsituationen in der Pflege alter Menschen. Frankfurt/Main: Mabuse; 2001
[896] Hampel C. Overactive Bladder. Aktuelle Behandlungsstrategien für die Praxis. Bremen: UNI MED; 2005
[897] Hayder D. Die Bürde der Scham. Herausforderungen in der Umsetzung des Expertenstandards „Kontinenzförderung“. Nightingale 2005; 4
[898] Hayder D, Schnepp W. Wie Betroffene und pflegende Angehörige den Alltag mit Harninkontinenz gestalten. Pflege und Gesellschaft 2009; 4: 343–361
[899] Hayder D, Kuno E, Müller M. Kontinenz – Inkontinenz – Kontinenzförderung. Praxishandbuch für Pflegende. 2. Aufl. Bern: Hans Huber, Hogrefe AG; 2012
[900] Hayder-Beichel D, Hrsg. Interdisziplinäre Kontinenzberatung. Patientenorinetierte Pflege, Medizin und Therapie. Stuttgart: Kohlhammer; 2013
[901] Hayder-Beichel D. Harninkontinenz. Die Sicht der Betroffenen und pflegenden Angehörigen. In: Hayder-Beichel D, Hrsg. Interdisziplinäre Kontinenzberatung. Patientenorientierte Pflege, Medizin und Therapie. Stuttgart: Kohlhammer; 2013: 19–34
[902] Hayder-Beichel D, Boguth K, Saxer S et al. Harninkontinenz: Wie hoch ist die Belastung? Die Schwester/Der Pfleger 2015; 54: 38–41
[903] Kottner J, Blume-Petavi U. Inkontinenz erfordert besondere Hautpflege. Die Schwester/Der Pfleger 2014; 53: 344–348
[904] Müller E, Kuno E, Pfisterer M et al. Sicher ekelt man sich davor, doch es gehört einfach dazu. Pflege Aktuell 2005; 59: 30–35
[905] NANDA. Nursing Diagnosis: Definitions & Classifications 2003–2004. Philadelphia: NANDA; 2003
[906] Newman DK. Managing and Treating Urinary Incontinence. Baltimore: Health Professions Press; 2002
[907] Robert Koch-Institut. Gesundheitsberichterstattung des Bundes. Harninkontinenz. Berlin: 2007; 39
[908] Ruppert N, Boguth K, Kuno E et al. Kontinenz mit Profil. Altenpflege 2008; 33,10: E3–E6
[909] Sowinski C. Nähe und Distanz – Schamgefühl und Ekel. Pflege, eine intime, grenzüberschreitende Dienstleistung. Dr. Mabuse 1999; 24: 121
14.9.1.3 Stuhl
[910] AWMF 2013. S2k-Leitlinie Chronische Obstipation: Definition, Pathophysiologie, Diagnostik und Therapie Nr. 021/019. Im Internet: http://www.awmf.org/uploads/tx_szleitlinien/021–019l_S2k_Chronische_Obstipation_2013–06_01.pdf, Stand: 15.12.2016
[911] Bonifait L et al. Detection and quantification of airborne norovirus during outbreaks in healthcare facilities. Clin Infect Dis 2015, 63: 299–304
[912] DKFZ (Deutsches Krebsforschungsinstitut). Immunologischer Stuhltest künftig Teil der gesetzlichen Früherkennung (22.4.2016). Im Internet: https://www.krebsinformationsdienst.de/fachkreise/nachrichten/2016/fk18-immunologischer-stuhltest-gba.php?campaign=googlenews/fachkreise/nachrichten; Stand: 15.12.2016
[913] Eiche J, Schache F. Schmerztherapie im Alter. Dtsch Med Wochenschr 2016; 141: 635–641
[914] Fischbach W. Viele Mythen ranken sich um die chronische Verstopfung. Ärzte Zeitung, 3.5.2007. Im Internet: http://www.aerztezeitung.de/medizin/krankheiten/magen_darm/article/448123/viele-mythen-ranken-chronische-verstopfung.html; Stand: 15.12.2016
[915] Freedman SB, Willan AR, Boutis K, Schuh S. Effect of Dilute Apple Juice and Preferred Fluids vs Electrolyte Maintenance Solution on Treatment Failure Among Children With Mild Gastroenteritis. JAMA. 2016; 315: 1966–1974
[916] Gharehbaghi K et al. Behandlung der chronischen funktionellen Obstipation in der Schwangerschaft und Stillperiode. Z Geburtsh Neonatol 2016; 220: 9–15
[917] Girke M. Innere Medizin, 2. Aufl. Berlin: Salumed; 2012
[918] Harrison NM, Hjelkrem MC. Bowel cleansing before colonoscopy: Balancing efficacy, safety, cost and patient tolerance. World J Gastrointest Endosc. 2016; 8: 4–12
[919] Herold A. Koloproktologische Klassifikation und Einteilung der Beckenbodenfunktionsstörungen. Viszeralchirurgie 2006; 41: 163–168
[920] Huber I, Kozon V. Versorgung von Windeldermatitis. JuKiP 2016; 5: 40–43
[921] Kirtschig G. Lichen sclerosus—presentation, diagnosis and management. Dtsch Arztebl Int 2016; 113: 337–43. DOI: 10.3238/arztebl.2016.0337
[922] Lembcke B. Chronische Obstipation. Gastroenterologie up2date 2015; 11: 283–304
[923] Lewis SJ, Heaton KW. Stool form scale as a useful guide to intestinal transit time. Scand. J. Gastroenterol. 1997; 920–924, DOI: 10.3109/00365529709011203
[924] Lüthgens K et al. Unterschiedliche Nachweisgrenzen immunologischer Tests auf Blut im Stuhl unterstreichen die Notwendigkeit der Standardisierung und Qualitätssicherung. Zeitschrift für Gastroenterologie 2016; 54 (4); 299–303
[925] OLG Zweibrücken, Urteil vom 16.1.2007, AZ: 5 U 48/06, Im Internet: http://www3.mjv.rlp.de/rechtspr/DisplayUrteil_neu.asp?rowguid=%7B53AE394C-C6D8–4295-BDF7-CEE5DA5BAAAD%7D; Stand: 15.12.2016
[926] Opitz F. Kasuistik interaktiv: Bewusstlos nach Koloskopie – Ein neurologischer Notfall? Der Notarzt 2011; 27: 108–113
[927] Sandholzer H. Blähungen. Notfall & Hausarztmedizin 2007; 33: 357–358
[928] Sandholzer H. Durchfall. Notfall & Hausarztmedizin 2007; 33: 301–302
[929] Schubert B, Schuler U. Obstipation und Diarrhoe. In: Knipping C, Hrsg. Lehrbuch Palliative Care. Bern: Hans Huber; 2006
[930] Sitzmann F. Mit wachen Sinnen wahrnehmen und beobachten (Teil 2). Baunatal: Recom; 1996
[931] Sitzmann F. Hygiene daheim. Bern: Huber; 2007
[932] Sitzmann F. Wenn die Socken in die Haut wachsen – Professionelles Umgehen mit Ekel. NOVAcura – Schweizer Fachverband für Pflege und Betreuung 2009; 39 (4): 37–39
[933] Sitzmann F. Durchfall oder Flitzeritis. NOVAcura – Schweizer Fachverband für Pflege und Betreuung 2011; 41 (6): 47–49
[934] Sitzmann F. CNE-Expertenwissen Obstipationstherapie 2014a. Im Internet: https://cne.thieme.de/cne-webapp/r/experts/archive/66c6c43a-ce63–4ebf-88ba-6ca8a3180e92/Darmeinlauf; Stand: 15.12.2016
[935] Sitzmann F. Hygienische und menschliche Aspekte der Selbstvernachlässigung im Alter – „Wie hält ein Mensch so etwas aus? Wie kann ich so jemanden trösten?“ In: Gogl A. Hrsg. Selbstvernachlässigung bei alten Menschen – Von den Phänomenen zum Pflegehandeln. Bern: Hans Huber; 2014b
[936] Sitzmann F. Pflege bei diagnostischen Maßnahmen. Lerneinheit CNE.fortbildung. Stuttgart: Thieme; 2017
[937] Zimmermann J, Hirchenhain C. Lichen sclerosus – eine seltene, häufig falsch therapierte Erkrankung. Geburtshilfe Frauenheilkd 2015; 75: A63
14.9.1.4 Stuhlinkontinenz
[938] das gastroenterologie portal.de: Stuhlinkontinenz (anale Inkontinenz). Im Internet: http://dasgastroenterologieportal.de/stuhlinkontinenz_anale_inkontinenz; Stand: 15.12.2016
[939] Deutsche Kontinenz Gesellschaft, Hrsg. Stuhlinkontinenz. Kassel: Grunewald, Digital- und Printmedien; 2014
[940] Enck P, Schäfer R. Stuhlinkontinenz (inkl. Stoma). Klinik der Gegenwart IV 1996; 18
[941] Hegeholz D. Transanale Irrigation – ein modernes Behandlungskonzept bei neurogen bedingten Funktionsstörungen. Referateband, 19. Kongress, Deutsche Kontinenz Gesellschaft e.V.; 2007
[942] Herold A. Koloproktologische Klassifikation und Einteilung der Beckenbodenfunktionsstörungen. Viszeralchirurgie 2006; 41
[943] Herold A, Sprockamp B, Dlugosch G. Stuhlinkontinenz, Der Ratgeber. Berlin, Weingärtner; 2005
[944] Kottner J, Blume-Peytavi. Inkontinenz erfordert besondere Hautpflege. Die Schwester/Der Pfleger 2014; 53: 344–348
[945] Mair D. Beratungsbedarf bei Stuhlinkontinenz: Basisassessment und Beratungsbedarf In: Hayder-Beichel D, Hrsg. Interdisziplinäre Kontinenzberatung. Patientenorientierte Pflege, Medizin und Therapie. Stuttgart: Kohlhammer; 2013: 152–171
[946] NANDA. Nursing Diagnosis: Definitions & Classifications 2003–2004. Philadelphia: NANDA; 2003
[947] Probst M et al. Stuhlinkontinenz: Teil 4 der Serie Inkontinenz. Dtsch. Ärzteblatt 2010; Int 107 (34–35): 596–601
[948] Roblick M. et al. Anale Inkontinenz. Akt Dermatol 2016; 42: 177–188
14.9.1.5 Prävention und Gesundheitsförderung
[949] Hurrelmann K, Razum O (Hrsg.). Handbuch Gesundheitswissenschaften. Weinheim: Beltz Juventa; 2016
14.9.2 Weiterführende Literatur
14.9.2.1 Urin
[950] AWMF. Die Harndrainage. Leitlinie Nr. 029/007. Im Internet: http://www.awmf.org/uploads/tx_szleitlinien/029–007l_S1_Harndrainage_2015–02_01.pdf; Stand: 15.12.2016
[951] DNQP – Deutsches Netzwerk für Qualitätsentwicklung in der Pflege. Deutsches Netzwerk Qualitätsentwicklung in der Pflege. Expertenstandard „Förderung der Harnkontinenz in der Pflege“.1. Aktualisierung, März 2014. https://www.dnqp.de; Stand: 15.12.2016
14.9.2.2 Stuhl
[952] Arbeitskreis Darmmanagement Querschnittgelähmter. Neurogene Funktionsstörungen bei Querschnittlähmung, Kompendium. Lobbach: Manfred Sauer Stiftung; 2011
[953] Schmidt F. Therapeutische Einläufe und Klistiere. In: Sitzmann F, Hrsg. Pflegehandbuch Herdecke. 3. Aufl. Berlin: Springer; 1998
[954] Steinbach M. Zwischen Durchfall und Verstopfung. CNE fortbildung 2011; 1
14.9.3 Internetadressen
14.9.3.1 Urin
[955] http://wwwpatientenberatung.de; Stand: 15.12.2016
[956] https://www.coloplast.de/kontinenzversorgung/anwender; Stand: 15.12.2016
14.9.3.2 Stuhl
[957] http://www.netdoktor.de/medikamente; Stand: 15.12.2016